Parandalimi i sëmundjes kardiovaskulare në diabet
Materialet e Kongresit të Dytë Gjith-Ruse të Diabetit
Diabeti dhe sëmundja kardiovaskulare: Gjendja e problemit
II Gjyshërit, M.V. Shestakova
Diabeti mellitus i tipit 2 (DM 2) është në radhën e parë në mesin e problemeve të shkencës mjekësore dhe kujdesit shëndetësor. Kjo sëmundje, duke u përhapur me shpejtësinë e një “epidemie”, minon shëndetin e popullatës së pothuajse të gjitha kombeve dhe të gjitha moshave. Epidemiologët e Organizatës Botërore të Shëndetit (OBSH) parashikojnë që në pak më shumë se 20 vjet (deri në vitin 2025) numri i pacientëve me diabet tip 2 do të dyfishohet dhe do të tejkalojë 300 milion njerëz.
Diabeti mellitus është një model klasik i sëmundjes mikro- dhe makrovaskulare, e cila manifestohet në zhvillimin e komplikimeve tipike të kësaj sëmundje: retinopatia diabetike në 80-90% të pacientëve, nefropatia diabetike në 35-40%. ateroskleroza e enëve kryesore (zemra, truri, ekstremitetet e poshtme) në vitet 70? pacientët. Një lezion i tillë në shkallë të gjerë i tërë shtratit vaskular nuk ndodh me ndonjë sëmundje tjetër (imune ose natyrë tjetër). Shkaku kryesor i paaftësisë së lartë dhe vdekshmërisë në pacientët me diabet tip 2 është dëmtimi i sistemit kardiovaskular - sulmi në zemër, dështimi i zemrës, goditja në zemër. Sipas Regjistrit Shtetëror të Pacientëve të Diabeteve në Federatën Ruse | 2, shkalla e vdekshmërisë së pacientëve me diabet 2 nga infarkti i miokardit dhe dështimi i zemrës është rreth 60%. e cila përkon me statistikat botërore 8 |, vdekshmëria në goditje është 1.5 herë më e lartë se ajo në botë (17% dhe 12%, përkatësisht) 2. 8. Me diabetin tip 2, shkalla e zhvillimit të patologjisë kardiovaskulare është 3-4 herë më e lartë në krahasim me njerëzit pa diabet . Unë tregoj një studim të ardhshëm të bërë mbi një popullatë të madhe të pacientëve me diabet tip 2 në Finlandë. që rreziku i vdekshmërisë kardiovaskulare te pacientët me diabet tip 2 pa sëmundje koronare të zemrës (CHD). identike me atë të personave pa diabet që kanë pasur infarkt miokardi 7 |. Cila është arsyeja për një predispozitë kaq të lartë të pacientëve me diabet ndaj patologjisë së sistemit kardiovaskular? Për t'iu përgjigjur kësaj pyetjeje, është e nevojshme të analizohen faktorët e mundshëm të rrezikut për zhvillimin e arteriosklerozës në pacientët me diabet. Këta faktorë mund të ndahen me kusht në jospecifik, të cilat mund të ndodhin tek çdo person me ose pa diabet 2. dhe specifik, të cilat zbulohen vetëm te pacientët me diabet (Tabela 1).
Faktorët jo specifikë të listuar në diabet mellitus 2 fitojnë një aterogjenitet më të madh në krahasim me
GU Qendra Shkencore Endokrinologjike 1 (dir. - Acad. RAMS II. Gjyshërit) RAMI, Moska I
Faktorët e rrezikut jo specifik për zhvillimin e sëmundjeve kardiovaskulare
• Hipertensioni arterial • Dislipidemia • Obeziteti • Pirja e duhanit • Hipodinamia • Të moshuarit • Meshkujt • Menopauza • Barra trashëgimore e sëmundjes ishemike të zemrës
me njerëz që kanë një tolerancë normale të glukozës. Sipas hulumtimit МЯР1Т. me një shkallë të barabartë të rritjes së presionit sistolik të gjakut, vdekshmëria nga komplikimet kardiovaskulare në pacientët me diabet tip 2 është 2-3 herë më e lartë se ajo tek njerëzit pa diabet. Në të njëjtin studim, u demonstrua se, me ashpërsi të barabartë të hiperkolesterolemisë, vdekshmëria kardiovaskulare është 2-4 herë më e lartë se ajo e njerëzve pa diabet. Më në fund, me një kombinim të tre faktorëve të rrezikut (hipertensioni, hiperkolesterolemia dhe pirja e duhanit), përsëri, vdekshmëria tek pacientët me diabet tip 2 është 2-3 herë më e lartë sesa tek individët pa diabet.
Bazuar në të dhënat e marra, ne mund të konkludojmë se. faktorët jo specifikë të rrezikut vetëm për aterogjenezën nuk mund të shpjegojnë një shkallë kaq të lartë të vdekshmërisë në diabet. Me sa duket, diabeti mellitus mbart faktorë rreziqesh shtesë (specifikë) që kanë një efekt të pavarur negativ në sistemin kardiovaskular ose rrisin aterogjenitetin e faktorëve jo specifikë të rrezikut. Për të veçantë
Faktorët specifikë të rrezikut për aterogjenezën në diabetin tip 2 përfshijnë: hipergliceminë: hiperinsulinemia, rezistencën ndaj insulinës.
Hiperglicemia si një faktor rreziku për aterogjenezën në diabetin tip 2
Në studimin iCROB, u gjet një marrëdhënie e qartë e drejtpërdrejtë midis cilësisë së kompensimit për metabolizmin e karbohidrateve (HbA1c) dhe incidencës së komplikimeve mikro- dhe makrovaskulare të T2DM. Sa më i dobët të jetë kontrolli metabolik, aq më i lartë është frekuenca e komplikimeve vaskulare.
Përpunimi statistikor i materialit të marrë në studimin e ICR05 tregoi se një ndryshim në HbA1c me 1 pikë (nga 8 në 1%) shoqërohet me një ndryshim të rëndësishëm në shpeshtësinë e zhvillimit të mikroangiopative (retinopatia, nefropatia), por një ndryshim jo i besueshëm në shpeshtësinë e zhvillimit të infarktit të miokardit (Tabela 2) .
Efekti i cilësisë së kompensimit të metabolizmit të karbohidrateve në shpeshtësinë e zhvillimit të mikro- dhe makroangiopatitë në diabetin tip 2 (sipas ICRB)
Komplikimet janë ulur në NYAL1% | NYAL të rritur. 1% |
Mikroangiopatia 25% 37%
Infarkt miokardi 16% (ND) 1 4%
ND - jo i besueshëm (p> 0.05).
Krijohet një situatë paradoksale: një rritje në nivelin e HbA1c çon në një rritje të konsiderueshme të shpeshtësisë së infarktit të miokardit, por një ulje në përmbajtjen e HbA1c nuk shoqërohet me një rënie të konsiderueshme të patologjisë kardiovaskulare. Arsyeja për këtë nuk është plotësisht e qartë. Mund të sugjerohen disa shpjegime.
1. Arritja e nivelit HbA1c = 7% nuk është një tregues i një kompensimi mjaft të mirë të karbonit
Fig. 2. Hiperglicemia dhe rreziku i komplikimeve vaskulare të diabetit.
shkëmbimi i ujit në mënyrë që të zvogëlohet shkalla e përparimit të aterosklerozës.
2. Një ulje e nivelit të HbAlc në 7% nuk nënkupton normalizimin e treguesve të tjerë të metabolizmit të karbohidrateve - gliceminë e agjërimit dhe / ose gliceminë pas ngrënies, e cila mund të ketë një efekt të pavarur të pavarur në përparimin e arteriosklerozës.
3. Normalizimi i vetëm metabolizmit të karbohidrateve me dislipidemi të vazhdueshme dhe hipertension arterial nuk është qartë se është i mjaftueshëm për të zvogëluar rrezikun e aterogjenezës.
Hipoteza e parë mbështetet nga të dhëna për këtë. se komplikimet makrovaskulare fillojnë të zhvillohen me vlera HbAlc shumë më pak se 1%. So. te njerëzit me tolerancë të dëmtuar të glukozës (NTG) me vlera HbAlc Nuk mund ta gjej atë që ju nevojitet? Provoni shërbimin e përzgjedhjes së literaturës.
HbAlc në intervalin prej 7%, rreth 11% e pacientëve kanë glicemi post-prandiac më shumë se 10 mmol / l, e cila mbart një rrezik të lartë të zhvillimit të komplikimeve kardiovaskulare. Bazuar në të dhënat nga studimet eksperimentale dhe klinike. mund të supozohet se për të parandaluar sëmundjet kardiovaskulare në diabetin tip 2, është e nevojshme të kontrolloni jo vetëm gliceminë e agjëruar dhe nivelin e HbAlc, por edhe të eliminoni majat e glikemisë post-prandiale.
Kohët e fundit u shfaqën ilaçe (sekretarë). në gjendje që shpejt (brenda disa minutave ose sekondave) të stimulojë fazën e parë të sekretimit të insulinës në përgjigje të shkrimit të pritjes. Këto ilaçe përfshijnë repaglinide (Novonorm), një derivat i acidit benzoik dhe nateglinide (Starlix), një derivat i D-fenilalaninës. Avantazhi i këtyre ilaçeve është detyrimi i tyre i shpejtë dhe i kthyeshëm për receptorët në sipërfaqe (3-qelizat e pankreasit. Kjo siguron një stimulim afatshkurtër të sekretimit të insulinës, i cili vepron vetëm në kohën e ngrënies. Gjatësia e shpejtë e ilaçeve shmang rrezikun e kushteve hipoglikemike.
Hipoteza e një efekti aterogjenik të hiperglicemisë postprandiale mund të testohet vetëm në gjykime të rastësishme të mundshme. Në nëntor 2001, filloi një studim ndërkombëtar në shkallë të gjerë "NAVIGATOR", qëllimi i të cilit është vlerësimi i rolit parandalues të nateglinide në zhvillimin e sëmundjeve kardiovaskulare në njerëzit me dëmtim të tolerancës ndaj glukozës. Kohëzgjatja e studimit do të jetë 6 vjet.
Hiperinsulinemia si një faktor rreziku për aterogjenezën në diabetin tip 2
Hiperinsulinemia në mënyrë të pashmangshme shoqëron zhvillimin e diabetit tip 2 si një reagim kompensues për të kapërcyer rezistencën ndaj insulinës (IR) të indeve periferike. Ekzistojnë pak prova klinike që hiperinsulinemia është një faktor i pavarur rreziku për zhvillimin e sëmundjes së arterieve koronare te njerëzit pa diabet tip 2: Studime të mundshme në Paris (rreth 7,000 ekzaminuar), Busselton (më shumë se 1000
të hetuar) dhe Policët e Helsinkit (982 të ekzaminuar) (met-analizë e B. Balck). So. një studim në Paris zbuloi një lidhje të drejtpërdrejtë midis përqendrimit të insulinës plazmatike të agjëruar dhe rrezikut të vdekjes koronare.
Vitet e fundit, një lidhje e ngjashme është identifikuar për pacientët që tashmë kanë diabet 2. Ekziston një justifikim eksperimental për këto të dhëna. Puna e R. Stout në vitet 80 dhe K. Naruse vitet e fundit tregojnë se insulina ka një efekt të drejtpërdrejtë aterogjenik në muret e enëve të gjakut, duke shkaktuar përhapjen dhe migrimin e qelizave të muskujve të lëmuar, sintezën e lipideve në qelizat e muskujve të lëmuar, përhapjen e fibroblasteve dhe aktivizimin e koagulimit sistemet e gjakut, ulur aktivitetin e fibrinolizës. Kështu, hiperinsulinemia luan një rol të rëndësishëm në zhvillimin dhe përparimin e arteriosklerozës si tek individët. të predispozuar për zhvillimin e diabetit. dhe te pacientët me diabet tip 2.
Rezistenca ndaj insulinës (IR) si një faktor rreziku për aterogjenezën në diabetin tip 2
Në vitin 1988, G. Reaven ishte i pari që sugjeroi rolin e IR në patogjenezën e një grupi të tërë të çrregullimeve metabolike, duke përfshirë tolerancën e dëmtuar të glukozës, dislipideminë, mbipeshin, hipertensionin arterial dhe i kombinoi ato me termin "sindromë metabolike". Në vitet pasuese, koncepti i sindromës metabolike u zgjerua dhe u plotësua nga çrregullimet e sistemit të mpiksjes dhe fibrinozës, hiperuricemia, mosfunksionimi endotelial, mikroalbuminuria dhe ndryshime të tjera sistemike. Pa përjashtim, të gjithë përbërësit e përfshirë në konceptin e "sindromës metabolike", e cila bazohet në IR. janë faktorë rreziku për zhvillimin e arteriosklerozës (shiko grafikun).
Sindromi metabolik (Reaven G.) '
TOLERANCA E KARBONIT T D SHPARUR
37-57 57-79 80-108 Dhe> 109
Insulinë plazmatike. mmol / l
Fig. 3. Lidhja e vdekshmërisë koronare dhe nivelit të insulinës plazmatike.
Si rregull, në studimet klinike, IR përcaktohet indirekt nga niveli i insulinës në plazmën e gjakut, duke e konsideruar hiperinsulineminë të jetë ekuivalente me IR. Ndërkohë. metodat më të sakta për zbulimin e IR janë llogaritjet e ndjeshmërisë së indeve ndaj insulinës gjatë pirgut euglycemic hiperin-sulinemik ose gjatë një testi intravenoz të tolerancës së glukozës (IV TSH). Sidoqoftë, ka shumë pak punë në të cilat është studiuar marrëdhënia midis IR (e matur me metoda të sakta) dhe rreziku i sëmundjes kardiovaskulare.
Kohët e fundit përfundoi studimin IRAS (Studimi i Aterosklerozës së Rezistencës ndaj insulinës), i cili synonte të vlerësonte marrëdhëniet midis IR (siç përcaktohet nga iv TSH) dhe faktorëve të rrezikut kardiovaskular në popullatën e njerëzve pa diabet dhe pacientëve me diabet 2 6 |. Si një shënues i lezionit vaskular aterosklerotik, u mat trashësia e murit të arteries karotide. Studimi zbuloi një marrëdhënie të qartë midis shkallës së IR dhe ashpërsisë së obezitetit abdominal, aterogjenitetit të spektrit të lipideve të gjakut, aktivizimit të sistemit të koagulimit dhe trashësisë së murit të arteries karotide si tek njerëzit pa diabet. dhe te pacientët me diabet tip 2. Me metodat e llogaritjes, u tregua se për secilën 1 njësi të IR, trashësia e murit të arteries karotide rritet me 30 μm 9).
Duke pasur parasysh rolin e padyshimtë të IR në zhvillimin e patologjisë kardiovaskulare, mund të supozohet se eleminimi i IR do të ketë një efekt parandalues në zhvillimin e komplikimeve aterosklerotike në diabetin 2.
Deri kohët e fundit, ilaçi i vetëm që kishte për qëllim zvogëlimin e IR (kryesisht indeve të mëlçisë) ishte metformina nga grupi bigu-anide. Sidoqoftë, në fund të viteve '90, u shfaq një grup i ri ilaçesh që mund të zvogëlojnë IR të muskujve dhe indeve dhjamore - tiazolidinediones (glitazones). Këto ilaçe veprojnë në receptorët e bërthamës qelizore (receptorët PPARy). si rezultat, shprehja e gjeneve përgjegjëse për glukozën dhe metabolizmin e lipideve është rritur në ct-cak të synuar. Në veçanti, aktiviteti i transportuesve të glukozës në inde (GLUT-1 dhe GLUT-4) rritet. glukokinaza, lipoproteina lipazat dhe enzimat e tjera. Aktualisht, dy ilaçe nga ky grup janë të regjistruar dhe përdoren në mënyrë aktive në trajtimin e pacientëve me diabet të tipit 2: pi-oglitazone (Actos) dhe rosiglitazone (Avandia). Pyetja është nëse këto ilaçe mund të kenë një efekt profilaktik në zhvillimin e sëmundjeve kardiovaskulare në diabetin tip 2 - është ende e hapur. Një përgjigje do të kërkojë gjykime klinike në përputhje me të gjitha rregullat e mjekësisë bazuar në prova.
Në 2002, filloi një studim i ri ndërkombëtar i kontrolluar, DREAM, i cili synon të vlerësojë efektin parandalues të rosiglitazone në pacientët me tolerancë të dëmtuar të glukozës në lidhje me rrezikun e zhvillimit të diabetit tip 2 dhe sëmundjeve kardiovaskulare. Rezultatet planifikohen të vlerësohen pas 5 vjetësh trajtimi.
Karakteristikat e patologjisë së sistemit kardiovaskular në diabet
Diabeti mellitus lë shenjën e tij në rrjedhën klinike të sëmundjeve kardiovaskulare, duke komplikuar diagnozën dhe trajtimin e tyre. Karakteristikat klinike të patologjisë koronare te diabeti tip 2 janë:
• të njëjtën frekuencë të zhvillimit të sëmundjes koronare të zemrës tek njerëzit e të dy gjinive: me diabet, gratë humbasin mbrojtjen e tyre natyrore nga zhvillimi i aterosklerozës së arterieve koronare:
• frekuencë e lartë e formave pa dhimbje (memec) të insuficiencës koronare kronike dhe akute, që sjell një rrezik të lartë të vdekjes së papritur. Shkaku i formave pa dhimbje të infarktit të miokardit konsiderohet si shkelje e indeve të muskujve të zemrës për shkak të zhvillimit të neuropatisë diabetike, dmth.
• Frekuencë e lartë e komplikimeve pas infarktit: tronditje kardiogjene, dështim kongjestiv i zemrës, aritmi kardiake,
• Vdekshmëri e lartë pas infarktit:
• efikasitet i ulët i ilaçeve nitro në trajtimin e sëmundjes koronare të zemrës.
Vështirësia në diagnostikimin e sëmundjes koronare të zemrës në diabet dikton nevojën për shqyrtim aktiv të patologjisë së zemrës te pacientët me diabet tip 2 në grupe me rrezik të lartë, madje edhe në mungesë të simptomave klinike. Diagnoza e sëmundjes koronare të zemrës duhet të bazohet në metodat e mëposhtme të ekzaminimit.
Metodat e detyrueshme: EKG në pushim dhe pas stërvitjes: x-ray (për të përcaktuar madhësinë e zemrës).
Metodat shtesë (në një spital kardiologjik ose të pajisur): Monitorimi i EKG Holter: ergometria e biçikletave, ekokardiografia, ekokardiografia e stresit, angiografia koronare, ventrikulografia, skintigrafia e miokardit.
Parimet e trajtimit të sëmundjes kardiovaskulare te pacientët me diabet tip 2
Parimet e trajtimit të sëmundjes koronare të zemrës në diabetin tip 2 bazohen në korrigjimin e faktorëve të rrezikut specifik dhe jo specifik: hiperglicemia dhe rezistenca ndaj insulinës, hipertensioni arterial, dislipidemia. çrregullime të sistemit të koagulimit. Një komponent i detyrueshëm në trajtimin e IHD dhe parandalimin e trombozës është përdorimi i aspirinës në doza të vogla. Nëse terapia e drogës është e paefektshme, rekomandohet trajtimi kirurgjik i sëmundjes koronare të zemrës - vendosja e stentit, shartimi i bajpasit koronar.
Trajtimi efektiv i sëmundjes kardiovaskulare në diabet është i mundur vetëm me kontrollin e integruar të të gjithë faktorëve të rrezikut. Sipas "Standardeve Kombëtare për kujdesin e pacientëve me diabet". Bazuar në rekomandimet ndërkombëtare, qëllimet kryesore në trajtimin e pacientëve me diabet tip 2 janë: stabilizimi i metabolizmit të karbohidrateve dhe mirëmbajtja e treguesve HbAlc nuk mund ta gjej atë që ju nevojitet? Provoni shërbimin e përzgjedhjes së literaturës.
Të ushqyerit dhe HLS për diabetin
Jeta e shëndetshme (HLS) është një faktor kryesor në parandalimin dhe trajtimin e diabetit.
Ndryshimi i stilit të jetës:
- mund të parandalojë zhvillimin e diabetit te njerëzit me një rrezik të rritur nga diabeti i tipit 2,
- zvogëlon rrezikun e komplikimeve të diabeteve në pacientët me diabet.
Në dietë duhet të mbizotërojë:
- fruta, perime,
- kokrra të plota
- burime të ulëta të proteinave (mish me pak yndyrë, bishtajore),
- fibra dietike.
Pacienti duhet të gjejë mënyra të pranueshme për të rritur aktivitetin fizik. Kombinoni stërvitjen aerobike dhe rezistencën.

Bëni të gjitha përpjekjet për të lënë duhanin, gjë që dyfishon rrezikun e sëmundjeve kardiovaskulare dhe vdekjes së parakohshme.
Rreziku kardiovaskular
Me fillimin e hershëm të diabetit, pacientët zhvillojnë më shumë komplikime. Prania e të dy sëmundjeve koronare të zemrës dhe diabeteve rrit në masë të madhe rrezikun vaskular dhe zvogëlon jetëgjatësinë.
Nëse diabeti zbulohet te njerëzit nën moshën 40 vjeç, statinat menjëherë rekomandohen të ulin kolesterolin. Kjo ju lejon të vononi rrezikun e lartë vaskular.
Në pacientët e moshës 40-50 vjeç, statinat nuk mund të përshkruhen vetëm në raste të rralla sipas vendimit të mjekut në rast të një rreziku të ulët 10-vjeçar (jo duhanpirësit me presion normal të gjakut dhe lipideve).
Kontrolli i sheqerit në gjak
UKPDS (UK Prospective Diabetes Study) vërtetoi rëndësinë e monitorimit të kujdesshëm të niveleve të glukozës në gjak (rëndësia e ruajtjes së niveleve të sheqerit në intervalin optimal). Droga kryesore është Metforminpasi ajo ka bazën më të madhe të provave.

Studime të tjera kanë zbuluar se objektivat e sheqerit në gjak nuk duhet të jenë të rreptë për pacientët me moshë të degjeneruar me diabet afatgjatë dhe në prani të sëmundjeve kardiovaskulare, pasi kjo mund të rrisë vdekshmërinë kardiovaskulare.
Ilaç i ri empagliflozin (emri i markës Jardins), i lansuar në treg në vitin 2014, përdoret për të trajtuar diabetin e tipit 2. Ilaçi uli nivelin e HbA1c (hemoglobinë të glikuar) me një mesatare prej 0.4%, peshën e trupit me 2.5 kg dhe presionin e gjakut me 4 mm RT. Art. Empagliflozin pengon reabsorbimin e glukozës në tubulat renale nga urina primare. Kështu, empagliflozin rrit ekskretimin e glukozës në urinë. Studimet tregojnë se empagliflozin zvogëlon vdekshmërinë kardiovaskulare me 38% dhe vdekshmërinë e përgjithshme me 32%, prandaj, kur një pacient kombinon diabetin dhe sëmundjet kardiovaskulare, rekomandohet që të fillojë mjekimin herët empagliflozinom. Mekanizmi i saktë për uljen e vdekshmërisë së përgjithshme nga ky ilaç është ende duke u studiuar.
Që nga viti 2014, një ilaç tjetër i këtij grupi është në dispozicion në tregun perëndimor që rrit ekskretimin e glukozës në urinë, - dapagliflozin (emri tregtar Forsiga, Forxiga). Ai gjithashtu tregon rezultate inkurajuese.

Shënim i autorit të faqes. Që nga 16 gusht 2018, në farmacitë në Rusi, Jardins dhe Forsiga shiten (çmimi 2500-2900 rubla), si dhe Invokana (kanagliflozin). Vetëm Jardins shitet në Bjellorusi.
Kontrolli i presionit të gjakut
Në pacientët me diabet tip 2, hipertensioni është më i zakonshëm se në popullatën e përgjithshme.
Me diabetin, duhet të ketë një kontroll të rreptë jo vetëm të nivelit të glukozës, por edhe nivelin e presionit të gjakut me kolesterolin. Në të gjitha rastet, është e nevojshme të arrihen vlerat e tensionit të synuar, pavarësisht nga rreziku kardiovaskular:
- duke arritur presionin e sipërm të gjakut nën 140 mm Hg. Art. zvogëlon vdekshmërinë e përgjithshme dhe rrezikun e të gjitha komplikimeve,
- duke arritur presionin e sipërm të gjakut nën 130 mm Hg. Art. zvogëlon rrezikun e zhvillimit të proteinurit (proteina në urinë), retinopatisë dhe goditjeve, por nuk ndikon në vdekshmërinë e përgjithshme për shkak të frekuencës së shtuar të komplikimeve të shkaktuara nga presioni i ulët i gjakut. Prandaj, te njerëzit më të vjetër se 80 vjet, presioni i lartë i gjakut lejohet deri në 150 mm Hg. Art., Nëse nuk ka probleme serioze me veshkat.
Përfitimet e uljes së presionit të gjakut me diabet:
- ulje e rrezikut kardiovaskular Komplikimegoditje në tru, dështimi i zemrës,
- ulje rreziku retinopati (dëmtimi i retinës, i cili ndodh si me hipertension, ashtu edhe me diabet mellitus),
- ulur rrezikun e fillimit dhe përparimit albuminurija (proteinat e albumines në urinë, kjo është një ndërlikim i zakonshëm i diabetit) dhe dështimi i veshkave,
- rënie rreziku i vdekjes nga të gjitha arsyet.
falënderim efekt mbrojtës i provuar në lidhje me veshkat, një ilaç nga çdo grup duhet të përfshihet në trajtimin e hipertensionit arterial në diabet mellitus:
- Frenuesit e ACE (enzima konvertuese e angiotenzinës): lisinopril, perindopril dhe të tjerët
- Bllokuesit e receptorëve të angiotenzinës II: losartan, candesartan, irbesartan dhe të tjerët
Trajtimi i çrregullimeve të metabolizmit të lipideve
Në prani të sëmundjes kardiovaskulare ose sëmundjes kronike të veshkave, nivelet e lipideve të synuara në pacientët me diabet tip 2 duhet të jenë më të rrepta për shkak të rrezikut të lartë kardiovaskular. Sidoqoftë, për diabetikët mbi moshën 85 vjeç, trajtimi duhet të jetë më i kujdesshëm (më pak agresiv), pasi doza të larta ilaçesh në vend të rritjes së jetëgjatësisë mund të rrisin rrezikun e efekteve anësore nga të cilat pacienti vdes.
Tek pacientët me diabet dukshëm rrezik më të ulët kardiovaskular statin ose një kombinim i statinave me ezetimib. Frenuesit PCSK9 (evolokumab, emri tregtar Repat, alirokumab, emri tregtar Praluent), të cilat janë antitrupa monoklonalë të shtrenjtë, ulin në mënyrë efektive kolesterolin LDL, por ende nuk është e qartë se si ato ndikojnë në rrezikun e përgjithshëm të vdekjes (studimet janë duke vazhduar).
Diabeti tip 2 është ngritur në mënyrë tipike trigliceridet (acide yndyrore) në gjak ndërsa ul kolesterolin HDL (kolesterol të dobishëm). Sidoqoftë, emërimi i fibrateve, të cilat përmirësojnë të dy treguesit, aktualisht nuk rekomandohet, pasi nuk ka dëshmi të mjaftueshme për përfitimet e tyre.
Ulja e rrezikut të trombozës vaskulare
Në pacientët me diabet tip 1 dhe tip 2, koagulimi i gjakut është rritur. Ne kemi nevojë për terapi antiplomatike (një rënie në koagulimin e gjakut).
Në prani të sëmundjes ishemike të zemrës ose aterosklerozës së enëve cerebrale, terapi antiplomatike (kryesisht duke marrë aspirinë) uli rrezikun e komplikimeve kardiovaskulare me 25% (të dhënat meta-analizë). Sidoqoftë, në pacientët pa sëmundje kardiovaskulare, aspirina nuk ndikoi ndjeshëm në vdekshmërinë kardiovaskulare dhe të përgjithshme (për shkak të një rritje të lehtë të gjakderdhjes, e cila barazoi shumë pak përfitim nga aspirina në pacientë të tillë). Kërkimet janë duke vazhduar.
Mikroalbuminuriya
mikroalbuminurinë - sekretim prej 30 deri 300 mg albumine me urinë në ditë. Kjo është një shenjë e nefropatia diabetike (dëmtimi i veshkave). Normalisht, sekretimi (sekretimi) i proteinave të aluminit në urinë nuk i kalon 30 mg në ditë.
albuminurija (sekretimi me urinë prej më shumë se 300 mg albumine në ditë) shpesh kombinohet me konceptin proteinuria (ndonjë proteinë në urinë), sepse me një rritje të sekretimit të proteinave në urinë, selektiviteti (specifikimi) i tij humbet (përqindja e albuminës zvogëlohet). Proteinuria është një tregues i dëmtimit ekzistues të veshkave.
Në pacientët me diabet mellitus dhe hipertension, madje albuminuria minimale parashikon komplikime të ardhshme kardiovaskulare.
Cila është mënyra më e mirë për të matur albuminurinë dhe proteinurinë?
Për të përcaktuar përqendrimin e proteinave në urinë, gjithmonë ishte e nevojshme të grumbullohej urina në 24 orë më parë. Por studimet kanë treguar që është e vështirë të arrihet një rezultat i saktë: pacientët për arsye të ndryshme shpesh shkelin procedurën e grumbullimit të urinës, dhe disa njerëz të shëndetshëm gjithashtu kanë të ashtuquajturin proteinuria ortostatike (sekretim intensiv i proteinave në urinë kur subjekti është në këmbë). Një problem shtesë me diagnozën e proteinurit është që në urinën e përqendruar përmbajtja e proteinave është më e lartë, dhe në urinën e holluar (për shembull, pas konsumimit të shalqirit) është më e ulët.
Tani rekomandohet të mateni në urinë raporti midis proteinave dhe kreatininës në urinë, emri anglez është UPC (Proteina e urinës: Raporti i kreatininës). UPC nuk varet asnjëherë nga vëllimi dhe përqendrimi / hollimi i urinës. Shtë më mirë të matni raportin e proteinave / kreatininës në urinë me pjesën mesatare të urinës së parë të mëngjesit, në këtë rast proteinuria e mundshme ortostatike nuk mund të ndikojë në rezultat. Nëse urina e parë në mëngjes nuk është e disponueshme, lejohet të matet për ndonjë pjesë të urinës.
Beenshtë vërtetuar marrëdhënie direkte midis vdekshmërisë kardiovaskulare / totale dhe raportit të proteinave / kreatininës në urinë.
Proteinat e përafërta të proteinave / kreatininës (UPC) janë:
- nën 10 mg / g, d.m.th. më pak se 10 mg proteinë për 1 g kreatininë (nën 1 mg / mmol) - optimale, tipike për një moshë të re,
- nën 30 mg / g (nën 3 mg / mmol) - normë për të gjithë,
- 30-300 mg / g (3-30 mg / mmol) - mikroalbuminuria (rritje e moderuar),
- më shumë se 300 mg / g - makroalbuminuria, albuminuria, proteinuria ("rritje e mprehtë").
Pacientët me mikroalbuminuria duhet të përshkruhen një frenues ACE (perindopril, lisinopril et al.) ose bllokues i receptorëve angiotensin II (losartan, candesartan et al.) në mënyrë të pavarur nga niveli fillestar i presionit të gjakut.
Gjëja kryesore në trajtimin e diabetit tip 2
- Komponentët kryesorë të trajtimit:
- ndryshimi i stilit të jetës +
- ndryshimi ushqyes afatgjatë +
- rritje e aktivitetit fizik +
- kontrolli i peshës së trupit.
- intensiv kontrolli i glukozës me diabet zvogëlon rrezikun e komplikimeve vaskulare. Sidoqoftë, kontrolli duhet të jetë më pak i rreptë tek pacientët e moshuar, të degjeneruar dhe të sëmurë rëndë.
- Pika e synuar nën 140 mm Hg. Art. zvogëlon rrezikun e komplikimeve vaskulare. Në disa pacientë, është e nevojshme të përpiqeni për presionin e gjakut nën 130 mmHg, gjë që zvogëlon më tej rrezikun goditje, retinopania dhe albuminuria.
- Të gjithë pacientët me diabet mbi 40 vjeç këshillohen të marrin statin për të zvogëluar rrezikun kardiovaskular. Në prani të faktorëve të shumëfishtë të rrezikut, statinat janë të përshkruara për pacientët më të rinj se 40 vjet.
- Frenuesit e transportuesit të glukozës të varur nga natriumi tip 2 (empagliflozin dhe të tjerët) ulin ndjeshëm vdekshmërinë kardiovaskulare dhe të përgjithshme pa efekte anësore serioze. Rekomandohet për përdorim te pacientët me diabet tip 2 me sëmundje kardiovaskulare.
Karakteristikat e trajtimit të diabetit tip 1
Diabeti tip 1 zhvillohet për shkak të mungesës së sekretimit të hormoneve insulinë, e cila është shkaktuar nga vdekja e qelizave përkatëse të pankreasit për shkak të inflamacionit autoimun. Mosha mesatare në fillimin e diabetit tip 1 është 14 vjet, megjithëse mund të ndodhë në çdo moshë, përfshirë në të rriturit (shiko diabetin autentik të latuar te të rriturit).
Diabeti i tipit 1 rrit rrezikun kardiovaskular me 2.3 herë tek burrat dhe 3 herë tek gratë. Në pacientët me kontroll të dobët të niveleve të sheqerit (niveli i glikuar i hemoglobinës mbi 9.7%), rreziku kardiovaskular është 10 herë më i lartë. Rreziku më i lartë i vdekjes është vërejtur me nefropatia diabetike (dëmtimi i veshkave), megjithatë retinopatia proliferative (lezione diabetike e retinës në fazën e vonë) dhe neuropatia autonome (dëmtimi i sistemit nervor autonom) gjithashtu rrit rrezikun.
Një studim afatgjatë i DCCT (Testi i Kontrollit të Diabetit dhe Komplikimet) vërtetoi se me një monitorim të kujdesshëm të niveleve të glukozës në diabetin tip 1, vdekshmëria nga të gjitha shkaqet është zvogëluar. Vlera e synuar e hemoglobinës së glikuar (HbA1c) për trajtim afatgjatë është nga 6.5 në 7.5%.
Një studim nga Trialistët e Trajtimit të Kolesterolit tregoi se marrja e statinave për të ulur lipidet e gjakut është po aq e efektshme si në diabetin tip 1 ashtu edhe në atë tip 2.
statin me diabet mellitus tip 1, duhet të përshkruhen:
- të gjithë pacientët mbi 40 vjeç (një përjashtim mund të bëhet vetëm për pacientët me një histori të shkurtër të diabetit dhe mungesë të faktorëve të rrezikut),
- pacientët më të rinj se 40 vjeç nëse kanë prekur organet e synuara (nefropatia, retinopatia, neuropatia) ose ka faktorë të shumëfishtë rreziku.
Në diabetin tip 1, synimet e presionit të gjakut janë 130/80 mm Hg. Art. Përdorimi i frenuesit ACE ose bllokuesit e receptorëve angiotensin-II, të cilat parandalojnë humbjen e anijeve të vogla, është veçanërisht i efektshëm. Vlera më të rrepta të presionit të gjakut (120 / 75-80 mmHg) rekomandohen për pacientët me diabet tip 1 nën 40 vjeç të cilët kanë mikroalbuminurinë. Në një moshë më të vjetër (65-75 vjeç), nivelet e presionit të gjakut mund të jenë më pak të rrepta (sipër 140 mmHg) për të shmangur efektet anësore.
- niveli i rekomanduar i hemoglobinës së glikuar (HbA1c) për diabet mellitus - nga 6.5 deri 7.5%,
- për shumicën e pacientëve, tensioni i synuar është 130/80 mm Hg. Art. (standardet më të rrepta janë të nevojshme për pacientët më të rinj se 40 vjeç me faktorë rreziku, dhe më pak të rrepta për njerëzit e moshuar).
Gjendja e trupit në prani të diabetit
Qarkullimi i glukozës së oversaturuar të gjakut nëpër enët e gjakut provokon humbjen e tyre.
Problemet më të dukshme shëndetësore për diabetikët janë:

- retinopati. Funksioni vizual i dëmtuar. Ky proces mund të jetë i lidhur me ndjeshmërinë e enëve të gjakut në retinën e kokës së syrit,
- sëmundjet e sistemit ekskretues. Ato gjithashtu mund të shkaktohen nga fakti që këta organe depërtohen nga një numër i madh i enëve të gjakut. Dhe meqenëse ato janë shumë të vogla dhe karakterizohen nga brishtësia e rritur, atëherë, në përputhje me rrethanat, ata vuajnë në radhë të parë,
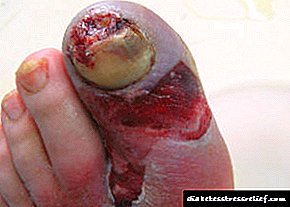
- këmbë diabetike. Ky fenomen është karakteristik për të gjithë pacientët me diabet dhe karakterizohet nga një shqetësim i konsiderueshëm i qarkullimit të gjakut kryesisht në ekstremitetet e poshtme, gjë që provokon procese të ndryshme ngecëse. Si rezultat i kësaj, gangrena mund të shfaqet (nekroza e indeve të trupit të njeriut, e cila, për më tepër, shoqërohet edhe nga kalbja),
- mikroangiopati. Kjo sëmundje është në gjendje të ndikojë në enët koronare që ndodhen rreth zemrës dhe e ushqejnë atë me oksigjen.
Pse diabeti provokon sëmundje të sistemit kardiovaskular?




Meqenëse diabeti është një sëmundje endokrine, ajo ka një efekt të jashtëzakonshëm në procese të ndryshme metabolike që ndodhin në trup.
Pamundësia për të marrë energji jetësore nga ushqimi në hyrje e detyron trupin të rindërtojë dhe të marrë gjithçka që ju nevojitet nga rezervat e disponueshme të proteinave dhe yndyrave. Një çrregullim i rrezikshëm metabolik prek zemrën.
Muskuli kardiak kompenson mungesën e konsiderueshme të energjisë të furnizuar nga glukoza duke përdorur të ashtuquajturat acide yndyrore - përbërësit nën oksiduar grumbullohen në qelizat e trupit, të cilat ndikojnë në strukturën e muskujve. Me ekspozimin e tyre të rregullt dhe të zgjatur, patologjia është distrofia diabetike e miokardit. Sëmundja ndikon negativisht në performancën e muskujve të zemrës, e cila kryesisht reflektohet në shqetësime të ritmit - ndodh fibrilacioni atrial.
Një sëmundje afatgjatë e quajtur diabeti mund të çojë në zhvillimin e një patologjie tjetër po aq të rrezikshme - kardioneuropatisë autonome diabetike. Një përqendrim i lartë i glukozës në plazmën e gjakut mund të çojë në dëmtimin e nervave të miokardit. Gjëja e parë që shtyp punën e sistemit parasimpatik, i cili është përgjegjës për uljen e rrahjeve të zemrës në diabet.

Si rezultat i uljes së rrahjeve të zemrës, shfaqen simptomat e mëposhtme:
- çrregullime të ritmit, takikardi dhe diabeti - fenomene që ndodhin shpesh së bashku,
- procesi i frymëmarrjes nuk ndikon në shpeshtësinë e kontraktimeve të zemrës dhe madje me një frymë të plotë te pacientët, ritmi nuk shkon keq.
Me zhvillimin e mëtutjeshëm të patologjive në zemër, vuajnë edhe mbaresat nervore simpatike, të cilat janë përgjegjëse për rritjen e shpeshtësisë së ritmit.
Për zhvillimin e patologjive të zemrës, simptomat e presionit të ulët të gjakut janë karakteristike:

- njolla të errëta para syve të mi
- dobësi e përgjithshme
- një errësim i mprehtë në sy,
- marramendje e papritur.
Si rregull, neuropatia autonome kardiake diabetike ndryshon ndjeshëm pamjen e përgjithshme të rrjedhës së ishemisë kardiake.
Për shembull, një pacient mund të mos ndiejë dhimbje të përgjithshme dhe anginë gjatë zhvillimit të sëmundjes koronare të zemrës në diabet mellitus. Ai vuan madje edhe infarkt fatale të miokardit pa shumë dhimbje.
Ky fenomen është jashtëzakonisht i padëshirueshëm për trupin e njeriut, sepse pacienti, pa i ndjerë problemet, shumë vonë mund të kërkojë kujdes të menjëhershëm mjekësor. Gjatë humbjes së nervave simpatikë, rreziku i arrestit të papritur kardiak rritet, përfshirë edhe gjatë injeksionit anestezik gjatë operacionit.
Me diabet tip 2, angina pectoris shfaqet shumë shpesh. Për të eleminuar anginë pectoris, shunting dhe stenting përdoren për diabetin e tipit 2. Shtë e rëndësishme të monitorohet gjendja e shëndetit në mënyrë që kontakti i specialistëve të mos vonohet.
Faktorët e rrezikut

Siç e dini, zemra me diabet tip 2 është në rrezik të madh.
Rreziku i problemeve me enët e gjakut rritet në praninë e zakoneve të këqija (veçanërisht pirja e duhanit), ushqimi i dobët, një mënyrë jetese e ulur, stresi i vazhdueshëm dhe paund shtesë.
Efektet negative të depresionit dhe emocioneve negative në fillimin e diabetit janë konfirmuar prej kohësh nga profesionistët mjekësorë.
Një grup tjetër rreziku përfshin njerëz që janë obezë. Pakkush e kuptojnë se të qenit mbipeshë mund të çojë në vdekje të parakohshme. Edhe me mbipeshë të moderuar, jetëgjatësia mund të zvogëlohet për disa vjet. Mos harroni se numri më i madh i vdekjeve shoqërohet me punë të pamjaftueshme të zemrës dhe enëve të gjakut - kryesisht me sulme në zemër dhe goditje në tru.

Si kile shtesë ndikojnë në trup:
- sindromi metabolik, në prani të të cilit rritet përqindja e yndyrës viscerale (rritje në peshën e trupit në bark), dhe ndodh rezistenca ndaj insulinës,
- në plazmën e gjakut rritet përqindja e yndyrës "të keqe", e cila provokon shfaqjen e aterosklerozës së enëve të gjakut dhe ishemisë së zemrës,
- enët e gjakut shfaqen në shtresën e rritur të yndyrës, prandaj, gjatësia e tyre totale fillon të rritet me shpejtësi (për të pompuar gjakun në mënyrë efikase, zemra duhet të punojë me një ngarkesë të rritur).
Përveç gjithë kësaj, duhet shtuar se prania e peshës së tepërt është e rrezikshme për një arsye tjetër domethënëse: një rritje e përqendrimit të sheqerit në gjak në diabetin tip 2 shkaktohet nga fakti se hormoni i pankreasit, i cili është përgjegjës për transportimin e glukozës në qeliza, pushon së zhytur nga indet e trupit. , insulina prodhohet nga pankreasi, por nuk i përmbush detyrat e saj kryesore.
Kështu, ai vazhdon të mbetet në gjak. Kjo është arsyeja pse, krahas niveleve të larta të sheqerit në këtë sëmundje, gjendet një përqindje e madhe e hormonit pankreatik.
Përveç transportimit të glukozës në qeliza, insulina është gjithashtu përgjegjëse për një numër të madh të proceseve të tjera metabolike.
Përmirëson akumulimin e rezervave të nevojshme të yndyrës. Siç mund të kuptohet nga të gjitha informacionet e mësipërme, neuropatia kardiake, sulmet në zemër, HMB dhe diabeti mellitus janë të ndërlidhura.
Joga kalcium kundër diabetit dhe sëmundjeve të sistemit kardiovaskular

Diabeti ka frikë nga ky ilaç, si zjarri!
Thjesht duhet të aplikosh ...

Ekziston një sistem i kursimit të homeostazës dhe promovimit të shëndetit të përgjithshëm të quajtur yoga kalmik.
Siç e dini, furnizimi me gjak i trurit varet nga lloji i veprimtarisë njerëzore. Departamentet e tij furnizohen në mënyrë aktive me oksigjen, glukozë dhe lëndë ushqyese të tjera për shkak të pjesëve të tjera të trurit.
Me kalimin e moshës, furnizimi me gjak i këtij organi jetik përkeqësohet, kështu që ka nevojë për stimulim të duhur. Mund të arrihet duke thithur ajrin e pasuruar në dioksid karboni. Ju gjithashtu mund të ngopni alveolat e mushkërive me ndihmën e mbajtjes së frymës.
Yoga kalmale përmirëson rrjedhën e gjakut në trup dhe parandalon shfaqjen e sëmundjeve kardiovaskulare.
Kardiomiopatia diabetike

Kardiomiopatia në diabet është një patologji që shfaqet te njerëzit me probleme me sistemin endokrin.
Nuk shkaktohet nga ndryshime të ndryshme që lidhen me moshën, anomalitë e valvulave të zemrës, ulja e presionit të gjakut dhe faktorë të tjerë.
Për më tepër, pacienti mund të ketë një spektër mbresëlënës të shkeljeve të ndryshme, si natyrë biokimike, ashtu edhe strukturore. Ato ngadalë provokojnë mosfunksionim sistolik dhe diastolik, si dhe dështim të zemrës.
Rreth gjysma e foshnjave të lindura nga nënat me diabet kanë kardiomiopati diabetike.
A është i mundur Panangin për diabetikët?
Shumë njerëz që vuajnë nga çrregullime endokrine dhe sëmundje të zemrës pyesin veten: a është i mundur Panangin me diabet?

Në mënyrë që kjo ilaç të japë një rezultat të mirë dhe të ndikojë pozitivisht në trajtimin, është e nevojshme të studioni udhëzimet në detaje dhe të ndiqni atë në proces.
Panangina është përshkruar për sasi të pamjaftueshme të kaliumit dhe magnezit në trup. Marrja e këtij ilaçi shmang aritminë dhe zhvillimin e çrregullimeve serioze në punën e muskujve të zemrës.
Video të lidhura
Sëmundja koronare e zemrës dhe infarkt miokardi në diabet:
Siç mund të kuptohet nga të gjitha informacionet e paraqitura në artikull, diabeti dhe sëmundjet kardiovaskulare janë të ndërlidhura, kështu që ju duhet të përmbaheni rekomandimeve të mjekëve në mënyrë që të shmangni komplikimet dhe vdekjen. Meqenëse disa sëmundje që lidhen me punën e zemrës dhe enëve të gjakut janë pothuajse asimptomatike, duhet t'i kushtoni vëmendje të gjitha sinjaleve të trupit dhe të ekzaminohen rregullisht nga specialistë.
Nëse nuk jeni serioz për shëndetin tuaj, atëherë ekziston rreziku i pasojave të pakëndshme. Në këtë rast, trajtimi i drogës nuk mund të shmanget më. Rekomandohet të vizitoni rregullisht një kardiolog dhe të bëni një EKG për diabetin tip 2. Në fund të fundit, sëmundja e zemrës në diabet nuk është e rrallë, kështu që ju duhet të merren seriozisht dhe me kohë me trajtimin e tyre.
Karakteristikat e sëmundjes kardiovaskulare në diabet
Ndryshimet vaskulare dhe zemra janë ndërlikime të diabetit. Shtë e mundur për të parandaluar zhvillimin e sëmundjeve të zemrës në diabet duke ruajtur një nivel normal të glicemisë, sepse tashmë kemi zbuluar se janë faktorë specifikë të rrezikut (hiperglicemia, hipersinsulinemia, rezistenca ndaj insulinës) që ndikojnë negativisht në muret e enëve të gjakut, duke çuar në zhvillimin e mikro- dhe makroangiopative.
Sëmundjet e zemrës zbulohen 4 herë më shpesh në pacientët me diabet mellitus. Studimet kanë treguar gjithashtu se në prani të diabetit, kursi i sëmundjes kardiovaskulare ka disa veçori. Shqyrtoni ato në shembujt e nosologjive individuale.
Hipertensioni arterial
Për shembull, te pacientët hipertensivë me diabet mellitus, rreziku për të vdekur nga sëmundjet e zemrës është 2 herë më i lartë sesa tek njerëzit që vuajnë nga hipertensioni arterial me nivele normale të glukozës në gjak. Kjo për shkak se si në diabet ashtu edhe në hipertension, objektivat janë të njëjtat organe:
- myocardium,
- Enët koronare të zemrës,
- Enët cerebrale
- Enët e veshkave,
- Retina e syrit.
Kështu, një goditje në organet e synuara ndodh me një forcë të dyfishtë, dhe trupi bëhet dyfish i vështirë për t'u përballur me të.
Ruajtja e niveleve të presionit të gjakut brenda parametrave rregullues zvogëlon rrezikun e komplikimeve kardiovaskulare me 50%. Kjo është arsyeja pse pacientët me diabet mellitus dhe hipertension arterial duhet të marrin ilaçe antihipertensive.
Sëmundja koronare e zemrës

Me diabetin, rreziku i zhvillimit të sëmundjes koronare të zemrës rritet, dhe të gjitha format e tij, duke përfshirë pa dhimbje:
- Angina pectoris,
- Infarkti i miokardit
- Dështimi i zemrës
- Vdekje koronare e papritur.
Angina pectoris
Sëmundja koronare e zemrës mund të ndodhë me anginë pectoris - sulme akute të dhimbjes në zemër ose prapa sternumit dhe gulçim.
Në prani të diabetit, pectoris pectoris zhvillohet 2 herë më shpesh, veçantia e saj është një kurs pa dhimbje. Në këtë rast, pacienti nuk ankohet për dhimbje në gjoks, por për një rrahje të zemrës, gulçim, djersë.
Shpesh, zhvillohen atipike dhe më të pafavorshme për sa i përket varianteve të prognozës së pectorisit - angina e paqëndrueshme, angina Prinzmetale.
Infarkti i miokardit
Vdekshmëria nga infarkti i miokardit në diabet është 60%. Infarkti i muskujve të zemrës zhvillohet me të njëjtën frekuencë si tek gratë ashtu edhe tek burrat. Një tipar është zhvillimi i shpeshtë i formave të tij pa dhimbje. Kjo është për shkak të dëmtimit të enëve të gjakut (angiopatisë) dhe nervave (neuropatia), e cila në mënyrë të pashmangshme zhvillohet në diabet mellitus.
Karakteristikë tjetër është zhvillimi i formave vdekjeprurëse të infarktit të miokardit - ndryshimet në enët, nervat dhe muskujt e zemrës nuk lejojnë që zemra të rikuperohet pas ishemisë. Një përqindje më e lartë e zhvillimit të komplikimeve pas infarktit në diabetikët gjithashtu shoqërohet me këtë faktor në krahasim me njerëzit që nuk kanë histori të kësaj sëmundje.
Dështimi i zemrës
Zhvillimi i dështimit të zemrës në diabet ndodh 4 herë më shpesh. Kjo kontribuon në formimin e të ashtuquajturës "zemër diabetike", e cila bazohet në një patologji të quajtur kardiomiopati.
Kardiomiopatia është një lezion kryesor i zemrës nga çdo faktor që çon në një rritje të madhësisë së saj me formimin e dështimit të zemrës dhe shqetësimeve të ritmit.
Kardiomiopatia diabetike zhvillohet për shkak të zhvillimit të ndryshimeve në muret vaskulare - muskujt e zemrës nuk marrin sasinë e nevojshme të gjakut, dhe bashkë me të oksigjenin dhe lëndët ushqyese, gjë që çon në ndryshime morfologjike dhe funksionale në kardiomocitet. Dhe ndryshimet në fibrën nervore gjatë neuropatisë gjithashtu çojnë në shqetësime në përçueshmërinë elektrike të zemrës. Zhvillohet hipertrofia e cardiomyocytes, proceset hipoksike çojnë në formimin e proceseve sklerotike midis fibrave të miokardit - e gjithë kjo çon në një zgjerim të zgavrave të zemrës dhe humbje të elasticitetit të muskujve të zemrës, gjë që ndikon negativisht në kontraktueshmërinë e miokardit. Dështimi i zemrës zhvillohet.
Vdekje koronare e papritur
Studimet në Finlandë treguan se në njerëzit me diabet, rreziku i vdekjes nga sëmundjet e zemrës është i barabartë me atë në njerëzit që kanë pasur infarkt të miokardit, por që nuk kanë histori të hiperglicemisë.
Gjithashtu, diabeti është një nga faktorët e rrezikut për zhvillimin e vdekjes së papritur koronare, në të cilën pacienti vdes në një periudhë të shkurtër kohore nga fibrilimi i ventrikulit ose aritmia. Përveç diabeteve, një grup faktorësh rreziku përfshijnë sëmundje koronare të zemrës, kardiomiopati, mbipesha, një histori të infarktit të miokardit, dështim të zemrës - dhe këta janë “shoqëruesit” e shpeshtë të diabetit. Për shkak të pranisë së një "bandë" të tërë të faktorëve të rrezikut, zhvillimi i vdekjes së papritur kardiake në diabet ndodh më shpesh sesa në një popullatë që nuk vuan nga kjo sëmundje.
Kështu, sëmundjet e zemrës dhe diabeti mellitus që lidhen me sëmundjet - njëra ndërlikon rrjedhën dhe prognozën e tjetrit.