Patogjeneza dhe etiologjia e diabetit
Diabeti është një nga diagnozat më të zakonshme të kohës sonë. Ajo prek njerëzit e të gjitha kombësive, moshave dhe klasave. Do të dukej e pamundur të mbrohesh ose të sigurohesh nga ajo. Kjo është një sëmundje e padukshme që mund të vjedhës papritmas dhe papritmas. Sidoqoftë, nuk është gjithmonë kështu.
Ky artikull i kushtohet etiologjisë, patogjenezës dhe paraqitjes klinike të diabetit mellitus (DM). Ne gjithashtu do të prekim shkurtimisht çështjen e diagnostikimit dhe trajtimit të saj. Do të shihni që kjo sëmundje ka provokues dhe shkaqe specifike, duke marrë parasysh se, masat parandaluese mund të zhvillohen për ta parandaluar atë. Ju gjithashtu do të zbuloni simptomat kryesore të sëmundjes, të cilat do t'ju ndihmojnë të përcaktoni shfaqjen e saj në kohë dhe të kërkoni ndihmë të kualifikuar në kohë.
Pra - diabeti mellitus (etiologjia, klinika, trajtimi diskutohet më poshtë).
Shkurtimisht për sëmundjen
Diabeti është një sëmundje kronike e sistemit endokrin që shoqërohet me prodhimin e insulinës, i manifestuar në glukozë të tepruar në gjak. Kjo sëmundje mund të provokojë çrregullime metabolike dhe të shkaktojë sëmundje të tjera serioze nga zemra, veshkat, enët e gjakut etj.
Klasifikim
Para se të studioni rrethanat kryesore të diabetit mellitus (klinika, trajtimi, parandalimi janë paraqitur në këtë material), duhet të njiheni me klasifikimin e tij të njohur përgjithësisht.
Sipas sistematizimit mjekësor, kjo sëmundje ndahet në:
- Diabeti mellitus tip 1, i cili është shkaktuar nga mungesa absolute e insulinës për shkak të faktit se organet endokrine nuk mund ta prodhojnë atë në masën e duhur. Një emër tjetër për diabetin tip 1 është i varur nga insulina, pasi trajtimi i vetëm i tij është administrimi i rregullt i rregullt i insulinës.
- Diabeti mellitus i tipit 2 është pasojë e ndërveprimit jo të rregullt të qelizave të insulinës dhe indeve. Kjo sëmundje konsiderohet e pavarur nga insulina, pasi nuk përfshin përdorimin e këtij ilaçi për qëllime trajtimi.
Siç mund ta shihni, shkaqet e këtyre sëmundjeve janë shumë të ndryshme nga njëra-tjetra. Prandaj, klinikat për diabetin tip 1 dhe tip 2 gjithashtu do të jenë të ndryshme. Sidoqoftë, do të flasim për këtë pak më vonë.
Happensfarë ndodh në trup gjatë një sëmundjeje?
Patogjeneza e sëmundjes
Mekanizmi i origjinës dhe zhvillimit i diabetit është për shkak të dy fushave kryesore:
- Mungesa e insulinës pankreatike. Kjo mund të ndodhë për shkak të shkatërrimit masiv të qelizave endokrine të këtij organi për shkak të pankreatitit, infeksioneve virale, situatave stresuese, kancerit dhe sëmundjeve autoimune.
- Mospërputhja e proceseve të zakonshme midis qelizave të indeve dhe insulinës. Kjo gjendje mund të ndodhë si rezultat i ndryshimeve patologjike në strukturën e insulinës ose një shkelje të receptorëve qelizorë.
Etiologjia e sëmundjes
Para se të njiheni me diagnozën, klinikën, trajtimin e diabetit, duhet të mësoni për shkaqet e shfaqjes së saj.
Në përgjithësi pranohet që diabeti është një sëmundje trashëgimore e komplikuar nga faktorë të tjerë provokues.
Nëse flasim për diabet mellitus të llojit të parë, atëherë shkaku i sëmundjes mund të jenë infeksione virale që prekin qelizat e pankreasit (rubeolën, shytat, dhenve).
Në rastin e diabetit tip 2, mbipesha mund të jetë një provokuese.
Një faktor i rëndësishëm në shfaqjen e klinikës së diabetit mellitus duhet të konsiderohet situata stresuese që mund të kenë një efekt negativ në sistemin endokrin dhe prodhimin e insulinës, si dhe zakonet e këqija dhe një mënyrë jetese të ulur.

Pra, kemi kuptuar etiologjinë e diabetit. Klinika e kësaj sëmundje do të paraqitet më poshtë.
Simptoma të zakonshme
Shtë shumë e rëndësishme të zbuloni manifestimet kryesore të diabetit në mënyrë që t'i vini re ato në kohë, të konsultoheni me një specialist dhe të filloni terapi individuale. Klinika e diabetit mellitus (diagnoza, trajtimi, masat parandaluese do të diskutohet në detaje) është shumë e ndërlidhur me treguesit simptomatikë.
Shenjat kryesore klinike të sëmundjes përfshijnë:
- Urinim i bollshëm, veçanërisht gjatë natës. Kjo është për shkak të pranisë së tepërt të glukozës në urinë.
- Një ndjesi e vazhdueshme e etjes, e provokuar nga humbje të mëdha të lëngjeve, si dhe nga një rritje e presionit të gjakut.
- Një uri e pangopshme që shfaqet si pasojë e çrregullimeve metabolike.
Këto simptoma, të cilat shfaqen shpejt dhe në të njëjtën kohë, janë tregues karakteristikë të një klinike të diabetit mellitus tip 1. Edhe pse ato zakonisht konsiderohen shenja të zakonshme për diabetin e të gjitha llojeve. Nëse flasim për një sëmundje të varur nga insulina, atëherë duhet të përmendim humbjen e fortë në peshë të shkaktuar nga rritja e prishjes metabolike të yndyrave dhe proteinave.
Shtimi në peshë është i natyrshëm në klinikën e diabetit tip 2.

Simptomat dytësore të diabetit të të gjitha llojeve përfshijnë:
- ndjesi djegieje e lekures dhe e mukozave,
- dobësi e muskujve
- dëmtimi i shikimit
- shërimi i dobët i plagëve.
Siç mund ta shihni, manifestimet klinike të diabetit janë të theksuara dhe kërkojnë vëmendje të menjëhershme mjekësore.
Komplikimet e sëmundjes
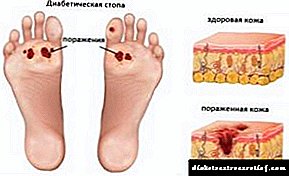
Shtë shumë e rëndësishme të filloni trajtimin në kohë. Për shkak se diabeti karakterizohet nga provokimi i sëmundjeve të tilla serioze si ateroskleroza, depresioni, ishemia, konvulsione, dëmtimi i veshkave, absceset ulcerative dhe humbja e shikimit.
Për më tepër, nëse nuk e trajtoni këtë sëmundje ose e neglizhoni recetën e një mjeku, atëherë mund të ndodhin pasoja të padëshirueshme si koma dhe vdekja.
Si diagnostikohet diabeti? Klinika e sëmundjes duhet të paralajmërojë mjekun që merr pjesë dhe ta nxisë që të përshkruaj një ekzaminim të plotë. Willfarë do të përfshijë?
Diagnoza e sëmundjes
Para së gjithash, pacientit do t'i kërkohet të bëjë një test gjaku për përqendrimin e glukozës. Kjo duhet të bëhet me stomak bosh, pas dhjetë orësh agjërimi. Cilët tregues në sondazh duhet t'i kushtoni vëmendje?

Diabeti mellitus karakterizohet nga një rritje e madhe e standardeve (zakonisht, treguesit për sëmundjen do të tejkalojnë 6 mmol / l).
Gjithashtu, një specialist mund ta konsiderojë të nevojshme për të kryer një test të tolerancës së glukozës, para së cilës pacienti do të duhet të pijë një zgjidhje të veçantë glukoze. Pastaj, brenda dy orësh, do të bëhen teste laboratorike që përcaktojnë tolerancën e glukozës në trup. Nëse treguesit tejkalojnë 11.0 mmol / l, atëherë ia vlen të flasim për diagnozën e diabetit. Klinika e sëmundjes do të jetë një provë e gjallë e kësaj, pasi më vonë mund të rekomandohet të kontrolloni shkallën e hemoglobinës së glikoziluar (një tregues normal i të cilit konsiderohet nën 6.5%).
Gjithashtu, mjeku që merr pjesë mund të përshkruajë që urina të analizohet për të përcaktuar praninë e sheqerit dhe acetonit në biomaterale.
Pra, vendosëm për diagnostikimin e diabetit. Klinika dhe trajtimi i kësaj sëmundje do të përshkruhen më poshtë.
Trajtimi i sëmundjes tip 1
Para se të dini se si ta trajtoni diabetin, duhet të zbuloni një diagnozë specifike, domethënë të përcaktoni llojin e sëmundjes dhe fazën e saj. Siç mund ta shihni, klinika e përgjithshme e diabetit është shumë e rëndësishme kur përshkruani trajtim.
Nëse po flasim për diabetin tip 1, atëherë specialisti do të përshkruaj terapi individuale me insulinë, ku do të llogarisë dozën e nevojshme ditore dhe të vetme të barit. Kjo metodë mund të përdoret gjithashtu për diabetin e varur nga insulina të llojit të dytë.
Një përgatitje për insulinë është një hormon i nxjerrë nga ekstrakti i pankreasit të kafshëve të ndryshme ose njerëzve. Insulinat monovidë dhe të kombinuar dallohen, me veprim të shkurtër dhe me veprim të zgjatur, tradicional, monopik dhe monokomponent. Ekzistojnë gjithashtu analoge të insulinës njerëzore.
Drogës injektohet në dele yndyrë, nënlëkurore, duke përdorur një shiringë të shkurtër ose një pajisje të veçantë në formën e një stilolapsi me një gjilpërë të vogël.

Këto manipulime do të ndihmojnë në kompensimin e ndërprerjeve të shkaktuara nga një shkelje e metabolizmit të karbohidrateve. Ndonjëherë pacientit i jepet një pompë insuline.
Ilaçi injektohet disa herë në ditë, në varësi të vakteve dhe recetave mjekësore.
Parime të tjera për trajtimin e diabetit mellitus tip 1 janë eleminimi mjekësor i simptomave klinike, parandalimi i komplikimeve të sëmundjes dhe përmirësimi i funksionit pankreatik (për këtë mund të përdoren ilaçe të tilla si Actovegin, Festal, Citochrome).
Për të arritur efektin maksimal të trajtimit farmakologjik, pacientit do t'i rekomandohet një dietë dhe një aktivitet i moderuar fizik.
Trajtimi i sëmundjes tip 2
Trajtimi i diabetit mellitus jo-i varur nga insulina nga tipi 2 zakonisht fillon me terapi diete dhe ushtrime të moderuara gjimnastike. Ato do të ndihmojnë në uljen e peshës dhe balancimin e metabolizmit.

Nëse sëmundja diagnostikohet në fazat e mëvonshme, atëherë mjeku që merr pjesë do të përshkruajë ilaçe me këtë spektër veprimi:
- Ulja e sasisë së glukozës në zorrët dhe mëlçia, si dhe përmirësimi i ndjeshmërisë së indeve ndaj insulinës së prodhuar (bazuar në metformin: "Formin", "Metfogama", "Diaformin", "Gliformin"), bazuar në rosiglitazone: "Avandia", pioglitazone: "Actos" ). Njerëzit e quajnë këtë terapi një hipoglikeminë.
- Sekretimi i rritur i insulinës. Këta mund të jenë agjentë farmakologjikë, derivate të sulfanlureasit të gjeneratës së dytë (Maninil, Diabeton, Glimepirid, Diamerid, Glimaks, Glunenorm), si dhe meglitinides (Diagnlinide, Starlix).
- Pengimi i enzimave të zorrëve në mënyrë që të zvogëlojë thithjen e glukozës në traktin tretës (ilaçe të bazuara në akarbozë).
- Ulja e kolesterolit, stimulimi i receptorëve në qelizat vaskulare, përmirësimi i metabolizmit të lipideve (ilaçet përbërësi aktiv i të cilit është fenofibrat - emri ndërkombëtar jo pronësor për përbërësin aktiv që rekomandohet nga OBSH).
Rekomandime të përgjithshme
Siç mund ta shihni, një faktor i rëndësishëm në trajtimin e çdo lloj diabeti është një dietë e rreptë dhe aktivitet fizik i rregulluar.
Për më tepër, në procesin e terapisë diabetike, duhet të kihet parasysh se sëmundja është kronike dhe e pashërueshme. Prandaj, të gjitha ilaçet do të duhet të merren për jetë dhe me përpikëri.
Vetëkontrolli gjithashtu luan një rol të rëndësishëm në trajtimin e diabetit - sa më serioz dhe më i përgjegjshëm pacienti të marrë shëndetin e tyre, aq më lehtë dhe më pak e dhimbshme ecën klinika e sëmundjes.
Dhe në fund
Po, diabeti është një sëmundje e pakëndshme dhe komplekse që mund të provokojë shumë sëmundje serioze dhe sëmundje. Fotografia klinike e diabetit ka simptoma dhe shenja të theksuara.
Kujdesi mjekësor në kohë luan një rol të rëndësishëm në trajtimin e sëmundjes dhe eliminimin e manifestimeve të dhimbshme. Nëse pacienti respekton në mënyrë rigoroze recetat e mjekut, ndjek një dietë, udhëheq një mënyrë jetese aktive dhe mban qëndrim pozitiv, atëherë treguesit klinikë të diabetit do të minimizohen, dhe pacienti do të jetë në gjendje të ndiejë plotësisht një person të shëndetshëm dhe të plotë.
Patogjeneza dhe etiologjia e diabetit. Arsyet kryesore
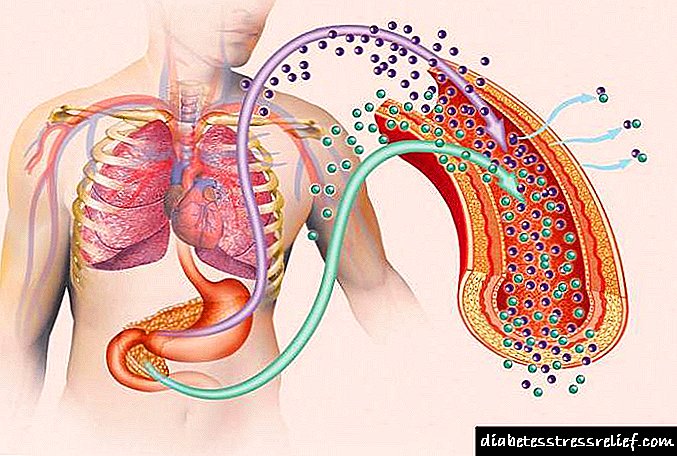
 Diabeti mellitus është një sëmundje metabolike e shkaktuar nga mungesa absolute ose relative e insulinës. Trupi i prekur nuk është në gjendje të përballojë glukozën në të njëjtën mënyrë si në kushte fiziologjike, gjë që çon në hiperglicemi.
Diabeti mellitus është një sëmundje metabolike e shkaktuar nga mungesa absolute ose relative e insulinës. Trupi i prekur nuk është në gjendje të përballojë glukozën në të njëjtën mënyrë si në kushte fiziologjike, gjë që çon në hiperglicemi.
Diabeti mellitus, etiologjia e të cilit është mjaft e larmishme, përfaqësohet nga arsyet e përfshira në mekanizma të ndryshëm që çojnë në sëmundje, e cila, pra, është një grup relativisht i larmishëm, dhe jo një njësi klinike. Për të kuptuar thelbin e sëmundjes, është e nevojshme të studiohen të dhënat themelore mbi sekretimin dhe veprimin e insulinës, kjo përcakton diabetin mellitus, patogjeneza e të cilit përfaqësohet pikërisht nga mekanizmi i veprimit të këtij hormoni.
Polipeptidi i hormonit sintetizohet në qelizat B të ishujve pankreatik të Langerhans, i cili, pas copëtimit të peptidit të sinjalit, ruhet në kokrra sekreti, si proinsulin.
Këtu bëhet fjalë për copëtimin e molekulës, kështu që qelizat B lëshojnë molekula të insulinës dhe, në të njëjtën kohë, një sasi ekuivalente të C-peptidit. Me një rrjedhë gjaku, të dy peptidet arrijnë në mëlçi, e cila vepron si një filtër, në të cilin rreth gjysma e molekulës së insulinës është mbledhur tashmë gjatë kalimit të parë.
Në këtë mënyrë, trupi mbron veten nga aktiviteti i tepërt i insulinës, i cili në tepricë akute mund të shkaktojë hipoglicemi të padëshiruar. Pas kalimit nëpër mëlçi, insulina përmes një qarkullimi të madh të gjakut hyn në indet periferike, përfshirë indin dhjamor dhe muskulor.
Përveç qelizave të mëlçisë dhe dhjamit, ka muskuj të strijuar që kanë receptorë specifikë të insulinës në membranat e tyre qelizore. Molekulat e insulinës lidhen me nënndarjet alfa të receptorëve dhe, prandaj, shkaktojnë një reaksion zinxhir, i cili përcakton efektin e hormonit.
Për shkak të lidhjes së insulinës me receptorin, aktivizohet nën-njësia beta, e cila në pjesën e saj ndërqelizore (d.m.th., domain) aktivizon substratin e receptorit të insulinës. Aktualisht, ekzistojnë disa lloje të këtyre molekulave (IRS-1, IRS-6 ...), funksionet e të cilave tashmë janë kuptuar kryesisht.
Substratet IRS-1 dhe IRS-2 janë një molekulë kryesore për kontrollin kaskadues të reaksioneve të tjera që ndodhin brenda qelizës. Mund të themi se ekzistojnë dy mënyra kryesore: në njërën, aktivizohet fosfatidillinoziti-3-kinaza (PI 3-K), në të dytën, proteina kinaza aktivizohet nga mitogjeni.
Si rezultat, arrin transportimin e glukozës në qelizë, në të cilën marrin pjesë transportuesit e glukozës të varur nga insulina, përveç kësaj, zbatohen efektet metabolike të insulinës, të cilat kontribuojnë në sintezën e proteinave, lipideve dhe glikogjenit, si dhe aktivitetin e tij të rritjes.
Efekti përfundimtar varet nga harmonia e përsosur e reaksioneve të pjesshme individuale, të cilat kontribuojnë në faktin se niveli i glukozës në gjak dhe proceset metabolike mirëmbahet brenda normës fiziologjike. Ndryshimet që lidhen me ndonjë pjesë të zinxhirit të sintezës së insulinës nga efekti i saj i synuar çojnë në defekte në tolerancën e glukozës, gjeneza e së cilës është kështu shumë e ndryshme.
Ky nuk është një çrregullim i vetëm, dhe diabeti nuk është një sëmundje e vetme, por një grup sëmundjesh për të cilat përkufizimi i "sindromës" është më i përshtatshëm. Klasifikimi aktual i diabetit përdor njohuri për patogjenezën, e cila lejon një qasje racionale ndaj masave të trajtimit.
Në përkufizimin e diabetit, përdoret termi insulinë “absolute” ose “relative” e insulinës, e cila shprehet në qasjen patogjenetike për vlerësimin e sindromës diabetike dhe trajtimin e saj. Alsoshtë gjithashtu një veçori themelore e dy llojeve kryesore të diabetit, diabeti tip 1 dhe diabeti tip 2.
Diabeti tip 1
 Pjesa endokrine e pankreasit në këtë lloj sëmundjeje nuk është në gjendje të prodhojë insulinë, e cila çon në insuficencë absolute dhe një tendencë për ketoacidozë, pasi që të dy acidet yndyrore të lëshuara dhe aminoacidet janë një substrat ketoplastik për formimin e trupave keton.
Pjesa endokrine e pankreasit në këtë lloj sëmundjeje nuk është në gjendje të prodhojë insulinë, e cila çon në insuficencë absolute dhe një tendencë për ketoacidozë, pasi që të dy acidet yndyrore të lëshuara dhe aminoacidet janë një substrat ketoplastik për formimin e trupave keton.
Diabeti shkaktohet nga një zhdukje graduale autimune e kushtëzuar graduale e qelizave B, e cila mund të demonstrohet nga prania e autantitrupave.Zbulimi i antitrupave kundër dekarboksilazës së acidit glutamik dhe fosfatazës tirosine (IA-2ab), por edhe insulinës, është dëshmi se disa molekula bëhen autoantigjene dhe një përgjigje autoimune drejtohet kundër tyre.
Antitrupat mund të zbulohen para fillimit të diabetit, domethënë përpara se të përcaktohet toleranca e glukozës së një personi. Zhvillimi i një procesi autoimunitar kërkon një predispozicion gjenetik për shkak të ndryshimeve në haplotipe në klasën II të sistemit HLA.
Po flasim për alelet e gjeneve DR3, DR4 dhe DQA1 dhe DQB1, shoqatat e të cilëve me diabetin tip 1 janë demonstruar vazhdimisht. Disa alele të këtyre gjeneve rrisin rrezikun e zhvillimit të një sëmundjeje (për shembull, DQA1-0301, DQB1-0302, DQA1-0501, etj.), Të tjerët veprojnë, përkundrazi, në mënyrë mbrojtëse (DQA1-0102, DQB1-0602, etj.).
Në veçanti, me një kombinim të aleleve të rrezikshme, gjasat për zhvillimin e diabetit tip 1 rritet. Një rrezik i lartë është regjistruar në gjenotipin heterozigoz DR3 / DR4 ose DQA1-0501 - DQB1-0201 - DQA1-0301 - DQB1-0,302.
Gradualisht, u karakterizuan rajone të ndryshme dhe gjenet që lidhen me diabetin mellitus tip 1 (të caktuar si shënues IDDM nga 1 deri në 15), prej të cilave më i rëndësishmi është markeri IDDM-1 i lidhur me kromozomin 6, i cili lidhet me gjenet e lartpërmendura të klasës II HLA , dhe IDDM-2, i cili ka një lidhje me gjenin e insulinës në kromozomin 11 (d.m.th. polimorfizëm VNTR).
Një predispozicion gjenetik lejon sistemin imunitar, duke përfshirë një përgjigje qelizore dhe humore, të drejtojë veprim kundër antigjeneve të tij. Në nivelin molekular, ky proces ndërmjetësohet nga molekulat HLA që lidhin peptidin përkatës, duke lehtësuar kështu prezantimin e tij dhe njohjen e receptorëve të limfociteve T.
Prania e serinës së aminoacideve ose alaninës në pozicionin 57 të zinxhirit beta të molekulave DQ2 ose DQ8 është e rëndësishme për lidhjen e peptidit me gjenin HLA. Fuqia e lidhjes peptide rritet nga arginina e vendosur në pozicionin 79 të zinxhirit alfa të molekulave DQ.
Nëse molekula DQ në pozicionin 57 të zinxhirit beta ka acid aspartik, ajo nuk mund të arrijë në lidhjen peptide, duke parandaluar kështu prezantimin e saj në qelizat T. Prandaj, është e qartë se një mutacion i thjeshtë i pikës që çon në paraqitjen e aminoacideve të ndryshme në një vend specifik lidhës të molekulave të ndërmjetme HLA mund të ndikojë në zhvillimin e një veprimi autoimun.
Faktorët ekzogjenë, veçanërisht një infeksion viral, që zakonisht shkaktohet nga enteroviruset, konsiderohen mekanizmi i shkaktuar. Më shpesh, një lidhje është demonstruar me citomegalovirus, paramyxovirus, viruse Coxsackie ose rubeolë. Për më tepër, efekti negativ i qumështit të lopës tek fëmijët e vegjël ose roli i ekspozimit ndaj toksinave të caktuara është gjithashtu i njohur, por në detaje ky efekt mbetet i paqartë, në shumë aspekte.
Shkatërrimi i ishujve shoqërohet me infiltrim limfocitik, i cili shfaqet që në fillim, madje para fillimit të procesit të zhdukjes së qelizave B. Rolin vendimtar në këtë proces e luajnë limfocitet T. Në mënyrë që diabeti të zhvillohet, është e nevojshme të shkatërrohen rreth 90% e qelizave B, ky proces, si rregull, zgjat për disa muaj ose, ndoshta, edhe me vite.
Koha e saktë e kohëzgjatjes së këtij procesi mund të jetë e vështirë të përcaktohet, pasi mjeku takohet pacienti pas fillimit të diabetit. Fakti që procesi autoimun mund të marrë një kohë të gjatë në mënyra të ndryshme përforcon njohuritë e marra nga studimet për diabetin LADA.
Ne po flasim për zhvillimin e ngadalshëm të diabetit për shkak të një procesi autoimun në të rriturit (d.m.th. diabeti automatik latent në të rriturit), në të cilin demonstrohen antitrupa GADA ose IA-2ab.
Fillimisht, sëmundja ka një kurs kaq të butë, saqë të rriturit me diabet shpesh trajtohen me ilaçe antidiabetike orale, ose sëmundja trajtohet si diabeti i tipit 2. Pas një periudhe të ndryshueshme, e cila shpesh zgjat disa vjet, ky trajtim nuk tregon efektivitet (prandaj, kjo gjendje identifikohet si dështim sekondar i barnave antidiabetik oral), si rezultat i së cilës përshkruhet terapi me insulinë.
Kjo fazë korrespondon me kohën kur vetë prodhimi i insulinës është tashmë kritik, dhe trupit i duhet një furnizim i insulinës ekzogjene. Testimi për antitrupa tashmë në fazat e hershme tregon se kjo nuk ka të bëjë me diabetin e tipit 2, por në lidhje me përparimin e ngadalshëm të diabetit tip 1.
Kështu që, procesi autoimun në individë të ndjeshëm mund të zhvillohet në çdo kohë gjatë jetës dhe me shpejtësi të ndryshme. Prandaj, diabeti tip 1, i cili çon në varësi absolute nga marrja ekzogjene e insulinës, mund të ndodhë në të gjitha grupmoshat, përfshirë moshën e rritur, dhe për këtë arsye, termi i përdorur më parë "diabeti i të miturve" është plotësisht i përjashtuar.
Kursi i procesit autoimunitar është shpesh më i shpejtë në një moshë të re, por edhe në moshën e rritur mund të takoni fillimin karakteristik të shpejtë të diabetit tip 1 me ketoacidozë. Shpejtësia e procesit në masë të madhe varet nga prania e një kombinimi të alelave të rrezikut, d.m.th. predispozicion gjenetik.
Përveç grupeve të përmendura të pacientëve me diabet mellitus tip 1 me praninë e antitrupave, duhet të përmenden edhe diabetikët në të cilët antitrupat nuk u zbuluan. Këta pacientë i përkasin grupit të diabetit mellitus idiopatik tip 1, i cili aktualisht vlerësohet të jetë nëngrupi i tij i dytë. Ende nuk janë dhënë informacione të hollësishme mbi zhvillimin e sëmundjes në këtë nëngrup të diabeteve.
Diabeti tip 2
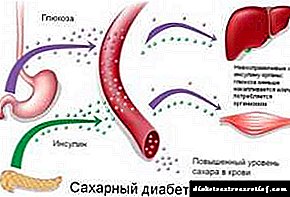 Për dallim nga grupi i mëparshëm, diabeti mellitus tip 2 ka një patogjenezë krejtësisht të ndryshme dhe njëkohësisht karakterizohet nga mungesa relative e insulinës. Sinteza e insulinës mirëmbahet, por lëshimi i hormonit nga qelizat B në stimulin sekretor nga glukoza nuk është normale.
Për dallim nga grupi i mëparshëm, diabeti mellitus tip 2 ka një patogjenezë krejtësisht të ndryshme dhe njëkohësisht karakterizohet nga mungesa relative e insulinës. Sinteza e insulinës mirëmbahet, por lëshimi i hormonit nga qelizat B në stimulin sekretor nga glukoza nuk është normale.
Disorderrregullimi ndikon në fazën e parë, të shpejtë të sekretimit të hormoneve, prodhimi i të cilit zvogëlohet dhe zhduket gradualisht. Kjo ndryshon rrjedhën e glicemisë postprandiale, sepse sekretimi i vonuar i insulinës nuk e mban atë brenda normës fiziologjike.
Përveç shkeljeve të sekretimit, i cili karakterizohet edhe nga anomalitë e tjera, ka shkelje shtesë në veprimin e insulinës në indin e synuar (mëlçinë, dhjamin dhe indin e muskujve).
Si rregull, ne po flasim për nivelet pas receptorit. Në lidhje me kushte të caktuara të shoqëruara me insulinë të dëmtuar që lidhen me receptorët, e cila sidoqoftë i përket një grupi tjetër të diabetit, lidhja e insulinës në diabetin tip 2 mbetet e pa ndikuar.
Prandaj, shumë vëmendje i kushtohet reagimeve kaskadë postreceptor, ndërsa të ashtuquajturat gjenet kandidate që mund të shpjegojnë praninë e uljes së ndjeshmërisë ndaj insulinës ose rezistencës ndaj këtij hormoni.
Një kombinim i njëkohshëm i çrregullimeve në sekretimin e insulinës dhe një rënie në efektin e saj në indet e trupit nënvizon patogjenezën e diabetit tip 2. Në të dy nivelet, shkelja mund të përcaktohet në mënyrë të ndryshme, gjë që çon në një heterogjenitet domethënës të manifestimeve. Sëmundja zhvillohet në individë të predispozuar gjenetikisht, kushtëzimi gjenetik, megjithatë, është plotësisht i ndryshëm nga diabeti i tipit 1.
Duhet të theksohet se rezistenca ndaj insulinës ekziston pa diabet, për shembull, tek njerëzit obezë me një tolerancë normale ndaj glukozës. Indet dhjamore janë një “pengesë” që parandalon veprimin e insulinës, por ka shumë të ngjarë jo arsyeja e vetme, pasi rezistenca shprehet edhe në muskuj dhe mëlçi.
Tregohet gjithashtu pjesëmarrja e hormoneve të indit dhjamor (për shembull, rezistencë, adiponektinë) dhe ndërmjetësues të tjerë, mekanizmat rregullues të të cilave janë bërë të njohur vetëm vitet e fundit, ndërsa të tjerët ende nuk dihen. Rezistenca ndaj insulinës rrit kërkesat sekretore për qelizat B, duke rezultuar në hiperinsulinemi.
Një nivel i ngritur kronikisht i insulinës, në vetvete, kufizon efektin e hormonit, i cili nga ana tjetër përkeqëson performancën e tij. Nëse një person nuk ka një predispozitë gjenetike ndaj sekretimit të insulinës së dëmtuar, sekretimi i stimuluar i hormonit mban tolerancën e glukozës brenda intervalit normal dhe, megjithë rezistencën domethënëse individuale të insulinës të pranishëm, ai nuk do të zhvillojë diabet.
Prandaj, është e qartë se për shfaqjen e diabetit duhet të ketë gjithnjë një shkelje të sekretimit të insulinës, ndërsa rezistenca e hormoneve mund të vlerësohet në mënyra të ndryshme dhe të rritet shkalla e çrregullimit.
Gjatë viteve të fundit, studimet mbi kafshët kanë treguar se ekziston një marrëdhënie e brendshme midis sekretimit të insulinës të dëmtuar dhe dëmtimit të tij. Nëse kjo lidhje ndodh gjithashtu në trupin e njeriut mbetet për tu parë.
Q-qelizat diabetike të tipit 2 prodhojnë insulinë, megjithatë, ky sekretim nuk është i mjaftueshëm, pasi në një person të shëndetshëm, për të ruajtur nivelet e glukozës në intervalin normal, prandaj, në këtë rast, ekziston një mungesë relative e insulinës. Edhe një sasi e vogël e këtij hormoni mund të parandalojë zhvillimin e ketoacidozës, prandaj, diabeti i tipit 2 nuk është i prirur ndaj ketoacidozës në natyrë.
Sidoqoftë, metabolizmi i yndyrave ndryshon, rritet niveli i acideve yndyrore të lira, të cilat, vetvetiu, kontribuojnë në zhvillimin e rezistencës ndaj insulinës. Përmbajtja e tyre në rritje është demonstruar edhe në muskuj. Rënia në metabolizmin e dhjamit është aq domethënës sa që termi diabet mell-lipidus përdoret për t'iu referuar këtij lloji të diabetit.
Sipas disa ekspertëve, shkelja e metabolizmit të lipideve është parësore, ndërsa dështimi në homeostazën e glukozës ndodh për herë të dytë, kështu që u prezantua termi "diabeti lipidus". Gjithashtu, cikli Randle (raporti i oksidimit të yndyrës dhe glukozës) është ende duke u diskutuar në lidhje me patogjenezën e rezistencës ndaj insulinës, megjithëse ka shumë të ngjarë që ajo nuk funksionon tek njerëzit në të njëjtën mënyrë si tek kafshët eksperimentale.
Padyshim, megjithatë, fakti që rrugët metabolike të glukozës dhe yndyrës janë shumë afër. Kohët e fundit, është treguar se acidet yndyrore të lira hyjnë në qelizat e muskujve, në të cilat, së pari, ato aktivizojnë prodhimin e specieve reaktive të oksigjenit, dhe së dyti, duke aktivizuar proteina kinazën C, ato çojnë në fosforilimin anormal të substratit të receptorit të insulinës, gjatë së cilës fosforilimi i serinës dhe threonina bllokon fosforilimin normal të tirozinës.
Kjo çon në frenimin e kaskadës së sinjalizimit, duke përfshirë një rënie të transportit të glukozës në qeliza. Nga kjo pikëpamje, me diabetin tip 2, çrregullimet metabolike duhet të konsiderohen shumë më thellë sesa një anomali e thjeshtë në rregullimin e niveleve të glukozës. Ekspozimi afatgjatë ndaj qelizave b me një përqendrim të rritur të lipideve shkakton një efekt toksik (d.m.th. lipotoksicitet), i manifestuar nga një sekretim i ulur i insulinës.
Në mënyrë të ngjashme, nivelet e ngritura kronike të glukozës shkaktojnë një reagim të përkeqësuar të qelizave B (efekt toksik i glukozës në glukozë). Të dy efektet kombinohen më pas dhe ndikojnë në indin e synuar periferik, ku përkeqësojnë veprimin e insulinës dhe, kështu, zvogëlojnë përdorimin e glukozës. Diagrami tregon njëkohësisht lipotoksicitetin parësor në zhvillimin e hiperglicemisë.
Nga pikëpamja e dinamikës së procesit, duhet të theksohet se diabeti tip 2 është një sëmundje progresive që çon në një thellim gradual (nxitim) të sekretimit të insulinës së dëmtuar dhe veprimit të tij, me çrregullime të mëvonshme metabolike dhe organesh.