Trajtimi i diabetit të llojeve të ndryshme: mjete dhe metoda
Trajtimi i diabetit mellitus është disa procedura terapeutike dhe agjentë farmakologjikë që kanë për qëllim normalizimin e proceseve metabolike në trupin e pacientit me diabet, stabilizimin e niveleve të glukozës në gjak, mjaftueshmërinë e insulinës dhe minimizimin e simptomave të kësaj sëmundjeje.
Në varësi të llojit të diabetit mellitus, fondet për trajtimin e sëmundjes zgjidhen individualisht. Me një lloj patologjie të parë të varur nga insulina, injeksione ditore me insulinë u shfaqen të gjithë pacientëve. Për të kapërcyer ashpërsinë e simptomave në diabetin tip 2, përshkruhen mjetet farmakologjike për uljen e sheqerit, ose mjetet juridike popullore, në raste të rralla të patologjisë së paarritur, stabilizimi i mirëqenies mund të arrihet duke rregulluar dietën e pacientit. Në çdo rast, trajtimi me diabet është një proces kompleks që kërkon rregullsinë dhe mbikëqyrje të vazhdueshme mjekësore.
Mjetet dhe metodat e mjekësisë zyrtare
Mjekësia zyrtare e konsideron trajtimin e diabetit mellitus si një teknikë komplekse terapeutike të barnave, e cila patjetër duhet të plotësohet me terapi diete dhe terapi me aktivitet fizik aktiv. Me respektimin e kujdesshëm të të gjitha recetave mjekësore, është e lehtë të arrihet kompensimi i plotë i sëmundjes, eliminimi i simptomave dhe rehati e plotë në jetën e përditshme.
Ilaçet për trajtim
Trajtimi i ilaçeve për diabetin në secilin rast përcaktohet, para së gjithash, nga lloji i patologjisë, faza e tij dhe prania e komplikimeve dhe sëmundjeve shoqëruese.
Lloji i parë i diabetit mellitus është i varur nga insulina, manifestimi i tij shpesh ndodh në një moshë të re, dhe pacienti do të duhet të përdorë injeksione insulinë gjatë gjithë jetës së tij për të ruajtur nivelin e duhur të hormonit, i cili prodhohet në trupin e tij në sasi të kufizuara. Ndër ilaçet e tjera për diabetin tip 1, grupe të tilla të barnave që ndërveprojnë mirë me insulinën janë të zakonshme.
Me llojin e dytë të diabetit, i referuar në mënyrë popullore si "diabeti i rritur", vetë insulina e trupit pushon së funksionuari si duhet. Për një periudhë të caktuar kohore, ajo vazhdon të prodhohet në sasi normale, por qelizat pushojnë ta perceptojnë atë, atëherë dozimi i tij zvogëlohet gradualisht. Për të ruajtur nivelin normal të glukozës në gjak, pacientët këshillohen të përdorin ilaçe të dizajnuara posaçërisht për uljen e sheqerit. Veprimi i tyre mund të synohet si në stimulimin e funksionalitetit të pankreasit (sulfonylureas, balide, incretins) dhe shtypjen e rezistencës ndaj insulinës që është shfaqur në trup (metformin, përgatitjet tiazolindione).
Më poshtë janë shembuj të barnave farmakologjike që përdoren më shpesh në mjekësinë moderne për të rregulluar rezistencën ndaj insulinës dhe nivelin e sheqerit në gjak të diabetikëve, si dhe zëvendësues të insulinës që përdoren për lloje të ndryshme të diabetit.
| Emri i drogës | Grupi farmaceutik | Veprimi farmakologjik | Indikacionet për përdorim |
|---|---|---|---|
| Glyukofazh | Hormonet, analogët e tyre dhe ilaçet antihormale. Ilaçet antidiabetike oralë | Ilaç hipoglikemik oral. Përbërja e ilaçit përfshin një përbërës aktiv - metformin, i cili ka një efekt të theksuar hipoglikemik, i cili zhvillohet vetëm me hiperglicemi.Në pacientët me hiperglicemi, ilaçi ul nivelin fillestar të glukozës në plazmë, si dhe nivelin e glukozës pas një vakt. | Ilaçi përdoret për të trajtuar pacientët me diabet mellitus tip II, tek të cilët terapia dietike nuk jep efektin e dëshiruar. Ilaçi përshkruhet si monoterapi, si dhe në kombinim me agjentë të tjerë hipoglikemikë oralë ose insulinë. Mund të përshkruhet te fëmijët mbi 10 vjeç si monoterapi ose në kombinim me agjentë të tjerë hipoglikemikë oralë ose insulinë. |
| Metformin | Agjentët hipoglikemikë oralë, me përjashtim të insulinës. biguanide | Një ilaç antidiabetik i një grupi të derivateve biguanide që zvogëlojnë përqendrimin e glukozës në plazmën e gjakut si në stomak bosh ashtu edhe pas ngrënies. Ai nuk stimulon sekretimin e insulinës dhe nuk shkakton një efekt hipoglikemik të ndërmjetësuar nga ky mekanizëm. | Diabeti mellitus i tipit II në mungesë të një regjimi diete dhe stërvitje, veçanërisht në pacientët me një peshë të madhe trupore. Si monoterapi ose si pjesë e terapisë së kombinuar me ilaçe të tjera hipoglikemike orale ose insulinë për trajtimin e të rriturve, si monoterapi ose si pjesë e terapisë së kombinuar me insulinë për fëmijët pas 10 vjetësh. Redukton komplikimet e diabetit në të rriturit me diabet tip II dhe mbipesha të cilët kanë përdorur metforminë. |
| Diaformin | Hormonet, analogët e tyre dhe ilaçet antihormale. Ilaçet antidiabetike oralë | Ka një efekt hipoglikemik, pa shkaktuar hipoglikeminë. Veprimi i tij ndryshon nga ai i përgatitjeve sulfanilurea në atë që ilaçi nuk stimulon sekretimin e insulinës, dhe për rrjedhojë nuk shkakton hipoglicemi në pacientët e shëndetshëm. Diaformina rrit ndjeshmërinë e receptorëve periferikë ndaj veprimit të insulinës dhe çon në rritjen e përdorimit qelizor të glukozës. Ndikon në procesin e glukoneogjenezës në qelizat e mëlçisë. Ilaçi zvogëlon intensitetin e thithjes së karbohidrateve në traktin gastrointestinal. | Lloji i dytë i diabetit jo i varur nga insulina (i dyti) në të rritur në rast efektiviteti të ulët të terapisë dietë. Kjo është veçanërisht e vërtetë për pacientët që janë obez. Përdoret në kombinim me insulinën për diabetin e varur nga insulina (lloji i parë), veçanërisht në rastet e obezitetit të rëndë në një pacient, i cili karakterizohet nga shfaqja e rezistencës sekondare ndaj përgatitjeve të insulinës. |
| Metfogamma | Agjentët hipoglikemikë oralë, me përjashtim të insulinës | Ilaç hypoglycemic oral nga grupi i biguanides. Ajo pengon glukoneogjenezën në mëlçi, zvogëlon thithjen e glukozës nga trakti gastrointestinal, rrit përdorimin e glukozës periferike, si dhe ndjeshmërinë e indeve ndaj insulinës. Nuk ndikon në prodhimin e insulinës nga qelizat beta në pankreas. | Diabeti mellitus i tipit II (jo i varur nga insulina) tek të rriturit në mungesë të një efektiviteti dietik (veçanërisht në pacientët me mbipesha): si monoterapi ose si pjesë e terapisë së kombinuar me ilaçe të tjera hipoglikemike orale ose insulinë për trajtimin e të rriturve dhe fëmijëve pas 10 vjetësh. |
| Siofor | Hormonet, analogët e tyre dhe ilaçet antihormale. Ilaçet antidiabetike oralë | Agjent hipoglikemik i grupit biguanide. Efekti antidiabetik është për shkak të frenimit të thithjes së glukozës nga trakti gastrointestinal, një rritje në ndjeshmërinë e indeve periferike ndaj insulinës, dhe frenimin e glukogjenezës. Ndikon pozitivisht në metabolizmin e lipideve (duke ushtruar një efekt hipolipidemik) dhe sistemin e koagulimit (duke ushtruar një efekt fibrinolitik). | Diabeti mellitus i tipit II (jo i varur nga insulina), veçanërisht në kombinim me mbipeshën. |
| Farmasulin | Hormonet, analogët e tyre dhe ilaçet antihormale. Ilaçet me bazë të pankreasit me bazë hormonet dhe ilaçet sintetike hipoglikemike. Ilaçet e grupit të insulinës. Insulina me veprim të shkurtër | Një ilaç me një efekt të qartë hipoglikemik. Përmban insulinë që rregullon metabolizmin e glukozës. Përveç kësaj, ajo ndikon në një numër të proceseve anti-katabolike në inde. | Përdoret për të trajtuar diabetin mellitus, nëse është e nevojshme insulinë për të mbajtur nivelin normal të glukozës në plazmë. Një trajtim fillestar efektiv për diabetin e varur nga insulina (tipi 1), si dhe për trajtimin e grave me diabet gjatë shtatëzanisë. Përdoret për të trajtuar pacientët me llojin e parë të patologjisë, si dhe me të dytën, në rast të një efektiviteti të pamjaftueshëm të dietës dhe agjentëve të hipoglikemisë orale. |
| Humalog | Hormonet, analogët e tyre dhe ilaçet antihormale. Ilaçet me bazë të pankreasit me bazë hormonet dhe ilaçet sintetike hipoglikemike. Ilaçet e grupit të insulinës. Insulina me veprim të shkurtër. | Shtë një analog i insulinës njerëzore, ndryshon prej tij nga sekuenca e kundërt e mbetjeve të aminoacideve të prolinës dhe liein në pozicionet 28 dhe 29 të zinxhirit B të insulinës. | Në varësi të insulinës (tipi 1) diabeti mellitus: intoleranca ndaj preparateve të tjera të insulinës, hiperglicemia postprandiale (rritje e sheqerit në gjak), e cila nuk mund të korrigjohet nga përgatitjet e tjera të insulinës, rezistenca akute e insulinës nënlëkurore (degradimi i përshpejtuar i insulinës lokale). Diabeti mellitus jo i varur nga insulina (tipi 2): në rastet e rezistencës ndaj ilaçeve antidiabetike orale (thithja e dëmtuar e preparateve të tjera të insulinës, hiperglicemia e parregulluar postprandiale), gjatë operacioneve që janë interkursionale (ndërlikojnë rrjedhën e diabetit mellitus) sëmundje. |
| Lantus | Hormonet, analogët e tyre dhe ilaçet antihormale. Ilaçet me bazë të pankreasit me bazë hormonet dhe ilaçet sintetike hipoglikemike. Ilaçet e grupit të insulinës. Insulina me veprim të gjatë. | Përgatitja e insulinës hipoglikemike. Përmban glarginë me insulinë - një analog i insulinës njerëzore, i cili ka tretshmëri të ulët në një mjedis neutral. | Përdoret për të trajtuar të rriturit dhe fëmijët mbi 6 vjeç që vuajnë nga diabeti i varur nga insulina (lloji 1). |
| Manin | Hormonet, analogët e tyre dhe ilaçet antihormale. Ilaçet antidiabetike oralë. | Stimulon sekretimin e insulinës nga qelizat β të ishujve pankreatik të Langerhans. Ashpërsia e përgjigjes së qelizave β është drejtpërdrejt proporcionale me përqendrimin e glukozës në gjak dhe mjedisin që i rrethon ato. | Përdoret për diabet mellitus tip 2 (jo i varur nga insulina). Qëllimi i tij tregohet nëse rritja e aktivitetit fizik, korrigjimi i peshës së trupit në drejtim të uljes, rregulla të rrepta dietike, nuk kanë një efekt hipoglikemik, duke stabilizuar nivelin e glukozës në gjak brenda vlerave fiziologjike. |
Qelizat burimore
Një teknikë inovative në mjekësinë moderne është trajtimi i diabetit mellitus duke përdorur qelizat burimore të një natyre autologjike. Autologjia shpjegohet me origjinën e qelizave në trupin e pacientit. Teknika është në gjendje të kapërcejë shkakun fillestar të patologjisë, të zvogëlojë hipergliceminë dhe të eliminojë komplikimet që provokon. Teknika gjithashtu funksionon në drejtim të tejkalimit të hipoglikemisë, duke çuar në gjendje kome ose shok, në rastin e së cilës mungesa e vëmendjes së menjëhershme mjekësore ndonjëherë çon edhe në vdekjen e pacientëve.
Teknika e terapisë së qelizave burimore përfshin futjen e tyre përmes një kateteri në arteriet pankreatike. Nëse kateterizimi nuk është i mundur, qelizat burimore mund të administrohen në mënyrë intravenoze.
Në fazën e parë të trajtimit, një palcë kockore merret nga kocka e legenit nën anestezi lokale duke përdorur një gjilpërë të hollë. I gjithë procesi zgjat deri në gjysmë ore, dhe më pas pacienti kthehet në jetën e tij të zakonshme.
Në kushte laboratorike, qelizat burimore fillojnë të nxirren nga palca kockore e pacientit, të testojnë cilësinë e tyre dhe të numërojnë numrin e atyre të përshtatshëm. Qelizat burimore të përshtatshme mund të shndërrohen në çdo lloj qelize në trup dhe të rivendosin furnizimin e atyre që mungojnë për ndonjë arsye. Pra, qelizat burimore në diabet mund të zëvendësojnë qelizat beta pankreatike jo operative.
Në fazën e fundit të procedurës, qelizat burimore transplantohen në zonën e arterieve pankreatike duke përdorur një kateter. Një kateter nën anestezi lokale futet në arteriet e femurit dhe, duke përdorur rrezet x, bartet përpara në arterie pankreatike, ku fillon implantimi i qelizave burimore.
E gjithë procedura e implantimit zakonisht zgjat rreth një orë e gjysmë. Pas përfundimit të saj, pacienti lihet në klinikë për disa orë. Mjekët kontrollojnë gjatë kësaj periudhe procesin e shërimit në arteriet pasi është futur një kateter. Nëse pacienti nuk mund të përdorë një kateter, për shembull, me patologji renale, atëherë e gjithë sa më sipër bëhet me administrim intravenoz. Në neuropatinë diabetike periferike, qelizat burimore intrinsike injektohen te pacientët me injeksion intramuskular në muskujt e këmbës.
Shtë e rëndësishme të kuptohet që qelizat burimore të rritura nuk mund të jenë një ilaç për ndonjë sëmundje. Shtë shumë e vështirë të vlerësohet efekti terapeutik i manipulimeve të tilla në një pacient të rritur. Ndonjëherë përmirësimet vijnë shumë shpejt, ndonjëherë ato janë pothuajse të padukshme. Prandaj, teknika për trajtimin e diabetit me qelizat burimore ende konsiderohet eksperimentale dhe kërkon studim të vazhdueshëm.
Terapia e qelizave burimore tani po kryhet në spitalet në Amerikë, Izrael, Gjermani, Turqi, Republikën eke, si dhe në Rusi dhe Ukrainë.
Terapia me lazer si trajtim
Terapia me lazer konsiderohet si një nga metodat e reja në trajtimin e diabetit mellitus, e cila ndihmon në uljen e ndjeshme të niveleve të glukozës në gjak dhe eliminimin e shenjave klinike të theksuara të patologjisë. Efektiviteti i metodës konfirmohet në praktikë në trajtimin e një numri të madh të diabetikëve me ndihmën e tij.
Për të realizuar terapi me lazer, është e nevojshme të përdorni një aparat të veçantë kuantik që ushtron një efekt intensiv me një rreze lazer në zonat biologjikisht aktive të trupit të njeriut. Terapia kuantike përmirëson qarkullimin e gjakut, rrit funksionimin e sistemit imunitar, përshpejton rigjenerimin e indeve, lehtëson dhimbjen dhe zvogëlon procesin inflamator. Një tipar i terapisë me lazer është aftësia e tij për të vepruar mbi shkakun e menjëhershëm të sëmundjes, dhe jo vetëm të luftojë simptomat e saj, si shumica e agjentëve farmakologjikë për diabetin.
Për të qenë në gjendje të ndikojnë në mënyrë aktive në të gjitha zonat e prekura, në aparatin kuantik sigurohen grykë të ndryshme të lehta dhe elektromagnetike
- për rrezatimin LED me infra të kuqe të pulsuar,
- për të krijuar një fushë magnetike të vazhdueshme,
- për rrezatimin lazer të pulsuar,
- për dritën e kuqe pulsuese.
Rrezatimi me lazer pulsi për të arritur një efekt terapeutik te diabetikët mund të depërtojë 13-15 centimetra thellë në inde, duke ndikuar fuqishëm në strukturën qelizore të organeve të ndryshme, duke siguruar rrjedhjen e gjakut dhe duke rritur proceset metabolike të membranës.
Përdorimi i terapisë me lazer për diabetin mund të sigurojë një përmirësim të ndjeshëm në pamjen klinike të pacientit. Për më tepër, përpara se të përdorni këtë metodë të trajtimit, është gjithmonë e nevojshme të kryhen procedura përgatitore, duke përfshirë llojet e mëposhtme të diagnostikimit:
- ekzaminimi dhe testet laboratorike për të përcaktuar ashpërsinë dhe llojin e diabetit mellitus të pacientit, si dhe lezionet shoqëruese të organeve dhe sistemeve të brendshme, gjë që ndihmon në formimin e një kursi adekuat të terapisë,
- përcaktimi i nivelit të glikemisë për zgjedhjen e terapisë së duhur me insulinë.
Në mungesë të simptomave të ketoacidozës diabetike, pacientit i caktohet një program individual i trajtimit, i cili përfshin aktivitete të tilla si:
- terapi lazer me infra të kuqe magnetike për forma të buta të patologjisë,
- terapi lazer me infra të kuqe magnetike në kombinim me procedurat mjekësore për të hequr qafe faktorët etiologjikë - citomegaloviruset, infeksionet me herpes, klamidia dhe gjëra të tjera - me forma të moderuara të diabetit,
- terapi lazer me infra të kuqe magnetike në kombinim me terapinë e komplikimeve (pankreatiti, gastroduodeniti, patologjitë vaskulare dhe të tjera) në forma të rënda të sëmundjes.
Kur analizoni efektet e terapisë me lazer në funksionin e pankreasit, u krijua një rritje e dukshme e përqendrimit të insulinës, me kusht që pankreasi të paktën minimalisht të funksionojë në mënyrë të pavarur. Për të marrë efektin maksimal, trajtimi duhet të bëhet në fazat e hershme të patologjisë, kur sheqeri në gjak kronikisht i lartë nuk ka arritur ende të shkaktojë ndryshime të pakthyeshme në shëndetin e të gjithë organizmit.
Trajtimi i agjërimit
Mjekësia alternative beson se është mjaft e mundur të kurohet diabeti duke agjëruar, ndryshe nga endokrinologët, të cilët e konsiderojnë këtë qasje si pseudoshkencore. Specialistët për urinë insistojnë që vetëm diabeti tip 1 mund të konsiderohet një kundërindikim absolut për përdorimin e teknikës, dhe pacientët me llojin e dytë të patologjisë mund në disa raste të eleminojnë simptomat duke refuzuar ushqimin. Për më tepër, në këtë aspekt, vetëm agjërimi i kushteve të gjata dhe të mesme mund të luajë një rol të rëndësishëm, por agjërimi i shkurtër dy-tre-ditor nuk do të sjellë ndonjë rezultat.
Zbatoni urinë në rast të diabetit duhet të jenë jashtëzakonisht të kujdesshëm. Roli kryesor këtu do të luhet nga periudha përgatitore, gjatë së cilës pacienti mëson të ndjekë një dietë dhe të kryejë procedura të veçanta pastrimi. Shtë më mirë të vuani urie në një institucion të specializuar mjekësor nën mbikëqyrjen e specialistëve të kualifikuar. Shtë gjithashtu shumë e rëndësishme të dalësh nga uria në mënyrë korrekte, duke respektuar më pas dietën e përshkruar gjatë gjithë periudhës së rimëkëmbjes.
Gjatë periudhës së agjërimit, metabolizmi i pacientit normalizohet në trupin e pacientit, dhe kongjestioni i mëlçisë dhe pankreasit zvogëlohet. Këto procese kanë një efekt pozitiv në rrjedhën e diabetit. Funksionaliteti i sistemeve të tjera në trup normalizohet gjithashtu, patologji në të cilat shpesh provokojnë shfaqjen e diabetit.
Prandaj, ekspertët e agjërimit rekomandojnë në mënyrë aktive përdorimin e kësaj teknike për format e hershme të diabetit mellitus tip 2 në mënyrë që të përmirësohet mirëqenia e pacientit dhe madje të eliminohet plotësisht shkaku i sëmundjes.
Hirudoterapia në trajtim
Hirudoterapia ose trajtimi me shushunja nuk e humbet rëndësinë e saj për shekuj. Kjo është për shkak të efektit kompleks të një trajtimi të tillë në trupin e pacientit, përfshirë aktivizimin lokal të mekanizmave imunitar, përshpejtimin e rrjedhës venoze të gjakut, efektin në qendrat energjetike të një organi specifik të prekur dhe efektin antitrombotik të një lehje.
Të gjitha efektet e mësipërme janë shumë të rëndësishme në trajtimin e diabetit, pasi çdo ndërlikim i tij shoqërohet me procese vaskulare të dëmtuar, aterosklerozë dhe probleme të qarkullimit të gjakut. Tashmë me përdorimin e parë të hirudoterapisë, pacientët me diabet shpesh vërejnë përmirësime në shëndetin e tyre, dhe terapia e kursit karakterizohet nga ndryshime të tilla pozitive në pamjen klinike të diabetit, siç janë:
- normalizimi i presionit
- ulja e kolesterolit
- spastrim vaskular nga manifestimet aterosklerotike,
- zvogëlimi i dështimeve trofike, rivendosja e ushqimit të indeve,
- eleminimi i simptomave karakteristike e encefalopatisë vaskulare.
Sidoqoftë, është e rëndësishme të mbani mend se hirudoterapia për diabet mund të përdoret vetëm si një teknikë shtesë në trajtimin kompleks. Lëkura vendoset në rastin e patologjisë në shqyrtim në disa pika kryesore të trupit:
- në rajonin e boshtit të shtyllës kurrizore ndërmjet rruazave të kraharorit 11 dhe 12, midis vertebrave 12th torakale dhe 1-të të mesit dhe në pikat shtesë të vendosura 3-4 centimetra në të majtë dhe të djathtë të indikatorit
- në rajonin e procesit të toraksit xiphoid dhe 3-4 centimetra nën pikën e parë,
- në rajonin e mëlçisë - në kufirin e poshtëm të djathtë të gjoksit,
- në majë të coccyx dhe pjesën e sipërme të sakramentit.
Trajtimi i kursit të diabetit me hirudoterapi zakonisht zgjat 10-15 herë me një frekuencë 1 procedurë në 3 ditë. Për çdo pikë të trupit, kërkohen 3 shushunja.
Trajtimi bimor
Përkundër faktit se në kushte moderne mjekët nuk mund të kurojnë plotësisht diabetin, shëruesit tradicionalë ndihmojnë ndjekësit e tyre të lehtësojnë simptomat e kësaj patologjie me ndihmën e përgatitjeve natyrale bimore dhe infuzioneve. Sidoqoftë, përpara se të mjekoheni për diabet me receta tradicionale, është më mirë të këshilloheni me mjekun tuaj për këtë mundësi.
Ndër recetat e njohura për diabetin, koleksioni i mëposhtëm i bimëve, manave dhe farave është i njohur prej kohësh:
- 2 pjesë të farave të lirit të mbjelljes,
- 1 pjesë e gjetheve të pranga të zakonshme,
- 2 pjesë të manave dëllinjë,
- 4 pjesë gjethe boronicë.
Të gjithë përbërësit janë përzier plotësisht, pastaj 2 lugë të kësaj përzierje merren dhe derdhen me 400 mililitra ujë të valë. Përbërja vendoset në një zjarr të vogël dhe zihet për 5 minuta. Pas heqjes nga nxehtësia për 30 minuta të tjera, infuzioni insistohet, filtrohet dhe merret 3 herë në ditë para ngrënies për 15 minuta.
Triada e gjelbër e profesor Ivanchenko është gjithashtu e popullarizuar kundër diabetit. Në mënyrë efektive trajton jo vetëm simptomat, por edhe stabilizon proceset që shkaktojnë sëmundjen. Përbëhet nga lule tansy (1 gram), pluhur karafili (0,5 gram) dhe barishte prej pelushi (200-300 miligram). Komponentët janë të përzier, një lugë gjelle e një përzierje të tillë derdhet direkt në lugë me ujë në temperaturën e dhomës. Kjo është një përzierje një herë që duhet të pini në ditën e parë të trajtimit gjysmë ore para ngrënies, në ditën e dytë ajo tashmë përdoret dy herë në ditë, dhe në ditët 3-7, ilaçi pihet para ngrënies 3 herë në ditë. Pas një jave përdorimi, treshe do të duhet të përdoret një herë në javë për një vit. Sidoqoftë, pas një muaji terapie me trefish, është e rëndësishme të monitoroni nivelin e sheqerit në gjak dhe të siguroheni që trajtimi të jetë efektiv. Shtë gjithashtu e nevojshme të mbani mend se karafili mund të rrisë presionin e gjakut, kështu që përdorimi i tij për hipertension duhet të merret vesh me mjekun që merr pjesë.
Gjithashtu, për qëllim të zvogëlimit të sheqerit, përdoren gjethet e një luleradhiqe të re, të shtuar në supë, sallatë dhe mish të grirë. Nëse gjethet nuk janë të reja, atëherë ato ngjyhen në ujë të kripur derisa të dalë hidhërimi. Ju mund të hani gjethe luleradhiqe në formën e tyre të pastër - 150-200 gram në ditë.
Mjete të tjera juridike popullore
Për të ulur nivelin e sheqerit, përdoret gjiri i gjirit. Në të njëjtën kohë, 10 gjethe dafine do të jenë të mjaftueshme për 2 litra lëng. Lëngu me broshurat duhet të zihet, dhe pastaj insistohet për 14 ditë në një vend të errët, pastaj filtrohet dhe ruhet në frigorifer. Ju duhet të pini supë dafine të ngrohtë në stomak bosh në sasinë e ½ filxhanit me një nivel të sheqerit në gjak deri në 10 mmol për litër, ose në sasinë e një filxhan të tërë me tregues sheqeri më shumë se 10 mmol për litër. Ju nuk mund të përdorni më shumë se 1 filxhan të drogës në një hap.
Kursi i trajtimit me zierje të dafinës është 3 muaj, gjatë së cilës është e nevojshme të monitoroni vazhdimisht treguesit e glukozës dhe të rregulloni, në varësi të tyre, sasinë e tretësirës. Përveç funksionit të uljes së sheqerit, supa gjithashtu ka aftësinë të largojë depozitat e kripës dhe substancave të dëmshme nga trupi. Përdorimi i rregullt i ilaçit zvogëlon djersitjen, përmirëson gjendjen shpirtërore dhe mirëqenien e përgjithshme të pacientëve me diabet.
Terapia duke përdorur sode buke në diabet mellitus neutralizon shumë substanca të dëmshme në organe dhe sisteme të ndryshme. Sode mund të përdoret holluar gojarisht me ujë ose nga administrimi i përgatitjeve të saj në mënyrë intravenoze.
Në rastin e diabetit, karbonat natriumi ose sode pastron zorrët në mënyrë të përkryer, gjë që ndihmon mëlçinë e prekur gjatë funksionimit të patologjisë. Me tregues të aciditetit në trup mbi 7.4 njësi, terapia me sode do të jetë më e mirëseardhur, pasi që substanca ul në mënyrë efektive aciditetin dhe mbron nga bakteret. Ju mund të pini një zgjidhje sode si për parandalimin e sëmundjes, ashtu edhe në procesin e trajtimit të saj. Në të njëjtën kohë, soda e pjekjes njëkohësisht mbështet sistemin imunitar, eliminon siklet në stomak.
Një trajtim tjetër popullor për diabetin është kanella. Ulja e sheqerit është për shkak të përmbajtjes së kalciumit, mineraleve, manganit, vitaminave, kolinës, hekurit, acidit pantothenik dhe piridoksinës në këtë erëz. Ndër avantazhet kryesore të kanellës në trajtim, mund të dallohen vetitë e mëposhtme:
- Ajo shpejt rrit metabolizmin e karbohidrateve, gjë që çon në vetë-rregullimin e glukozës në gjakun e pacientit.
- Ka një efekt që është i ngjashëm me efektin e insulinës në trup, për shkak të pranisë në përbërjen e substancave bioaktive - zëvendësuesit natyral të insulinës.
- Redukton rritjen e sheqerit në gjak pas ngrënies, në mënyrë që kështu të mund të merreni me diarre, dhe gjithashtu rrit ndjeshmërinë ndaj insulinës.
- Aktet si një antioksidant natyral, zvogëlon peshën tek ata që vuajnë nga grupi i tij në diabet, duke sensibilizuar insulinën.
- Isshtë në gjendje të ndryshojë aktivitetin sinjalizues të insulinës për shkak të pranisë së flavonoideve biologjike në përbërjen e tij, gjë që çon në një ulje të glukozës në gjak tek pacientët me diabet.
Gjithashtu, infuzionet e kanellës kanë efekte anti-inflamatore, anti-artritike, forcuese, ato normalizojnë sistemin e tretjes, trajtojnë infeksionet e grave, kërpudhat dhe më shumë. Kanella në gjak mund ta hollojë atë dhe të stimulojë qarkullimin e shëndetshëm. Efekti i uljes së sheqerit të kanellës do të jetë i dukshëm kur përdorni produktin nga 2 gram në ditë. Përdorimi i rregullt i erëzave do t'i sigurojë pacientit një indeks të glukozës afër normës fiziologjike.
Rekomandohet të përdorni kanellë në diabet mellitus në kombinim me kefir, i cili nuk dëmton sistemin kardiovaskular dhe ka shumë efekte pozitive në trup, duke rritur efektin e kësaj erëze.
Trajtimi i hershëm
Diabeti mellitus me vëmendje të kujdesshme për mirëqenien dhe shëndetin e një personi mund të njihet në fazat më të hershme, kur niveli i sheqerit në gjak afrohet 6 mmol për litër. Faktorët patologjikë shumë të shpeshtë që provokojnë janë tërësia dhe mënyra e jetesës së ulur e pacientit. Nëse merrni parasysh specifika të tilla dhe identifikoni shenjat e diabetit në fazat e hershme, do të jetë shumë më e lehtë për të kuruar simptomat dhe madje edhe shkakun e sëmundjes. Sidoqoftë, çdo trajtim i sëmundjes duhet të jetë rreptësisht nën mbikëqyrjen e një endokrinologu sipas një skeme individuale për secilin pacient. Elementi kryesor i çdo terapi antidiabetike është gjithmonë ushqimi i duhur.
Trajtimi i hershëm i diabetit zakonisht shoqërohet nga një dietë pa karbohidrate. Sasia e karbohidrateve në të gjitha produktet ushqimore të konsumuara duhet të llogaritet me kujdes në mënyrë që të mos tejkalojë lejimin ditor të lejuar nga specialistë. Në të njëjtën kohë, nuk mund të hani kifle, sheqer, patëllxhan, patate, fruta të ëmbla, mish të tymosur, ushqim të konservuar, turshi, pikante dhe alkool. Gatimi duke përdorur tiganisje është i ndaluar, si dhe pirja e duhanit.
Dieta e diabetikëve duhet të jetë mish pa yndyrë, fruta të thata, fruta të pangopur dhe agrume, oriz kafe, bollgur, hikërror, meli, elb margaritar, currants zezë dhe të kuqe, boronicë, raspberry, boronica, patëllxhanë.Si pije për këtë sëmundje, dieta përfshin ujë të tryezës, kefir, komposto të pangopur, çaj të zi ose jeshil, lëng frutash kokrra të kuqe, qumësht të pjekur të fermentuar, çikore, ujë mineral. Shtë e pranueshme të përdorni gjizë, të bardhat e vezëve, vajin e ullirit dhe të linit, kosin natyral.
Ushqimi që ka një indeks të lartë glicemik, i cili tregon shkallën në të cilën karbohidratet nga produkti do të thithen në trup, përjashtohet plotësisht nga dieta e pacientit. Ushqimet e ndaluara që kanë një indeks të lartë glicemik, përfshijnë datat, birrën, bukën e bardhë dhe dolli nga ajo, suedinë, karotat, çokollatën, bollgurin.
Për terapi efektive të diabetit në fazat e hershme, është e rëndësishme të mos neglizhoni aktivitetin fizik të zbatueshëm. Për shkak të aktivitetit fizik, indet e muskujve do të thithin intensivisht sheqerin, duke zvogëluar llogaritjen e tij të gjakut, pacienti normalizon sfondin psikoemotik, muskujt e zemrës forcohen, pesha dhe presioni i gjakut stabilizohen, proceset metabolike kthehen në normale, dhe rritet ndjeshmëria qelizore ndaj efekteve të insulinës. Ushtrimet fizike duhet të zgjidhen nga mjeku në secilin rast, megjithatë, ekzistojnë lloje universale të ngarkesave të krijuara për t'u kryer në forma të mesme dhe të lehta të intensitetit. Asnjë nga diabetikët nuk është i kundërindikuar në not, ecje ose çiklizëm. Rregullsia e trajnimit duhet të jetë konstante - pacienti duhet të angazhohet të paktën 3 herë në javë. Në fillimin e klasave, është më mirë të mos mbingarkoni trupin dhe të kufizoheni në 15 minuta të çdo aktiviteti, duke rritur gradualisht kohën.
Me stërvitje të rregullt, njerëzit që marrin insulinë duhet të monitorojnë nivelin e tij, sepse aktiviteti fizik shpesh ju lejon të zvogëloni dozën e hormonit të përdorur.
Disa ekspertë besojnë se fazat e hershme të diabetit tip 2 me një dietë të mirë dhe aktivitetin fizik të nevojshëm mund të kurohen plotësisht. Ky është një mendim i diskutueshëm, por përmirësimi do të vijë patjetër, dhe në të ardhmen pacienti këshillohet të monitorojë vazhdimisht nivelin e glukozës duke përdorur një glukometër të lëvizshëm.
Dëmtimi i këmbës
Sindroma diabetike e këmbës është një shqetësim neurotrofik dhe mikrocirkulues i pjesëve distale të ekstremiteteve të poshtme, të cilat provokojnë procese ulcerative nekrotike të indeve të buta dhe integrimeve të lëkurës, si dhe lezione osteoartikulare. Lëndimet e këmbëve për shkak të këmbës diabetike ndodhin tek diabetikët 15-20 vjet pas shfaqjes së sëmundjes. Në mënyrë tipike, rreth 10% e pacientëve janë të prekur, dhe 40% të tjerë janë në rrezik për zhvillimin e një patologjie të tillë. Në 90% të rasteve, këmba diabetike ndodh tek pacientët me llojin e dytë të patologjisë.
Qasjet kryesore për trajtimin e lezioneve diabetike të ekstremiteteve të poshtme përfshijnë rregullimin e presionit të gjakut dhe metabolizmit të karbohidrateve në trup, zvogëlimin e ngarkesës në këmbën e prekur, trajtimin lokal të plagëve, trajtimin sistemik me ilaçe farmakologjike, dhe, nëse të gjitha më lart janë joefikase, kirurgji. Për të optimizuar gliceminë në trupin e pacientit me llojin e parë të patologjisë, doza e përdorur e insulinës rregullohet. Në rastin e llojit të dytë të diabetit, rekomandohet të zëvendësoni trajtimin me ilaçe me terapi me insulinë. Normalizimi i presionit mund të arrihet duke përdorur beta-bllokues, frenuesit ACE, diuretikët dhe antagonistët e kalciumit.
Me lezione purulent-nekrotike të këmbës diabetike, kërkohet të shkarkoni gjymtyrën, duke kufizuar lëvizjen e saj dhe duke përdorur paterica, pajisje ortopedike, këpucë speciale ose shtrojë. Për defektet ulcerative, kërkohet në mënyrë sistematike trajtimi i plagës duke nxjerrë indet nekrotike, të aplikoni veshje antibakteriale ose antiseptike, të hiqni misrat, misrat dhe zonat me hiperkeratozë rreth plagës për të zvogëluar ngarkesën në zonën e prekur.
Terapia antibiotike për sindromën diabetike të këmbës kryhet me ilaçe me një spektër të gjerë ekspozimi antimikrobik. Antispasmodics, infuzione të zgjidhjes, hemodializat serum të viçit, acidi alipoik përdoren paralelisht me to. Në mungesë të efektivitetit të trajtimit konservator në raste shumë të rënda të kirurgjisë diabetike të këmbës është përdorur. Me një formë iskemike të patologjisë, përdoren dilatimi endovaskular, tromboembolektomia, stentimi i arteries periferike, arterializimi i venave të këmbëve, shartimi i bypass-it të këmbës popliteale dhe teknika të tjera. Për mbylljen plastike të defekteve të mëdha, kryhet autodermoplasty. Ndonjëherë mund të jetë e nevojshme të bëhet kullimi i një abscesi të thellë dhe gëlbazë. Në rastin e gangrenës ose osteomielitit, amputimi i këmbës ose gishtërinjëve ose ekzartikulimi mund të jetë i nevojshëm.
Klasifikimi etiologjik
- T1DM - diabeti mellitus tip 1, ose varet nga insulina. Kjo lloj sëmundje prek kryesisht të rinjtë nën 30 vjeç. Simptomat kryesore: etja e vazhdueshme, oreksi i tepërt, urinimi i shtuar, humbja e peshës. Sëmundja shkaktohet nga një mosfunksionim në metabolizmin e karbohidrateve, i cili është shkaktuar nga shkatërrimi i qelizave beta në pankreas. Kjo e fundit nuk është në gjendje të prodhojë insulinë. Shkatërrimi i qelizave të tij mund të çojë në gjendje kome dhe vdekje.
Diabeti tip 1 përfshin diabetin autoimun dhe LADA. - T2DM - diabeti mellitus tip 2, ose jo i varur nga insulina. Kryesisht, të moshuarit dhe ata që kanë një predispozicion gjenetik ndaj sëmundjes sëmuren. Insulina në trup prodhohet në sasi të pamjaftueshme, vetëm nëse ndiqni regjimin ditor dhe ushqimin, mbani një mënyrë jetese aktive, është e mundur të ruani nivelet normale të sheqerit. Pacientët mund të vuajnë nga mbipesha, hipertensioni dhe hiperkalemia. Shpesh ata zhvillojnë sëmundje kardiovaskulare, funksioni i veshkave është i dëmtuar.
- Diabeti Gestacional, ose Diabeti i shtatëzënësisë, qëndron në një grup të veçantë për faktin se shtatzënia nuk është një sëmundje, por një gjendje natyrale. Kjo formë e diabetit manifestohet gjatë shtatëzanisë dhe pothuajse në të gjitha rastet zhduket pas saj. Shkencëtarët e quajnë këtë lloj simptomatik dhe flasin për një marrëdhënie të qartë shkakësore të sëmundjes dhe shtatzënisë. Diabeti i tillë rrit rrezikun e vdekjes ose keqformime kongjenitale të fetusit, si dhe mundësinë e zhvillimit të diabetit në një grua 5-10 vjet pas lindjes.
- Forma të tjera të diabetit. Gjithnjë e më shumë, janë regjistruar raste kur nuk përcaktohet lloji i diabetit mellitus, prandaj, anëtarët e panelit të ekspertëve të OBSH-së për diabetin sugjerojnë futjen e një titulli të ri në klasifikimin "Lloji i pasigurt i Diabeteve", për të cilin studiuesit besojnë se mund të përshpejtojnë ndjeshëm kërkimin për një trajtim efektiv të sëmundjes.
Përveç sa më sipër, ekzistojnë shumë lloje të diabetit të shkaktuara nga endokrinopatitë, infeksionet, një faktor gjenetik ose shkatërrimi i pankreasit. Këto forma të sëmundjes klasifikohen veçmas.
- Defektet gjenetike në funksionin e qelizave beta shoqërohen me anomali në gjenet e caktuara. Kjo mund të jetë një mutacion i gjenit të glukokinazës, gjenit të faktorit nxitës të insulinës, gjenit mitokondrial. Ky lloj diabeti mund të ndodhë në pamjen klinike të T2DM, ndërsa insulinat anormale "funksionojnë" në trup, të cilat kanë vetëm 5-10% aktivitet biologjik.
- Ndryshimet gjenetike në veprimin e insulinës zhvillohen në rastet e çrregullimeve gjenetike që ndodhin për shkak të veprimit periferik të insulinës, i cili nga ana e tij është për shkak të një mutacioni të gjenit të receptorit të insulinës. Shembuj të defekteve janë Leprechaunism (sindromi Donohue) dhe sindroma Rabson-Mendenhall, të cilat janë të fiksuara vetëm në trupin e fëmijës, si dhe pandjeshmëri (rezistencë) ndaj insulinës së tipit A dhe diabetit lipoatrofik.
- Sëmundjet e pjesës ekzokrine të pankreasit (pankreatiti, neoplazia, hemokromatoza dhe të tjerët) ndodhin me përfshirjen e një pjese të madhe të pankreasit në zinxhirin e reagimit patologjik, ndërsa funksioni endokrin i organit është i shqetësuar dhe funksioni sekretor beta-qelizor konstatohet të jetë i papërshtatshëm.
- Endokrinopatitë - sëmundje endokrine me veprim kundërinsulinave: akromegalia, glukagoni (tumori pankreatik që prodhon glukagon), hipertiroidizmi dhe të tjerët.
Studimet e tanishme të Organizatës Botërore të Shëndetit kanë përjashtuar llojin e diabetit të lidhur me kequshqyerjen që ishte i pranishëm në klasifikimin e vitit 1985. Shqyrtimet e fundit të ekspertëve të qendrave të pavarura kanë treguar se një vendim i tillë është i njëanshëm, pasi kequshqyerja, për shembull, mungesa e proteinave, ndikon në gjendjen e metabolizmit të karbohidrateve, i cili mund të shkaktojë diabet mellitus.
Klasifikimi sipas llojit të komplikimeve
- Demtimet vaskulare. Mikro dhe makroangiopatia në diabet prek enët e gjakut, ato bëhen të brishta. Me këtë formë të sëmundjes, hemoragjitë, trombozat dhe madje edhe ateroskleroza janë të mundshme.
- Dëmtimi nervor. Polneuropatia diabetike ndikon negativisht në ndjeshmërinë ndaj temperaturave. Djegia, ndjesi shpimi gjilpërash, mpirje janë shenja të qarta të polneuropatisë. Sidomos emocione ndodhin gjatë natës. Për shkak të karakteristikave të sëmundjes, bartësit e kësaj forme shpesh marrin lëndime të ndryshme.
- Humbja e vizionit. Me diabetin, shfaqet oftalmopatia, e cila ka një efekt të dëmshëm për shikimin. Në sfondin e diabetit mellitus, katarakti zhvillohet, elbi rritet, i cili vështirë se shpërndahet.
- Sindroma diabetike e këmbës. Sëmundja manifestohet në formën e plagëve purulente, dhimbje në kocka dhe nyje të këmbës. Proceset e tilla ndodhin për shkak të shqetësimeve në ushqimin e enëve të gjakut, nervave dhe indeve të buta.
Klasifikimi i ashpërsisë për diabetin
- trajtim forma e lehte diabeti tip 2 kërkohet që në fazat e hershme, kur pacientët ndiejnë gojë të thatë, dobësi të muskujve. Në të njëjtën kohë, ata ruajnë aftësinë e tyre të zakonshme për të punuar. Në raste të tilla, nuk kërkohet trajtim me insulinë.
- Me diabet ashpërsia e moderuar ekziston një çrregullim i thellë metabolik. Një person kërkon sistematikisht futjen e insulinës ose përdorimin e ilaçeve hipoglikemike, e vetmja mënyrë që pacienti është në gjendje të thithë ushqim në përputhje me nevojat e tij fiziologjike.
- Formë e rëndë kursi i sëmundjes kërkon administrim të përditshëm të insulinës, pasi karbohidratet pothuajse tërësisht ekskretohen në urinë. Me një trajtim të duhur dhe të kujdesshëm, një sëmundje e rëndë mund të shndërrohet në një formë të moderuar.
Metodat dhe mjetet moderne të trajtimit të diabetit
Rusia, siç u përmend më lart, është në vendin e katërt për sa i përket numrit të personave me diabet. Tre milion transportues rusë të diabetit janë regjistruar zyrtarisht. Pjesa kryesore e tyre u diagnostikua me diabet tip 2. Dy herë në shumë njerëz në Rusi janë në një gjendje para-diabeti, domethënë, ata ende nuk janë diagnostikuar me sëmundje, por nivelet e tyre të sheqerit në gjak janë rregullisht të larta.
Në vendet e zhvilluara, 10-15% e buxhetit të shëndetit i alokohet kujdesit për diabetin. Sipas parashikimeve të Federatës Ndërkombëtare të Diabetit, në vitin 2025 kostot e trajtimit dhe parandalimit të diabetit do të jenë rreth 303 miliardë dollarë. Në Federatën Ruse, ndahen rreth 15% e buxhetit të përgjithshëm për kujdesin shëndetësor - kjo është afërsisht 300 milion rubla në vit. Vlen të përmendet se 80% e shumës është shpenzuar për të luftuar komplikimet që shfaqen si rezultat i sëmundjes.
Sot, njerëzimi po lufton me diabetin në mënyra të ndryshme, ne do t'i konsiderojmë ato në më shumë detaje.
Dieta si një metodë trajtimi
Dieta për diabetin kryesisht përfshin një kufizim të rëndë në përdorimin e alkoolit. Shtë gjithashtu e nevojshme të përdorni ëmbëlsues.Interneti është plot me lista të diabetit, por nuk duhet t’i përshkruani ato vetë. Shtë e nevojshme të konsultoheni me një mjek i cili do të përshkruajë ushqimin terapeutik dhe do të shpjegojë në detaje parimet e tij.
Agjentët zvogëlues të sheqerit
Këto ilaçe quhen antidiabetic. Ilaçet e tilla përshkruhen për të ruajtur nivelin e sheqerit në gjak për njerëzit në insulinë e të cilëve prodhohet insulina në trup, por në sasi të pamjaftueshme. Në mënyrë tipike, medikamente të tilla përdoren së bashku me dietën dhe aktivitetin fizik. Para fillimit të trajtimit, kërkohet konsultim me specialistë të tillë si një nutricist dhe endokrinolog.
Trajtimi i insulinës
Insulina zakonisht përshkruhet së bashku me agjentët hipoglikemikë. Treguesit për përdorimin e kësaj metode të trajtimit janë humbja e peshës, ketoza, trajtimi para operacionit, si dhe çdo ndërlikim te pacientët me diabet tip 2. Ekzistojnë gjithashtu faktorë kufizues për terapinë me insulinë. Këto përfshijnë shtatzëninë dhe laktacionin, sëmundjet hemorragjike, precoma, komën.
Matja e sheqerit në gjak
Me ndihmën e monitorimit të vazhdueshëm të niveleve të glukozës në serum, është e mundur të paralajmëroni veten në fazat shumë të hershme të sëmundjes dhe të parandaloni zhvillimin e saj. Monitorimi i rregullt - një matje e sheqerit në gjak disa herë në ditë - do të ndihmojë mjekun dhe pacientin të kryejnë trajtim efektiv. Mjeku duhet të vendosë gamën e niveleve të glukozës, por ju duhet të përqendroheni në shifrat mesatare: para se të hani dhe në stomak bosh - jo më shumë se 6 mmol / l, pas ngrënies (pas 2 orësh) - jo më shumë se 8 mmol / l.
Ndër format më të zakonshme të sëmundjes, diabeti i llojeve të parë dhe të dytë mund të dallohet. Trajtimi i tyre ka disa specifika. Ne do të flasim për këtë më tej.
Trajtimi i diabetit tip 1
Gjatë gjithë jetës, pronarët e këtij lloji të diabetit kanë nevojë për terapi me insulinë. Në këtë rast, natyrisht, monitoroni vazhdimisht nivelin e glukozës në gjak dhe respektoni një mënyrë jetese aktive. Kërkohet gjithashtu një monitorim i rregullt nga një endokrinolog. Për të hequr qafe plotësisht sëmundjen, është e mundur një transplantim i qelizave të pankreasit dhe ishujve. Por nuk duhet të harrojmë se kjo metodë është e dhimbshme dhe e shtrenjtë. Përveç kësaj, pas transplantimit, kërkohen agjentë imunosupresivë.
Një dietë është e përshkruar për të gjithë diabetikët, por kjo nuk do të thotë të heqësh qafe ushqimin e shijshëm dhe të dashur. Yndyrnat e ndezshme duhet të përjashtohen. Ushqimi i proteinave duhet të jetë së paku 20% e normës ditore të të gjitha kalorive, 30% duhet të llogariten nga yndyrnat, dhe pjesa më e madhe u jepet karbohidrateve - 50%. Kufizoni konsumimin e alkoolit dhe llogaritni marrjen tuaj ditore të kalorive.
Diabeti tip 2
Në praktikën ndërkombëtare, përdoren disa nivele të kontrollit të diabetit tip 2: një dietë me karboni të ulët, komplekse ushtrimesh, medikamente dhe injeksione hormonale. Dieta ndihmon në kthimin e niveleve të sheqerit në normalitet. Ushtrimi mund të largojë karbohidratet e tepërta nga gjaku. Dhe në rastin e një kursi kompleks të sëmundjes, të dy pilulat dhe insulina janë të përshkruara.
Shtë e nevojshme të përfshini një numër të madh të mikroelementeve dhe vitaminave në ushqim, dhe të zvogëloni marrjen e kripës. Nga aktivitetet fizike, noti, ecja, çiklizmi janë të mirëseardhura. Efekti i edukimit fizik është i përkohshëm, kështu që vazhdimisht duhet t'i përmbaheni regjimit.
Ekzistojnë metoda të tjera të trajtimit, ndër të cilat janë mjetet juridike popullore ose metodat alternative të mjekësisë. Sidoqoftë, kur përdorni ato, është më mirë të këshilloheni me një specialist. Meqë për të diagnostikuar llojin e sëmundjes, vetëm një profesionist mund t'i nënshtrohet ekzaminimit dhe të përshkruajë medikamente specifike.
Siç kemi zbuluar, diabeti është një sëmundje serioze që mund të çojë në komplikime serioze.Për të qenë të sigurt se edhe në raste urgjente, do të keni dikë që të drejtohet dhe ku të kërkoni ndihmë, duhet të mendoni të lidhni një marrëveshje me një kompani që ofron shërbime të ndihmës mjekësore. Në këtë rast, gjithmonë mund të mbështeteni në kujdesin mjekësor të kualifikuar urgjent.
Terapia konvencionale e insulinës
Terapia konvencionale e insulinës (ICU) ata e quajnë një regjim trajtimi të përdorur gjerësisht në praktikë, i cili siguron 1-2 injeksione në ditë të insulinës me kohëzgjatje mesatare të veprimit si të tillë ose me shtimin e një doze më të vogël të insulinës me veprim të shpejtë në të njëjtën shiringë. Nëse qëllimi është ulja e shkallës së hiperglicemisë, atëherë përparësi i është dhënë terapisë konvencionale me insulinë, pasi kjo minimizon numrin e injeksioneve në ditë dhe rrezikun e hipoglikemisë.
Shumica e pacientëve me diabet jo-varur nga diabeti mellitus (NIDDM), të cilët nuk kanë sëmundje akute, është e sigurt të përshkruhet një trajtim i tillë jashtë spitalit, duke iu nënshtruar trajnimit të pacientëve dhe mbikëqyrjes së vazhdueshme mjekësore.
Pacientët me diabet mellitus të varur nga insulina (IDDM)zakonisht fillojnë të mjekohen në një spital. Kur zgjedh një regjim adekuat të terapisë me insulinë, është i nevojshëm monitorimi i kujdesshëm, dhe përpara se një pacient të shkarkohet për trajtim në shtëpi, vetë pacienti dhe ata që kujdesen për të duhet të shpjegojnë në detaje rëndësinë e të gjitha masave terapeutike dhe t'i mësojnë të gjitha teknikat. Në fazën fillestare të trajtimit në shtëpi, shpesh kërkohet ndihma e një motre kujdestare.
Regjimi i dozës së vetme
Terapia me insulinë pacientët me NIDDM zakonisht fillojnë me një injeksion të vetëm nënlëkuror të insulinës me kohëzgjatje mesatare të veprimit në ditë 30-60 minuta para mëngjesit. Për fëmijët dhe të rriturit, doza fillestare e sigurt ditore në shumicën e rasteve është 0.2-0.5 U / kg.
Pacientët me NIDDM dhe mbipesha zakonisht përshkruhen doza më të larta, duke pasur parasysh rezistencën e tyre shpesh ndaj insulinës.
Të rriturit, si rregull, përshkruhen së pari një injeksion i vetëm nënlëkuror prej 10-25 njësive, dhe disa ditë më vonë, bazuar në nivelin e glukozës në plazmë dhe 1-2 orë pas ngrënies, skema modifikohet. Doza e insulinës me kohëzgjatje mesatare rritet zakonisht jo më shumë se 5-10 njësi. Pas disa ditësh, niveli i glukozës kontrollohet përsëri dhe përsëri, nëse është e nevojshme, skema ndryshohet.
Për të zvogëluar hipergliceminë pas mëngjesit, mund t'ju duhet një sasi e vogël e insulinës me veprim të shpejtë (zakonisht jo më shumë se 5 njësi në fillim, e ndjekur nga, nëse është e nevojshme, një rritje prej 2-5 njësive), shtuar në injeksionin në mëngjes.
Shumë mjekë shmangin përshkrimin e një regjimi me dy dozë për pacientët me NIDDM derisa një dozë e caktuar maksimale e mëngjesit e insulinës me veprim të mesëm (për shembull, 50 IU) të pushojë së siguruari kufijtë e nevojshëm për luhatjet ditore në nivelin e glukozës plazmatike.
Regjimi i dozës së dyfishtë
Në trajtimin e shumicës së pacientëve me NIDDM, përdoret një regjim i vetëm injeksioni. Sidoqoftë, me hipergliceminë e rëndë të agjërimit, shtypja e dozës totale ditore të insulinës me veprim të mesëm (35-50 njësi) - 2/3 e dozës para mëngjesit dhe 1/3 e injeksionit të dytë 30-60 minuta para darkës - mund të përmirësojnë dukshëm gliceminë. Sidoqoftë, marrja e insulinës me kohëzgjatje mesatare në mbrëmje rrit rrezikun e zhvillimit të hipoglikemisë së natës. Prandaj, pacientët në një regjim me dy dozë, si rregull, duhet të hanë pak para gjumit. Nëse një dozë në mbrëmje e insulinës me veprim të mesëm siguron që glikemia e agjërimit të mbahet brenda intervalit të dëshiruar, por nivelet e glukozës plazmatike janë akoma të tepërta pas darkës, doza të vogla të insulinës me veprim të shpejtë i shtohen injeksionit në mbrëmje.
Skema e terapisë me insulinë për diabetin mellitus i varur nga insulina
Terapi rutinore e insulinës për pacientët me IDDM - kjo është përdorimi i një përzierje insulinash me kohëzgjatje të mesme dhe duke vepruar shpejt në mënyrën e dy injeksioneve në ditë. Së pari, në një ambient spitalor zgjidhen doza insuline të secilit lloj. Ato ndryshojnë shumë në varësi të gjendjes së pacientit, dhe dozat fillestare të insulinës të dhëna më poshtë nuk vlejnë për pacientët me simptoma të ketoacidozës diabetike.
Dozat fillestare të insulinës janë thjesht individuale, vlerat e tyre për situata të ndryshme jepen më poshtë. Pas zgjedhjes së dozës fillestare, rregullohet sipas madhësisë, llojeve të insulinës dhe kohës së administrimit të saj, bazuar në rezultatet e monitorimit të rregullt nivelet e glukozës plazmatike. Kjo e fundit përcaktohet para çdo vakti, në kohën e gjumit, dhe midis orës 2 dhe 4 të mëngjesit, dhe më pas çdo ditë, "rregulloni" dozën e insulinës në mënyrë që të ruani nivelin e glukozës plazmatike para ngrënies në intervalin prej 80-150 mg%. Një rritje e dozës së insulinës çdo herë, si rregull, nuk duhet të kalojë 10%, efekti vlerësohet brenda tre ditësh dhe vetëm pas kësaj doza rritet përsëri. Me kërcënimin e hipoglikemisë, është e nevojshme të "rregulloni" dozën e insulinës së rregullt më shpejt. Duhet mbajtur mend se pas fillimit të trajtimit, ashpërsia e IDDM mund të ndryshojë.
Terapia me insulinë tek fëmijët
Përjashtimi kryesor nga rregulli që të gjithë pacientët me IDDM në fillim të trajtimit kërkojnë më shumë se një injeksion të insulinës në ditë janë fëmijët që janë nën vëzhgim në një fazë të hershme të IDDM, të cilët kanë hiperglicemi të moderuar pa ketonuria ose acidozë. Disa pediatër preferojnë të fillojnë me një injeksion të vetëm nënlëkuror vetëm të insulinës me kohëzgjatje të mesme në një dozë prej 0.3-0.5 U / kg, pasi në shumë raste kjo është e mjaftueshme për të mbajtur luhatjet ditore në nivelin e glukozës plazmatike afër kufijve normalë të paktën përkohësisht. Përndryshe, "rregullimi" i dozave të insulinës dhe përcaktimi i glicemisë kryhet siç përshkruhet më lart.
Trajtimi i fëmijëve me hiperglicemia dhe ketonuria, por pa acidozë ose dehidrim filloni me administrimin e 0,5-0,7 U / kg insulinë me veprim të mesëm, dhe më pas shtohen injeksione nënlëkurore të insulinës së thjeshtë 0,1 U / kg çdo 4-6 orë. Monitorimi i glukozës plazmatike, qëllimet e trajtimit dhe rregullimi i dozës insulina mbetet e njëjtë siç përshkruhet më lart.
Nëse brenda disa ditësh statusi metabolik i pacientit nuk ndryshon, atëherë ata kalojnë në një regjim të injeksionit me dy injeksione me një përzierje të insulinës me veprim të mesëm dhe me veprim të shpejtë të administruar para mëngjesit dhe darkës. Doza totale ditore e krijuar më parë e insulinës është shtypur duke administruar 2/3 e saj para mëngjesit dhe 1/3 para darkës, dhe 1/3 e secilës prej këtyre dozave duhet të jetë insulinë me veprim të shpejtë. Pastaj, dozat e insulinës zgjidhen në mënyrë të tillë që të ruajnë nivelin e glukozës plazmatike midis 80 dhe 150 mg% para ngrënies, disa pediatër përpiqen të mbajnë gliceminë para ngrënies brenda kufijve të ngushtë - midis 80 dhe 120 mg%, por në çdo rast, detyra kryesore mbetet për të eleminuar-hipoglikeminë . (Sigurisht, kjo nuk vlen për rastet kur pacienti ka një infeksion ndërkurrik dhe një rritje e papritur e mprehtë e hiperglicemisë, e shoqëruar me ketonuria.)
Ketoacidosis
Të rriturit me IDDM më parë të diagnostikuar më shpesh konsultohuni me një mjek në lidhje me manifestimet e ketoacidozës diabetike fillestare ose të hapur. Pas ndalimit të gjendjes akute dhe mbajtjes së injektimit të insulinës së thjeshtë çdo 4-6 orë për 1-2 ditë (trajtimi i ketoacidozës diabetike, shiko më poshtë), pacientët, nëse gjendja e tyre metabolike është e qëndrueshme, transferohen në regjimin e dy injeksioneve në ditë të përzierjeve të insulinës me veprim të shpejtë dhe insulinë me veprim të mesëm siç përshkruhet më lart. Parimet e përgjithshme për zgjedhjen e dozave në mëngjes dhe në mbrëmje janë të ngjashme me ato të treguara për skemën me dy injeksione të ICU për NIDDM.Dallimi më i rëndësishëm, sidoqoftë, është se tek pacientët me IDDM, madje edhe ndryshimet e vogla në doza të insulinës ndikojnë fuqimisht në nivelin e glukozës plazmatike, gjë që kufizon mundësinë e manipulimit të dozës për shkak të rrezikut të një rënie të tepruar të niveleve të glukozës dhe zhvillimit të hipoglikemisë.
Sindroma e mëngjesit
Sindroma e mëngjesit ata e quajnë tendencën normale për të rritur glukozën në orët e para të mëngjesit përpara mëngjesit, e cila shpesh amplifikohet në pacientët me IDDM dhe në disa pacientë me IDDM. Me NIDDM, në sfondin e terapisë konvencionale me insulinë, tendenca e vazhdueshme për të rritur nivelin e glukozës plazmatike hiqet zakonisht duke shtuar një dozë në mbrëmje të insulinës me kohëzgjatje mesatare të veprimit ose duke rritur dozën e mbrëmjes. Sidoqoftë, në disa pacientë me IDDM, një rritje në dozën e mbrëmjes së insulinës shkakton hipoglicemi të natës, e ndjekur nga hiperglicemia agjëruese (hiperglicemia recoil), e cila mund të shoqërohet me një rritje të përmbajtjes plazmatike të trupave ketone, kjo quhet Fenomeni Somoji. Frekuenca e shfaqjes aktuale të këtij fenomeni nuk është vërtetuar saktësisht, por, me sa duket, është më e zakonshme tek pacientët me IDDM të cilët janë në një regjim shumë dozor të terapisë me insulinë (shiko më poshtë). Prandaj, është në pacientët me IDDM që duhet të përpiqet të zvogëlojë dozën e mbrëmjes së insulinës.
Trajtim intensiv për hipergliceminë
Trajtim intensiv për hipergliceminë Ata e quajnë një skemë të tillë, e cila ka për qëllim ruajtjen e vazhdueshme të luhatjeve normale ose gati-normale ditore në nivelin e glukozës plazmatike, me qëllim parandalimin e komplikimeve të vonshme. Në pacientët me IDDM, kjo përdoret injeksione të shumta insuline nënlëkurës (MPI) gjatë gjithë ditës në mënyra të ndryshme. Regjime të tilla shoqërohen me një rrezik të shtuar të episodeve të shpeshta dhe të rënda të hipoglikemisë. Ato duhet të përdoren për të trajtuar vetëm pacientë të përzgjedhur me motivim të lartë, të mjaftueshëm të ditur për diabetin, të informuar në lidhje me rreziqet e kësaj metode dhe pasigurinë e përfitimeve që u janë dhënë atyre, të cilët mund të përcaktojnë në mënyrë të pavarur nivelet e tyre të glukozës dhe janë nën mbikëqyrjen e një mjeku që ka përvojë duke përdorur një regjim të tillë trajtimi. Vëzhgimi i kujdesshëm i pacientit, trainimi i tij i plotë dhe besimi se pacienti do të jetë në gjendje të marrë kujdes mjekësor në çdo kohë të ditës janë parakushtet më të rëndësishme për përdorimin e regjimit të përshkruar.
Sipas një varianti të regjimit MPI, afërsisht 25% e dozës ditore në formën e insulinës me veprim të mesëm administrohet para gjumit, dhe dozat e mbetura, por tashmë të insulinës me veprim të shpejtë (regjimi 4-dozë), jepen para çdo vakti. Pacienti zgjedh dozën ditore bazuar në rezultatet e vetë-përcaktimit të niveleve të glukozës para çdo vakt dhe në kohën e gjumit. Për më tepër, të paktën një herë në javë, duhet të përcaktoni nivelin e glukozës në plazmë midis orës 2 dhe 4 të mëngjesit. Në një regjim prej 3 dozash, insulina me veprim të mesëm ose insulina e zgjatur administrohet para darkës (me shtimin e insulinës me veprim të shpejtë), dhe insulinën me veprim të shpejtë para mëngjesit dhe drekës. Dozat e insulinës rregullohen çdo ditë bazuar në rezultatet e përcaktimeve të shumta të pavarura të niveleve të glukozës, siç përshkruhet më lart për regjimin me 4 dozë.
Infuzion i vazhdueshëm nënlëkuror i insulinës
Infuzion i vazhdueshëm i insulinës nënlëkurore (NPI). Kjo metodë e terapisë me insulinë intenzive për pacientët me IDDM përfshin përdorimin e një pompë infuzion të lëvizshëm me bateri që pacienti vesh dhe i cili siguron infuzion të vazhdueshëm nënlëkuror të insulinës me veprim të shpejtë përmes një gjilpërë të vogël të futur në murin e barkut. Pompë është programuar për infuzion me një shpejtësi të caktuar fillestare dhe një rritje në këtë shpejtësi para çdo vakt. Për të zgjedhur një dozë, është e nevojshme të vlerësoni përmbajtjen e glukozës shumë herë në ditë.Infuzion i vazhdueshëm nënlëkuror është një mënyrë më efektive për të luftuar gliceminë sesa terapia konvencionale e insulinës, por injeksione të shumta nënlëkurore në duar me përvojë shpesh ulin nivelin e glukozës në gjak jo më pak me sukses. Me injeksione të vazhdueshme nënlëkurore, rreziku i hipoglikemisë rritet, veçanërisht gjatë gjumit, dhe ndërprerjet shpesh pa u vënë re në pompë mund të çojnë në zhvillimin e ketoacidozës diabetike. Metoda e injeksioneve të vazhdueshme nënlëkurore, si dhe injeksione të shumta, duhet të përdoret vetëm nga një mjek me përvojë për trajtimin e pacientëve të zgjedhur me kujdes.
Diabeti labial
Terapia me insulinë e diabetit labil. Pacientët me diabet labil janë një nëngrup i pacientëve me IDDM të cilët kanë ndryshime të shpeshta dhe të shpejta në kërkesat e glukozës pa ndonjë arsye të dukshme, dhe mekanizmat për rregullimin e niveleve të glukozës plazmatike janë aq të paqëndrueshme sa që episodet e hiperglicemisë së rëndë zëvendësohen me episode të shpeshta të hipoglikemisë simptomatike. Gjendja e shumë pacientëve të tillë përmirësohet kur kalojnë në një regjim të modifikuar të injeksioneve të shumta nënlëkurore, kur pjesa kryesore e dozës ditore të insulinës përfaqësohet nga një ilaç me veprim të shpejtë (në doza "të rregullueshme" ditore para çdo vakt, dhe pjesa tjetër me insulinë me kohëzgjatje të mesme të administruar para darkës ose në kohën e gjumit. Qëllimi kryesor në këtë rast nuk është që luhatjet e përditshme të glicemisë t’i mbani afër normales, por të stabilizoni luhatjet e tij brenda kufijve të tillë që do të parandalonin zhvillimin e simptomave të hiper- dhe hipoglikemisë.
Diabeti labial më së shpeshti gjendet te pacientët me mungesë sekretimi të mbetur të insulinës, tek të cilët terapia me insulinë është një mjet i papërpunuar dhe shumë i papërshtatshëm për të zëvendësuar sekretimin normal të këtij hormoni. Proceset metabolike me të cilat insulina ndikon në përmbajtjen e glukozës plazmatike që nuk shoqërohet me albuminat e acideve yndyrore dhe trupat e ketonit, normalisht rregullohen nga një zhvendosje në ekuilibrin midis efekteve të insulinës dhe efekteve të kundërta të glukagonit (në mëlçi) dhe sistemit autonom adrenergjik.
këto mekanizmat e rritjes së sheqerit rregullohen në mënyrë të pavarur, dhe normalisht aktiviteti i tyre rritet gjatë urisë, gjatë ushtrimit fizik dhe në kushte të tjera kur mbrojtja ndaj hipoglikemisë është e nevojshme (gjatë ushtrimit fizik, marrja e glukozës nga muskujt skeletorë rritet përmes një mekanizmi të pavarur nga insulina). Dozat e insulinës duhet të jenë të mjaftueshme për t'i rezistuar një shtimi të mprehtë të aktivitetit të mekanizmave për rritjen e sheqerit dhe për të parandaluar shfaqjen e shpejtë të simptomave të hiperglicemisë dhe hiperketonemisë, por kjo shpesh kërkon një teprim të përkohshëm të insulinës në plazmë. Në disa pacientë me IDDM me kohë të gjatë, reagimet në rritjen e sheqerit ndaj hipoglikemisë janë të dëmtuara, gjë që zvogëlon përshtatjen me një tepricë kalimtare të insulinës në plazmë.
"Skemat e terapisë me insulinë" - një artikull nga pjesa Endokrinologji
Regjimet e trajtimit për diabetin mellitus të varur nga insulina

Për shumë vite duke luftuar pa sukses me DIABETES?
Shefi i Institutit: “Do të mahniteni se sa e lehtë është kurimi i diabetit duke e marrë atë çdo ditë.
 Disordersrregullimet endokrine të shoqëruara me çrregullime metabolike dhe që çojnë në akumulimin e glukozës në gjak janë karakteristikë e një sëmundjeje siç është diabeti mellitus.
Disordersrregullimet endokrine të shoqëruara me çrregullime metabolike dhe që çojnë në akumulimin e glukozës në gjak janë karakteristikë e një sëmundjeje siç është diabeti mellitus.
Në varësi të arsyeve të rritjes së nivelit të sheqerit dhe nevojës për t'iu drejtuar injeksioneve nga insulina, dallohen diabeti i varur nga insulina dhe jo nga insulina.
Shkaqet e diabetit
 Diabeti i varur nga insulina ka një kod të ICD prej 10 - E 10. Kjo lloj sëmundje gjendet kryesisht në fëmijërinë e hershme, kur shfaqen simptomat e para dhe bëhet një diagnozë e diabetit mellitus tip 1.
Diabeti i varur nga insulina ka një kod të ICD prej 10 - E 10. Kjo lloj sëmundje gjendet kryesisht në fëmijërinë e hershme, kur shfaqen simptomat e para dhe bëhet një diagnozë e diabetit mellitus tip 1.
Në këtë rast, qelizat e pankreasit, të cilat shkatërrohen nga trupi, pushojnë së prodhuari insulinë. Ky është një hormon që kontrollon procesin e thithjes së glukozës që vjen nga ushqimi në ind dhe e shndërron atë në energji.
Si rezultat, sheqeri ndërtohet në gjak dhe mund të çojë në hiperglicemi. Pacientët me diabet tip 1 kanë nevojë për injeksione të rregullta të insulinës. Përndryshe, rritja e glukozës mund të provokojë një gjendje kome.
 Në diabetin tip 2, hormoni prodhohet mjaftueshëm, por qelizat nuk njohin më hormonin, si rezultat i të cilit glukoza nuk absorbohet dhe niveli i tij rritet. Kjo patologji nuk kërkon injeksione hormonale dhe quhet diabeti që nuk varet nga insulina. Ky lloj diabeti zhvillohet më shpesh pas 40-45 vjet.
Në diabetin tip 2, hormoni prodhohet mjaftueshëm, por qelizat nuk njohin më hormonin, si rezultat i të cilit glukoza nuk absorbohet dhe niveli i tij rritet. Kjo patologji nuk kërkon injeksione hormonale dhe quhet diabeti që nuk varet nga insulina. Ky lloj diabeti zhvillohet më shpesh pas 40-45 vjet.
Të dy llojet e sëmundjes janë të pashërueshme dhe kërkojnë një korrigjim të përjetshëm të përqendrimit të sheqerit në gjak për mirëqenien dhe jetën normale. Me diabetin tip 2, trajtimi kryhet me tableta për uljen e sheqerit, një rritje të aktivitetit fizik dhe një dietë të rreptë.
Diabeti tip 1 konsiderohet një indikacion për aftësi të kufizuara dhe është më i rrezikshmi për ndërlikimet e tij. Nivelet e paqëndrueshme të sheqerit çojnë në ndryshime shkatërruese në sistemin gjenitourinar dhe zhvillimin e dështimit të veshkave. Ky është shkaku kryesor i vdekshmërisë së rritur në pacientët me diabet.
Arsyet e uljes së ndjeshmërisë së qelizave ndaj insulinës dhe pse trupi fillon të shkatërrojë pankreasin, janë ende duke u hetuar, por faktorë të tillë që kontribuojnë në zhvillimin e sëmundjes mund të dallohen:
- Gjinia dhe raca. U vërejt se gratë dhe përfaqësuesit e racës së zezë janë më të prirur ndaj patologjisë.
- Faktorët trashëgues. Me shumë mundësi, në prindërit e sëmurë, fëmija gjithashtu do të vuajë nga diabeti.
- Ndryshimet hormonale. Kjo shpjegon zhvillimin e sëmundjes tek fëmijët dhe gratë shtatzëna.
- Cirroza e mëlçisë dhe patologjia e pankreasit.
- Aktivitet i ulët fizik i kombinuar me çrregullime të ngrënies, pirjen e duhanit dhe abuzimin me alkoolin.
- Obeziteti, duke shkaktuar dëme vaskulare aterosklerotike.
- Pritja e antipsikotikëve, glukokortikoideve, beta-bllokuesve dhe ilaçeve të tjera.
- Sindromi i Cushing-ut, hipertensioni, sëmundje infektive.
Diabeti shpesh zhvillohet te njerëzit pas një goditje në tru dhe diagnostikohet me katarakta dhe pectoris.
Si të vini re simptomat e para?
Shenjat e para të diabetit janë të njëjta në të gjitha llojet, vetëm më të theksuara në llojin 1:
- pamundësia për të shuar etjen - diabetikët mund të pinë deri në 6 litra ujë në ditë,
- oreks i tepruar
- urinim i shpeshtë dhe një sasi e madhe e urinës.
Më tej, me diabet tip 1, vërehen simptoma shtesë:
- erë dhe shije të acetonit,
- goja e thate
- ulur aftësinë për të rigjeneruar lezione të lëkurës,
- humbje e papritur e peshës dhe dobësi në rritje,
- shqetësimi i gjumit dhe sulmet e migrenës,
- ndjeshmëria ndaj infeksioneve kërpudhore dhe ftohjet,
- dehidratim,
- ulur funksionin vizual,
- presioni i paqëndrueshëm i gjakut
- kruajtje dhe zhvishem e lëkurës.
Me sëmundjen e tipit 2, vërehen të njëjtat simptoma, me përjashtim të erës së acetonit. Me këtë lloj patologjie, trupat ketone nuk formojnë, të cilat japin një erë karakteristike.
Kuptimi dhe parimet e trajtimit të insulinës
 Në diabetin mellitus, procesi i thithjes së sheqerit në qelizë është i ndërprerë, pasi insulina në trup është i vogël ose është injoruar nga qelizat. Në rastin e parë, hormoni duhet t'i dorëzohet trupit me injeksion.
Në diabetin mellitus, procesi i thithjes së sheqerit në qelizë është i ndërprerë, pasi insulina në trup është i vogël ose është injoruar nga qelizat. Në rastin e parë, hormoni duhet t'i dorëzohet trupit me injeksion.
Por doza duhet të korrespondojë me sasinë e glukozës që lëshohet nga ushqimi i ngrënë. Shumë insulinë shumë ose jo të mjaftueshme mund të shkaktojë hipo- ose hiperglicemi.
Karbohidratet janë burim i glukozës dhe është e rëndësishme të dini se sa prej tyre futen në qarkullimin e gjakut pas çdo vakt në mënyrë që të gjeni dozën e duhur të hormonit. Isshtë gjithashtu e nevojshme të matni përqendrimin e sheqerit në gjak para çdo vakt.
Shtë më e përshtatshme për diabetikët të mbajnë një ditar të veçantë, ku të hyjnë në të dhënat e glukozës para dhe pas ngrënies, sasinë e karbohidrateve të ngrira dhe dozën e insulinës.
Farë është një njësi bukë?
 Doza e hormonit llogaritet në varësi të sasisë së karbohidrateve të konsumuara gjatë ushqimit. Diabetikët duhet të numërojnë karbohidratet për të mbajtur një dietë.
Doza e hormonit llogaritet në varësi të sasisë së karbohidrateve të konsumuara gjatë ushqimit. Diabetikët duhet të numërojnë karbohidratet për të mbajtur një dietë.
Vetëm llogariten karbohidratet e shpejta, të cilat thithen shpejt dhe çojnë në një rritje të glukozës. Për lehtësi, ekziston diçka e tillë si "njësi bukë".
Të hash karbohidrate për 1 XE do të thotë të përdorësh të njëjtën sasi karbohidratesh që gjenden në gjysmën e një fetë bukë 10 mm të trashë ose 10 g.
Për shembull, 1 XE përmbahet në:
- një gotë qumështi
- 2 tbsp. l. patate pure
- një patate e mesme
- 4 lugë vermicelli,
- 1 portokall
- një gotë kvass.
Duhet të kihet parasysh që sheqeri do të rrisë ushqimet e lëngshme më shpejt se ato të dendura dhe që 1 XE përmban ushqime më pak të papërpunuara (drithëra, makarona, bishtajore) nga pesha sesa ato të gatuara.
Sasia e lejueshme e XE në ditë ndryshon në varësi të moshës, për shembull:
- në 7 vjeç keni nevojë për 15 XE,
- në 14 vjeç - djem 20 vjeç, vajza 17 XE,
- në moshën 18 vjeç - djem 21 vjeç, vajza 18 XE,
- të rriturit 21 XE.
Mund të hani jo më shumë se 6-7 XE në të njëjtën kohë.
 Diabetikët duhet të kontrollojnë nivelin e tyre të glukozës para çdo vakti. Në rastin e sheqerit të ulët, ju mund të përballoni një pjatë të pasur me karbohidrate, siç është drithërat e lëngshme. Nëse niveli është ngritur, atëherë duhet të zgjidhni një ushqim të dendur dhe më pak karbohidrate (sanduiç, vezë të fërguara).
Diabetikët duhet të kontrollojnë nivelin e tyre të glukozës para çdo vakti. Në rastin e sheqerit të ulët, ju mund të përballoni një pjatë të pasur me karbohidrate, siç është drithërat e lëngshme. Nëse niveli është ngritur, atëherë duhet të zgjidhni një ushqim të dendur dhe më pak karbohidrate (sanduiç, vezë të fërguara).
Për 10 g karbohidrate ose 1 XE, kërkohen 1,5-4 njësi. insulinë hormonale. Doza ndryshon në varësi të kohës së vitit dhe kohës së ditës. Kështu që, në mbrëmje, doza e insulinës duhet të jetë më e ulët, ndërsa në mëngjes duhet të rritet. Në verë, ju mund të futni më pak njësi të hormonit, dhe në dimër doza do të duhet të rritet.
Duke iu përmbajtur parimeve të tilla, nevoja për injeksione shtesë mund të shmanget.
Cili hormon është më i mirë?
Trajtimi i diabetit mellitus i varur nga insulina i çdo lloji kryhet duke përdorur hormone të llojeve të ndryshme të origjinës:
- hormoni i pankreasit njerëzor,
- hormoni i prodhuar nga hekuri
- hormoni i gjedhit.
Hormoni njerëzor është i detyrueshëm për korrigjimin e niveleve të glukozës në raste të tilla:
- diabeti gjatë shtatzanisë
- Diabeti i komplikuar
- diabeti tip 1 i diagnostikuar për herë të parë në një fëmijë.
Kur zgjidhni cilin hormon të preferoni, ia vlen t'i kushtoni vëmendje llogaritjes së saktë të dozës së ilaçit. Vetëm nga kjo varet rezultati i trajtimit, dhe jo nga origjina.
Insulinat e shkurtër përfshijnë:

Efekti i barnave të tilla ndodh brenda një çerek ore pas injektimit, por nuk zgjat shumë, 4-5 orë. Injeksione të tilla do të duhet të bëhen para ngrënies, dhe ndonjëherë në mes të vakteve, nëse sheqeri rritet. Do të duhet të mbani një furnizim me insulinë gjatë gjithë kohës.
Pas 90 minutash, insulinat me veprim të mesëm fillojnë të veprojnë:
- Semilong,
- NM dhe MS semilent.
Pas 4 orësh, vjen një kulm në efektivitetin e tyre. Ky lloj insuline është i përshtatshëm në rast të mungesës së kohës për mëngjes dhe marrja e ushqimit vonohet në kohë nga injeksioni.
Ju mund ta përdorni këtë mundësi vetëm me njohuri të besueshme se çfarë dhe kur do të hahet dhe sa karbohidrate do të përmbahet në këtë ushqim. Në fund të fundit, nëse jeni vonë me vaktin, atëherë ka të ngjarë që glukoza të jetë më e ulët se niveli i pranueshëm, dhe nëse hahen më shumë karbohidrate, do t'ju duhet të bëni një injeksion tjetër.
Insulinat me veprim të gjatë janë më të përshtatshëm për tu administruar në mëngjes dhe në mbrëmje.
Këto përfshijnë:
- Humulin N,
- Protafan,
- kasetë,
- Homofan,
- NM dhe MS Monotard,
- Iletin Mon
Këto hormone funksionojnë në mënyrë efektive për më shumë se 14 orë dhe fillojnë të veprojnë 3 orë pas injektimit.
Ku dhe kur bëjnë injeksione?
Standardi për trajtimin e diabetit të varur nga insulina bazohet në një kombinim të injeksioneve nga insulina me kohëzgjatje të ndryshme veprimi, në mënyrë që të ngjajnë maksimalisht prodhimin natyral të hormonit nga pankreasi.
Zakonisht, insulina e shkurtër dhe e gjatë injektohet para mëngjesit, para vaktit të fundit, përsëri të shkurtër dhe natën një injeksion të gjatë.Në një mishërim tjetër, insulina me veprim të gjatë administrohet sutra dhe gjatë natës, dhe një hormon i shkurtër injektohet para çdo vakt.
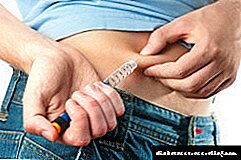
Për futjen e insulinës, 4 zona janë të ndara.
- Zona e barkut shtrihet në të dy anët e kërthizës, duke kapur anët. Kjo zonë konsiderohet më e efektshmja, por edhe më e dhimbshmja. Pas injektimit në stomak, më shumë se 90% e insulinës së injektuar thithet.
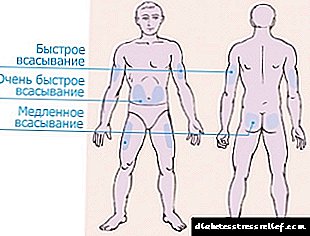 Hormoni fillon të veprojë 10-15 minuta pas injektimit, efekti maksimal ndihet pas një ore. Për të zvogëluar dhimbjen, një injeksion bëhet më së miri në dele të lëkurës afër anëve.
Hormoni fillon të veprojë 10-15 minuta pas injektimit, efekti maksimal ndihet pas një ore. Për të zvogëluar dhimbjen, një injeksion bëhet më së miri në dele të lëkurës afër anëve. - Zona e krahut prek pjesën e jashtme të gjymtyrëve nga bërryl në shpatull. Kjo zonë është shumë e papërshtatshme për vetë-administrimin e hormonit me një shiringë. Ju duhet të blini një stilolaps ose të kërkoni ndihmë nga të afërmit. Por zona e duarve është më pak e ndjeshme, injeksioni nuk do të shkaktojë dhimbje.
- Zona e kofshës është e vendosur në pjesën e jashtme të këmbës nga gjuri në ijë. Në fushën e krahëve dhe këmbëve, jo më shumë se 75% e hormonit thithet dhe ai fillon të veprojë pas 60-90 minutash nga momenti i administrimit. Shtë më mirë të përdorni këto vende për insulinë të gjatë.
- Zona e tehut është më e pakëndshme dhe joefikase. Pas injektimit në shpinë, më pak se 40% e dozës së administruar thithet.
Vendi më i përshtatshëm për injeksion është zona brenda 2 gishtave të kërthizës. Ju nuk duhet të rrëshqiteni në të njëjtin vend çdo herë. Kjo mund të shkaktojë një ulje të shtresës së indit dhjamor nën lëkurë dhe akumulimin e insulinës, e cila, pasi të ketë filluar të veprojë, do të provokojë hipoglikeminë. Zonat e injektimit duhet të ndryshohen, në një rast ekstrem, të bëjnë një injeksion, duke u larguar nga faqja e mëparshme e birë me të paktën 3-4 cm.
Për trajtimin e nyjeve, lexuesit tanë kanë përdorur me sukses DiabeNot. Duke parë popullaritetin e këtij produkti, vendosëm ta ofrojmë atë në vëmendjen tuaj.
Një model i tillë injeksioni shpesh përdoret: insulinë e shkurtër injektohet në bark, dhe gjatë injektohet në kofshë. Ose përdoren përgatitje të përziera të hormoneve, për shembull, përzierje Humalog.
Video tutoriale mbi administrimin e insulinës:
Diabeti mellitus është një sëmundje e rrezikshme dhe e pashërueshme që kërkon respektim të rreptë të të gjitha rekomandimeve të mjekut, monitorim të rregullt të përqendrimit të sheqerit në gjak dhe respektimin e saktë të orarit të injeksioneve të insulinës. Vetëm kombinimi i të gjitha këtyre veprimeve do ta mbajë sëmundjen nën kontroll, do të parandalojë zhvillimin e komplikimeve dhe do të rrisë jetëgjatësinë.
Pse të humbni peshë në mënyrë dramatike me diabetin?
Pesha e një personi varet nga mosha e tij, shëndeti i përgjithshëm dhe ushqimi. Pas mbushjes së 40 viteve, pesha e trupit mbetet e qëndrueshme. Humbja ose fitimi gjatë vitit prej disa kilogramësh konsiderohet normale nëse personi është i shëndetshëm. Por tepër i mprehtë (më shumë se 4 kg) dhe humbja e rregullt e peshës tregon një sëmundje serioze. Po flasim për humbje peshe pa dieta speciale apo aktivitet fizik. Një nga arsyet për një humbje kaq të mprehtë në peshë mund të jetë diabeti.
Shkaqet e humbjes së peshës në diabet
Në shumicën e rasteve, shenjat e diabetit mund të jenë mbipesha dhe oreksi i shtuar. Por jo domosdoshmërisht me diabetin, një rritje në peshën e trupit, shumë njerëz, përkundrazi, humbasin shpejt peshën. Në këtë drejtim, lind pyetja, pse njerëzit humbasin peshë me diabet. Humbja e rëndë e peshës çon në varfërimin e trupit, në një zhvendosje të mprehtë dhe në aspektin mjekësor, cachexia.
Ne do të kuptojmë se cilët faktorë ndikojnë në zhvillimin e diabetit dhe cili është mekanizmi i zhvillimit të kësaj sëmundje. Kur një person ha, karbohidrate, të zhytur në traktin gastrointestinal, depërtojnë në gjak. Në mënyrë që karbohidratet të përthithen, ju duhet insulina hormonale, e cila prodhon pankreasi. Por kur ndodh një mosfunksionim në trup, insulina prodhohet ose shumë pak, ose qelizat nuk i përgjigjen asaj dhe karbohidratet mbahen në gjak, duke ndikuar negativisht në muret e enëve.Në qelizat e trupit, uria dhe mungesa e energjisë fillojnë, shfaqen simptoma të diabetit: vazhdimisht ndjeheni të etur, të hani, urinim të shpeshtë, lodhje, shikim të paqartë, humbje të papritur të peshës.
Për shkak të faktit se pankreasi nuk mund të prodhojë insulinë, pacientët me diabet humbin peshë. Ka dy arsye për këtë.
- Trupi i njeriut pushon së njohuri qelizat përgjegjëse për prodhimin e insulinës. Meqenëse ka mjaft glukozë në gjak, ajo nuk futet në qeliza, por e lë trupin me urinë, për shkak të kësaj pacienti përjeton një ndjenjë të urisë, lodhjes, acarimit, përgjumjes dhe dhimbjes së kokës. Kjo është karakteristike për diabetikët e tipit 1.
- Mungesa e insulinës ndalon trupin që të përdor glukozën si energji; urgjentisht duhet një burim tjetër i glukozës që rikthen nivelin e sheqerit në qelizat në nivelin e kërkuar. Indet muskulore dhe yndyrore thjesht bëhen një burim i tillë energjie. Trupi në mënyrë aktive djeg yndyrnat, gjë që çon në një ulje të peshës së trupit. Nga këtu është e qartë pse pacientët me diabet humbin peshë.
Pacientët humbin peshë, sepse kanë një çrregullim metabolik, dhe një rënie e mprehtë e peshës konsiderohet si një nga simptomat e diabetit.
Nëse nuk trajtohet me kohë
Nëse nuk trajtohet për një kohë të gjatë, është e mundur të rritet numri i ketoneve dhe zhvillimi i ketoacidozës. Këto substanca oksidojnë gjakun, i cili dëmton shumë organe dhe madje mund të çojë në vdekje.
Farë duhet të bëni me humbjen e fortë të peshës? Para së gjithash, duhet të shkoni në klinikë, të kaloni testet e nevojshme dhe të konsultoheni me një mjek. Ai do të japë këshillat e nevojshme, do të përshkruajë trajtim.
Një humbje e mprehtë në peshë pa ndonjë arsye të dukshme është e mbushur me pasoja të rënda shëndetësore!
Për të rivendosur peshën e mëparshme, mund të merrni masat e mëposhtme:
- Shkoni në një dietë të plotë kalori.
- Hani ushqime që rrisin prodhimin e insulinës: hudhrat, filizat e grurit të pjekur, lakrat e Brukselit, vaji i linit, mjalti dhe qumështi i dhisë janë përgjithësisht të dobishëm.
Mësoni të hani shpesh, merrni ushqim jo 2-3 herë në ditë, por 4-5, por në pjesë të vogla, dhe shëndeti juaj do të jetë në rregull.
Farë është e rëndësishme për diabetin mellitus i varur nga insulina
Diabeti mellitus i varur nga insulina është një sëmundje e llojit të parë. Shtë kjo formë që mund të ndodhë jo vetëm tek të rriturit dhe madje edhe tek njerëzit e moshuar, por edhe tek fëmijët. Për më tepër, varësia e plotë ose e pjesshme nga një hormon siç është insulina që gjendet në portokall duhet të konsiderohet tipari kryesor karakteristik i llojit të sëmundjes së paraqitur. Rreth kësaj dhe shumë më vonë në tekst.
Ekspertët kanë zbuluar se diabeti i varur nga insulina është formuar para moshës 40 vjeç. Në këtë rast, sëmundja është mjaft akute. Diabetikët përballen me etjen ekstreme, urinimin e tepërt, oreksin e rritur, madje edhe ananasat me kalori të lartë nuk kursejnë. E gjithë kjo fillon të manifestohet brenda vetëm disa ditësh, pas së cilës ka një rënie në peshën e trupit.
Lexoni më shumë rreth diabetit insipidus.
Në pacientë të caktuar të tipit aktual, vërehen simptoma të tilla si ketoacidoza, e cila shfaqet pas një ndërhyrje kirurgjikale. Raporti i hormonit në plazmë mbetet i ulët ose nuk është identifikuar fare, por niveli i glukagonit, përkundrazi, është ngritur, por nën ndikimin aktiv të insulinës dhe ftua ajo fillon të ulet. Sidoqoftë, simptomat e këtij lloji të diabetit janë shumë më të larmishme dhe të shumëanshme, dhe për këtë arsye duhet të trajtohen në detaje.
Retinopatia diabetike
Retinopatia diabetike i referohet dëmtimit të retinës për shkak të përparimit të sëmundjes. Kjo zvogëlon mprehtësinë vizuale deri në verbërinë e plotë. Përparimi i komplikacionit është shumë i ngadaltë, gradualisht enët e gjakut në sy bëhen të brishta, gjë që çon në hemorragji në retinë.
Terapia me retinopati është plotësisht e varur nga faza.Të gjithë pacientët me diabet mellitus pa simptoma të retinopatisë duhet që në mënyrë periodike të ekzaminohen nga retinologët, të monitorojnë glukozën në gjak, hemoglobinën e glikoziluar, presionin.
Për të ruajtur mprehtësinë vizuale në rast të retinopatisë, duhen përdorur metodat e trajtimit siç janë koagulimi me lazer, trajtimi i ilaçeve dhe ndërhyrja kirurgjikale. Shtë e rëndësishme të kuptohet që retinopatia është plotësisht e parrahur, por koagulimi me lazer në fazat e hershme të komplikimeve do të ndihmojë në parandalimin e pacientit nga verbëria. Vitrektomia shpesh përdoret për të përmirësuar shikimin.Kjo është heqja e trupit qelqor të syrit. Sidoqoftë, me përparimin e sëmundjes, ripoperimi nuk bën përjashtim.
Në shkallë të rëndë dhe të moderuar të retinopatisë diabetike jo-përhapëse, përdoret koagulimi i retinës lazer. Ky është një operacion pa dhimbje në të cilin pacienti ndjen vetëm siklet që shoqërohet me ekspozimin e syve. Qëllimi i këtij trajtimi është të ndalojë përparimin e retinopatisë, të parandalojë përhapjen e indit lidhës dhe enëve të formuara rishtas në retinën dhe trupin qelqor.
Koagulimi lazer i retinës gjatë fazës proliferative të retinopatisë, kur enët dhe membranat e indit lidhës në sy rriten, pushon së qeni efektive. Në këtë rast, përdoret gjithashtu vitrektomia, gjatë së cilës qelqi i qelqit hiqet nga syri me anë të operacionit. Kjo çon në eliminimin e substratit për rritjen e membranave të indit lidhës, enëve të gjakut.
Terapia dietike
Terapia dietike për pacientët me NIDDM është e organizuar duke marrë parasysh të njëjtat rekomandime dhe kufizime si për pacientët me IDDM. Më të rëndësishmet prej tyre janë si më poshtë.
1. Llogaritja e detyrueshme dhe sistematike e vlerës së energjisë së dietës ditore, sasisë së proteinave, yndyrave dhe karbohidrateve në të. Nëse pacienti nuk ka trashje, energjia, vlera e sheqerit dhe raporti i përbërësve më të rëndësishëm të ushqimit duhet të jenë fiziologjike. Dieta duhet të jetë e plotë në përmbajtjen e saj në vitaminat para-dhe të tretshme në yndyrë, si dhe kripërat minerale, me përjashtim të kripës së tryezës, sasia e së cilës nuk duhet të kalojë 10 g / ditë, dhe në rast të komplikimeve dhe sëmundjeve shoqëruese, kripa duhet të kufizohet më tej në përputhje me përgjithësisht të pranuara rekomandime për këto kushte.
2. Përjashtimi i pakushtëzuar i karbohidrateve lehtësisht të tretshëm nga dieta. Pacientit mund t’i lejohet të marrë zëvendësues të sheqerit (sorbitol, xylitol, fruktozë) në sasi rreptësisht të kufizuar, duke marrë parasysh vlerën e energjisë.
3. Kufizimi i sasisë së yndyrave shtazore, raporti i acideve yndyrore të ngopura dhe të pangopura në dietë duhet të jetë 1: 2.
4. Përdorimi i përhapur në produktet ushqimore që përmbajnë fibra të trashë.
5. Ushqimi i rregullt me 5-6 vakte në ditë.
6. Ndërprerja e plotë dhe e pakushtëzuar e alkoolit, si dhe pirja e duhanit.
Përcaktimi i parimeve të terapisë dietë për NIDDM, duhet të merret në konsideratë që mesatarisht 80% (sipas burimeve të ndryshme, nga 60 në 90 Uo) të pacientëve janë mbipeshë. Obeziteti është një nga faktorët më të rëndësishëm patogjenetikë të NIDDM, dhe humbja e peshës dhe kthimi
në peshën normale të trupit - shpesh një trajtim vendimtar. Me normalizimin e peshës së trupit, siç tregohet nga studime të shumta, rivendoset ndjeshmëria normale e receptorëve të indeve ndaj insulinës, përmbajtja e insulinës imunoreaktive në gjak zvogëlohet, glicemia dhe lipidemia zvogëlohen, dhe nganjëherë toleranca e glukozës normalizohet.
Një dietë e rreptë, e bazuar në shkencë, lejon pacientët të arrijnë kompensimin për çrregullimet metabolike pa ilaçe që ulin sheqerin. Një kurs i tillë i diabetit në mungesë të mikroangiopatisë së rëndë, siç u përmend më lart, zakonisht quhet mushkëri. Në raste të tjera, dieta mbetet terapia themelore, së cilës i shtohen ilaçe të caktuara (diabeti i moderuar dhe i rëndë).
Zakoni i gjatë i pacientit për overeating, i mbështetur nga familjet, traditat kombëtare, toleranca e dobët e kufizimeve të ushqimit për shkak të hiperinsulinizmit të rëndë, dhe së fundi, të kuptuarit e pamjaftueshëm të nevojës për të humbur peshë si një gjendje e rëndësishme e trajtimit - e gjithë kjo shpesh bëhet një pengesë domethënëse për trajtimin e plotë dhe efektiv të NIDDM, e kombinuar me obezitetin.
Kështu që, trajtimi i NIDDM te obezët është kryesisht një trajtim për mbipeshën.
Gabimi i madh është emërimi i pacientëve të tillë insulinë, doza e së cilës për shkak të rezistencës ndaj insulinës duhet të rritet gradualisht në 60-80 njësi ose më shumë. Krijohet një rreth i veçantë vicioz: me terapi me insulinë, oreksi i pacientit rritet edhe më shumë, insulina ekzogjene rrit lipogjenezën, pacienti vazhdon të rritet yndyrë, rritet rezistenca ndaj insulinës, dhe doza e insulinës duhet të rritet edhe më shumë për të ulur hipergliceminë, etj.
Parimi themelor i terapisë dietë për diabetin, i kombinuar me mbipeshën, është vlera e zvogëluar e energjisë në dietë me kufizimin e karbohidrateve, yndyrnave, por një përmbajtje adekuate të proteinave dhe vitaminave. Kufizimi i vlerës së energjisë së ushqimit varet nga ashpërsia e obezitetit, ashpërsia e diabetit, mosha e pacientit, prania e sëmundjeve shoqëruese dhe komplikimet e diabetit, etj. Shumë dieta janë propozuar me një kufizim të vlerës së energjisë deri në 800-1.200 kcal / ditë. Përvoja tregon, megjithatë, se kufizime të tilla të rënda tolerohen dobët nga pacientët për shkak të problemeve shëndetësore, një rënie e mprehtë
gjallëri dhe performancë. Pacientët e rrallë janë në gjendje t'i rezistojnë një diete të tillë për një kohë të gjatë.
Duhet të them që për arsye të ndryshme në të gjitha vendet, pacientët me diabet mellitus nuk e ndjekin mirë një dietë. Pra, sipas Komitetit Kombëtar të Shëndetit të Shteteve të Bashkuara, vetëm gjysma e njerëzve me diabet kanë ushqim që i plotëson kërkesat e tyre terapeutike. Edhe më keq është rasti me terapinë dietike të mbipeshës. Sipas F. Felig (1985), vetëm rreth 20% e pacientëve obezë në të kaluarën mbajnë peshën e tyre të ulur të trupit për vite.
Me sa duket, një kufizim kaq i rëndësishëm i vlerës së energjisë së ushqimit të një pacienti me obez, megjithëse është shumë i dëshirueshëm, praktikisht nuk është shumë realist. Këshillohet që pacienti të përqendrohet jo në humbje të shpejtë dhe të konsiderueshme në peshë, por në një ristrukturim gradual, por radikal të stilit të tij të jetesës, zakone të përditshme për trajtimin e suksesshëm të një sëmundjeje, aq serioze dhe kërcënuese me shumë komplikime, si diabeti.
Aspektet psikologjike të trajtimit të mbipeshes janë ndoshta më të rëndësishmet dhe komplekse. Suksesi i terapisë përcaktohet nga sa aktivisht bashkëpunon pacienti me mjekun. Zakoni i ngritjes nga tryeza me një ndjesi të urisë së lehtë, shtypjen e dëshirës për ushqim të shijshëm, është shumë e vështirë për pacientët.
Kur llogaritet një dietë me vlerë të zvogëluar të energjisë, e cila siguron një ekuilibër negativ të energjisë, domethënë një tepricë të vazhdueshme të shpenzimit të energjisë gjatë marrjes së energjisë nga ushqimi, fillimisht mund të vazhdoni nga kërkesa e energjisë për të ruajtur metabolizmin kryesor - 20-25 kcal / (kg-ditë) shumëzuar me idealin pesha e trupit në kilogramë. Kjo do të thotë që dieta e një pacienti me lartësi 160-180 cm duhet të përmbajë 1200-2000 kcal / ditë. Përbërja e dietës në 1500 kcal / ditë për pacientët me NIDDM në kombinim me mbipeshën, shihni shtojcën. Në këtë rast, pacienti duhet të humbasë peshë jo më shumë se 0,5-1 kg në javë. Me një dietë të tillë, pacientët të cilët janë në gjendje të durojnë një ditë kufizime edhe më të mëdha në ushqim pa overeating ditën tjetër, mund të rekomandojnë ditë të agjërimit gjatë fundjavave (preferohet të Shtunave): gjizë (0,5 kg djathë me pak yndyrë), fruta (1-1,5 kg mollë ose portokall), perime (1.5 kg lakër, rrepkë, kastravec, domate), mish dhe perime (300 g mish të zier, 200-300 g perime të freskëta), kefir-gjizë (250 g gjizë me pak yndyrë dhe 1 shishe kefir) dhe m. p.
Opsione në modë të pabalancuar me energji të ulët
Dietat e sojës (karbohidrate të ulëta, yndyra të ulëta, të pasuruara me lyres, proteina të larta, etj.) Nuk kanë ndonjë avantazh mbi një të ekuilibruar. Për më tepër, regjimet dietike të pabalancuara janë të padëshirueshme në diabet për shkak të efekteve të tyre ketogjenike. Nuk tregohet për diabetin e trashë dhe trajtimin e urisë.
Dieta e një pacienti me NIDDM e kombinuar me obezitetin duhet të përmbajë 1 g / (kg • ditë) proteinë, e cila siguron 16-20% të vlerës së saj energjetike. Shpesh rritja e rekomanduar e sasisë së proteinave në 1,5-2 g / kg, bazuar në veprimin e saj specifik dinamik, është jopraktike. Kohët e fundit, është treguar se “uria e modifikuar në ruajtjen e proteinave” shoqërohet me një rritje të kolesterolitemia, uricemisë, shpeshtësinë e kolelithiasis, dhe madje edhe një rritje të incidencës së vdekjes së papritur. Pjesa tjetër e vlerës së energjisë në dietë duhet të mbulohet në 50% karbohidrate dhe 30% yndyrna (kryesisht jo shumë).
Trajtimi dietik i NIDDM duhet të kombinohet me aktivitetin fizik. Intensiteti i tyre varet nga mosha e pacientit, pesha e tepërt e trupit, komplikimet dhe sëmundjet shoqëruese. Ne mund të rekomandojmë ushtrime terapeutike, ecje, dhe në mungesë të kundërindikacioneve nga sistemi kardiovaskular, veshkat, organi i vizionit - noti, vrapimi, skijimi, kopshtarizimi dhe kopshtaria, sportet.
Pacienti duhet të jetë i vetëdijshëm për konsumin e energjisë në aktivitete të ndryshme shtëpiake dhe sportive (shiko shtojcën).
Trajtimi me agjentë të hipoglikemisë orale
Futja në praktikën klinike e ilaçeve oralë që ulin sheqerin në vitet 50 të shekullit XX ishte një kontribut i rëndësishëm në trajtimin e diabetit mellitus. Agjentët antidiabetikë oral në pacientët me NIDDM, nëse indikacionet për recetën e tyre përcaktohen saktë, padyshim që kanë një numër avantazhesh ndaj insulinës.
Së pari, me normo- dhe hipersinsulinemia, përdorimi i tyre është patogjenetikisht më i justifikuar dhe më i justifikuar sesa terapia e zëvendësimit të insulinës. Së dyti, konsumimi i ekapcstv është aq më i përshtatshëm sesa injeksione të vazhdueshme, saqë çdo pacient i cili përshkruhet insulinë duhet të shpjegojë në mënyrë specifike pse nuk duhet
"Të trajtohet me pilula." Së treti, ilaçet oralë për shkak të një efekti më të butë dhe gradual në nivelin e sdhara të gjakut, shumë më rrallë se insulina, shkaktojnë kushte hipoglikemike. Së katërti, marrja e ilaçeve me gojë më rrallë (krahasuar me terapinë me insulinë) shoqërohet me reaksione alergjike dhe nuk jep komplikime të tilla të pakëndshme si lipodistrofia.
Përdoren dy grupe të barnave hipoglikemike orale me struktura të ndryshme kimike: sulfonamides dhe biguanides.
S u l f a n il a m id s
Agjentët hipoglikemikë të Sulfanilamidit janë derivate sulfonilurea. Përjashtim është glikodiazina, e cila është një derivat i sulfapyrimidine, i cili nuk përdoret në vendin tonë. Sipas autorëve të ndryshëm, ata janë marrë nga 20 deri në 40% të të gjithë pacientëve me diabet. Mund të thuhet me besim se në vitet 80, të paktën çdo pacient i tretë me diabet trajtohet me ilaçe sulfonylurea.
Ideja e përdorimit të ilaçeve sulfanilamide për trajtimin e diabetit lindi nga vëzhgimet private të efektit të butë hipoglikemik të sulfanilamides të përdorur për trajtimin e infeksioneve bakteriale. Më pas, përpjekjet e një numri studiuesish, kryesisht shkencëtari francez Laubauers, krijuan përgatitje sulfonylurea me një efekt të theksuar të uljes së sheqerit, por me efekt pak ose aspak antimikrobik. Në vitin 1955, përdorimi i gjerë dhe i përhapur i derivateve të sulfonylurea filloi në praktikën klinike.
Të gjitha 30 vjetët e përdorimit klinik të barnave sulfidiamide antidiabetike kanë qenë njëkohësisht vite studimi intensiv të mekanizmit të tyre të veprimit.Sidoqoftë, edhe sot duket shumë e ndërlikuar dhe jo plotësisht e kuptuar.
Komponentët pankreatik dhe ekstrapankreatik mund të dallohen në mekanizmat e efektit të uljes së sheqerit të derivateve sulfonylurea.
Tashmë studiuesit e parë vërtetuan me vendosmëri se në eksperiment, sulfonamidet janë në gjendje të prodhojnë një efekt sa-ulës vetëm kur kafsha ka një pjesë të aparatit izolues të insulinës që sekreton pankreasit. Në mungesë të endogjenit
insulinë dhe në eksperiment, dhe në një pacient me diabet, ato janë joefektive. Kështu u ngritën ide themelore në lidhje me efektin e drejtpërdrejtë të sulfanilideve në qelizat beta të ishujve të Langerhans, duke stimuluar lëshimin e insulinës. Ky efekt beta-citotropik i derivateve të sulfonylurea ka marrë konfirmime të shumta dhe të ndryshme. Menjëherë pas administrimit të përgatitjes së sulfanilamidit tek kafsha, një degradim i veçantë i qelizave beta mund të shihet me mikroskopinë elektronike, e cila tregon lëshimin e insulinës. Në gjak në të njëjtën kohë, përqendrimi i insulinës rritet, dhe niveli i sheqerit zvogëlohet. Më pas, vërehet një rritje në madhësinë e ishujve, akumulimi i kokrrizave në qelizat beta dhe një rritje e përmbajtjes së ADN-së dhe proteinave në to. E gjithë kjo na lejon të konsiderojmë se derivatet e sulfonylurea posedojnë jo vetëm beta-citotropike (pankreatotropike), por edhe efekte beta-citotrofike (pankreatotrofike).
U zbulua se sulfonamidet stimulojnë lëshimin e insulinës nga pankreasi, jo vetëm dhe jo aq shumë duke vepruar drejtpërdrejt në qelizat beta, por duke rikthyer ndjeshmërinë e tyre ndaj glukozës. Fakti është se në pacientët me NIDDM, ndjeshmëria e receptorëve beta-qelizë ndaj efektit stimulues të glukozës dhe sekretogjenëve të tjerë natyrorë është ulur ndjeshëm. Besohet se rritja e lëshimit të insulinës në fazën e parë është për shkak të veprimit të drejtpërdrejtë të përgatitjeve sulfonylurea në qelizat beta. Përmirësimi i fazës së dytë të sekretimit të insulinës shoqërohet me një të moduluar, afër normales me ndihmën e efektit të ilaçit sulfonamide të hiperglicemisë. Kombinimi i marrjes së ilaçit me ushqimin çon në një rritje të konsiderueshme më të madhe të përqendrimit të insulinës në gjak sesa marrja e tij pa ushqim. Kjo rrethanë e rëndësishme duhet të merret në konsideratë në klinikë dhe përgatitjet sulfonylurea duhet të përshkruhen rreptësisht në lidhje me marrjen e ushqimit.
U zbulua se një rritje në sekretimin e insulinës nën veprimin e sulfonamideve vërehet vetëm në fazat e para të përdorimit të tyre. Kur trajtimi zgjat disa muaj ose vite, përmbajtja e insulinës në gjak gradualisht kthehet në nivelin në të cilin ishte para fillimit të trajtimit ose madje edhe më shumë zvogëlohet. Sidoqoftë, në të njëjtën kohë, kompensimi i arritur për diabetin, d.m.th., normalizimi i glikemisë, mbetet. Ky
Duket se studiuesit modern e shpjegojnë faktin paradoksal si më poshtë.
Efekti pankreatotrop i sulfonamides është i kombinuar me një efekt intensiv ekstrapankreatik, i cili, sipas disa raporteve, është më i rëndësishëm. Siç dihet, NIDDM karakterizohet nga një ndjeshmëri e zvogëluar e indeve periferike ndaj insulinës. Bazohet në një ulje të përqendrimit të receptorëve të insulinës në membranat qelizore, si dhe në një rënie të afinitetit të receptorëve për hormonin. Nën ndikimin e sulfonylurea, numri i vendeve të receptorëve në membranën qelizore rritet, afiniteti për hormon normalizohet, dhe më pas, për shkak të një ulje të rezistencës së insulinës dhe nevojës për sekretim të tepërt të insulinës nga pankreasi, insulemia në kthim në nivelin fillestar Balabolkin M. I. et al, 1983 Kështu që, normalizimi i ndërveprimit me receptorët e insulinës është një nga lidhjet më të rëndësishme të veprimit jashtë pankreasit të derivateve sulfonylurea.Disa studiues nuk e përjashtojnë mundësinë e një efekti post-receptor të sulfonamideve, të cilat promovojnë transportin e glukozës brenda qelizës Nowak et al., 1983.
Vitet e fundit, është diskutuar supozimi se rëndësia kryesore në patogjenezën e NIDDM nuk është impulsimi i insulinës për receptorët e membranës qelizore, por disa defekte si ende të paqarta në zbatimin ndërqelizor të sinjalit të insulinës Truglia et al., 1985. Transferimi i informacionit nga receptori në efektor sistemet enzimë për transportimin dhe përdorimin e glukozës janë shumë komplekse dhe të shumëllojshme. Ata sugjerojnë dëme të ndryshme, gjë që shpjegon efektin heterogjen të NIDDM. Disa nga këto lezione korrigjohen nga përgatitjet sulfonylurea, ndërsa të tjera jo, dhe me këtë, është e mundur që rezistenca primare sulfanilamide të paktën të jetë e lidhur pjesërisht (shiko më poshtë).
Mekanizmat e efektit potencial të sulfonamides në veprimin e insulinës janë ende në diskutim. Besohet se ato kontribuojnë në çaktivizimin e enzimave proteolitike (duke përfshirë insulinazën hepatike) që shkatërrojnë insulinën, pengojnë lidhjen e insulinës në antitrupa dhe proteina plazmatike ose e lirojnë atë nga kjo lidhje. Sidoqoftë, kjo çështje ende nuk është zgjidhur përfundimisht.
Duke rritur thithjen e glukozës nga mëlçia dhe indet e muskujve, derivatet e sulfonylurea rrisin sintezën dhe akumulimin e glikogjenit. Në të njëjtën kohë
por karakteristika e rritur gluko-neogjeneze e trashëguar e diabetit është zvogëluar. Efekti antilipolitik i sulfonamideve është shumë i rëndësishëm, si rezultat i të cilit zvogëlohet përmbajtja e triglicerideve, acideve yndyrore të lira, kolesterolit dhe ketoneve në gjak. Disa autorë e konsiderojnë këtë një manifestim të aktivizimit të insulinës, ndërsa të tjerë atribuojnë sulfonamidet drejtpërdrejt në efektin antilipolitik.
Kohët e fundit, është studiuar intensivisht efekti i sulfonylureas në sekretimin e hormoneve gastrointestinale, si dhe të glukagonit pankreatik. Dëshmi të drejtpërdrejta dhe bindëse të përfshirjes së sistemeve hormonale të boshtit gastroentero-izolues në efektet insulinë-tropike të sulfonamides nuk është marrë ende Poltorak V.V., Gladkikh A. I, 1985, por disa materiale janë me interes. Në veçanti, u tregua se administrimi i sulfonamides rrit sekretimin e somatostatinës nga pankreasi. Sa për efektin e tyre në sekretimin e glukagonit, është sikur administrimi i zgjatur i sulfonylurea pengon lëshimin bazal dhe ushqimor të stimuluar të glukagonit në gjak. Sidoqoftë, këto çështje janë ende larg një zgjidhjeje përfundimtare.
Indikacionet për përdorimin e preparateve sulfonylurea. Siç vijon nga idetë moderne në lidhje me mekanizmat e veprimit hipoglikemik të sulfanilamides, indikacioni kryesor për përdorimin e tyre duhet të konsiderohet NIDDM i moderuar, si dhe kushtet që kufizohen midis NIDDM të butë dhe të moderuar, kur dieta, e cila më parë kompensonte shqetësimet metabolike, pushoi së siguruari një normalizim të qëndrueshëm të glicemisë.
Në pacientë të tillë, mund të mbështetet në një efekt të mirë terapeutik të sulfonylurea, të siguruar nga efekti i tij beta-citotropik, beta-citotrofik, si dhe një efekt normalizues në ndërveprimin e dëmtuar të insulinës-receptorit. Zakonisht këta janë pacientë më të vjetër se 35-40 vjeç, me normë normale ose pak mbipeshë, me një kurs të qëndrueshëm të diabetit, pa prirje për ketoacidozë. Ndonjëherë pacientët e tillë duhet të transferohen nga terapia me insulinë në trajtim me ilaçe orale. Një zëvendësim i plotë i insulinës me sulfanilamide është i mundur kur doza ditore e insulinës nuk i kalon 40-50 njësi. Shanset për sukses janë më të larta, aq më e shkurtër është periudha e trajtimit me insulinë. Sidoqoftë, edhe me një insulinë mjaft të gjatë shumëvjeçare
terapi, mund të provoni ta transferoni pacientin të marrë sulfonamide.Tek individët obezë, për shkak të rezistencës së tyre të natyrshme ndaj insulinës, zëvendësimi i dozave dukshëm më të larta të insulinës është shpesh i suksesshëm. Edhe nëse një zëvendësim i plotë i insulinës nuk është i mundur, atëherë terapia me kombinim siguron një zvogëlim të nevojës ditore për të (shih f. 160).
Për këto arsye, derivatet e sulfonylurea përdoren në kombinim me insulinë në formën e rëndë të NIDDM, veçanërisht për rezistencën ndaj insulinës, kur doza ditore e insulinës tejkalon 50-60 njësi. Kështu, në vëzhgimet e E. A. Vasyukova dhe A. M. Granovskaya-Tsvetkova (1975), kombinimi i glibenclamide me insulinë tek njerëzit me diabet të rëndë bëri të mundur uljen e nevojës ditore për insulinë nga 102 në 64 njësi.
Nëse monoterapia me sulfonamide me diabet të moderuar është e pamjaftueshme për të kompensuar plotësisht çrregullimet metabolike, rekomandohet të shtoni biguanides në trajtim. Në mungesë të efektit të këtij kombinimi të barnave, insulinës i bashkëngjitet asaj, dhe nevoja për të është më pak sesa me monoterapinë me insulinë.
përveç të indikacioneve të treguara për përdorimin e preparateve sulfonylurea, ka ende një klinike situata me indikacione të paqarta për emërimin e sulfonamideve. Mospërputhje në vlerësimin e disa dëshmi karakteristike e trajtimit te tyre si vendas, si kjo ekspertë të huaj.
fjalim po flasim për emërimin e sulfonamideve për NIDDM të butë, si dhe për diabetin latent (latent), sipas klasifikimit modern, me dëmtim të tolerancës ndaj glukozës.
V. G. Baranov, L. Sh. Orkodashvili (1973) besojnë se me diabetin e kompensuar nga një dietë, madje edhe "me trajtimin më të favorshëm dietik, këshillohet që të përdoren gjerësisht ilaçe oralë antidiabetikë". Kjo përcaktim vlen për të gjitha rastet e tolerancës së glukozës së dëmtuar, kur glicemia sipas testit të tolerancës së glukozës arrin 1 mg pas një ngarkese prej 200 mg% (11 mmol / L), dhe pas 2 orësh - 150 mg% (8.25 mmol / L) Baranov V. G., Gasparyan E. G., 1983. Baza për një këndvështrim të tillë është ideja e efektit trofik të derivateve sulfonylurea në aparatet e ishullit të pankreasit, si rezultat i të cilit ka një rritje të sintezës dhe sekretimit
insulina është e kombinuar me hiperplazinë beta-qelizore. Në rast të diabetit të butë dhe tolerancës së dëmtuar të glukozës, butamidi rekomandohet në 0,5 g 2 herë në ditë për 1-1 Wa vjet. Nëse pas kësaj shkelja e tolerancës së glukozës sipas testit të tolerancës së glukozës vazhdon, atëherë trajtimi zgjatet edhe për 1 vit. Një pozicion i ngjashëm është marrë nga një numër i autorëve të huaj, të cilët rekomandojnë sulfanilamidoterapi profilaktike te njerëzit me tolerancë të glukozës së dëmtuar, si dhe pacientë me diabet të butë, me qëllim parandalimin e të dy përparimeve të mëtejshme të çrregullimeve metabolike, dhe veçanërisht zhvillimin e angiopatisë diabetike Carlstrom et al., 1979, Ratzmann et al., 1983 .
Studiues të tjerë kanë shprehur dyshime për këshillimin e përdorimit profilaktik të sulfonamideve. Në një numër punimesh për këtë çështje, nuk u gjetën përparësi të sulfanilamidoterapisë mbi terapinë dietike në parandalimin e përparimit të diabetit latent në diabetin e qartë, si dhe në përmirësimin e tolerancës së glukozës Paroz et al., 1978, Magyar, 1978. A. S. Efimov et al. (1983) shprehin një frikë se administrimi shumë i hershëm, në thelb i parakohshëm i derivateve sulfonylurea mund të çojë në mbivlerësim dhe varfërim të qelizave beta përmes stimulimit të tepërt. Ne besojmë se përdorimi i sulfonylureas në diabetin e kompensuar nga dieta dhe toleranca e dëmtuar e glukozës është jopraktike.
Contraindications. Përgatitjet Sulfonylurea janë kundërindikuar absolutisht në rast të ketoacidozës, precoma ketoacidemic dhe komës, si dhe në komat acidike hiperosmolare dhe laktike.Ato janë kundërindikuar në mënyrë të barabartë kategorike gjatë shtatëzanisë me çdo kohëzgjatje dhe gjatë gjithë periudhës së laktacionit. Pavarësisht se sa i përsosur kompensimi i diabetit me sulfonamides, me fillimin e shtatzënisë, pacienti duhet të transferohet në terapi me insulinë. Indikacione të tjera për administrimin e përkohshëm të insulinës (nganjëherë me anulimin e sulfonamideve, nganjëherë në sfondin e marrjes së tyre) janë nevoja për kirurgji abdominale, infeksion akut, acarim të rëndë të një infeksioni kronik (pyelonephritis kronike, bronkit kronik, etj.). Nuk rekomandohet të përdorni ilaçe sulfonilurea në kushte citopenike (leukopenia, trombocitopeni) e ndonjë gjenezë.
Grupi tjetër i kundërindikacioneve është dëmtimi i rëndë parenkimal i mëlçisë dhe veshkave (hepatiti aktiv akut dhe kronik, cirroza e mëlçisë, të gjitha sëmundjet e veshkave me një rënie të konsiderueshme të filtrimit glomerular dhe, veçanërisht, funksioni i sekretimit të azotit). Disa autorë rekomandojnë që të bëhet kujdes i veçantë kur trajtohen pacientët me ulçera peptike të stomakut dhe duodenit me sulfonamide.Balabolkin M.I., Gavri-lyuk L.I., 1983. Aktualisht, përgatitjet sulfonylurea praktikisht nuk përdoren për IDDM.
Përmendja e veçantë duhet të bëhet për shkallën në të cilën lezionet diabetike vaskulare ndërhyjnë në terapinë sulfonamide. Një kundërindikacion absolut për recetën e tyre është gangrenë diabetike e gjymtyrëve, si dhe nefroangiopati e rëndë me sindromën nefrotike ose funksion të ekskretimit të azotit të dëmtuar. Me angiopatinë e një lokalizimi të ndryshëm dhe ashpërsi të ndryshme, kompensimi maksimal i mundshëm për diabetin është më i rëndësishëm. Regjimi i nevojshëm i dozimit zgjidhet në përputhje me rregullat e përgjithshme.
Efektet anësore dhe komplikimet terapia me sulfonamide hipoglikemike zakonisht ndodh jo më shumë se në 3-5% të rasteve. Sipas Haupt, Schoffling (1977), ato ndodhin me përdorimin e karbamidit në 5.4%, chloropropamide në 4.1%, glibenclamide në 1.2% të rasteve. Sipas burimeve të tjera, klorpropamidi më shpesh jep efekte anësore.
Efektet anësore të shkaktuara nga përgatitjet sulfonil-ure janë më shpesh jo specifike - dispepsi ose alergjia e lëkurës. Simptomat dyspeptike (nauze, dhimbje epigastrike, herë pas here të vjella, diarre) zakonisht largohen nëse shpërndani dozën ditore në disa doza, duke marrë ilaçin pas ngrënies. Reagimet alergjike zakonisht janë të kufizuara në një skuqje të urtikarisë, ndonjëherë vetëm kruajtje. Në lehtësimin e tyre, antihistamines janë provuar mjaft mirë. Zakonisht, pas një kursi të shkurtër të terapisë desensifikuese, është e mundur të vazhdoni të merrni të njëjtën përgatitje sulfonylurea, por ndonjëherë është e nevojshme ta zëvendësoni atë me një tjetër. Shumë rrallë, fenomenet alergjike fitojnë karakterin e dermatitit të rëndë të përhapur (nganjëherë exfoliative - sindromi i Lyell) ose bëhen dukshëm analfakoide me ënjtje dhe hipereminë e lëkurës, ulje të presionit të gjakut, gulçim, etj.
Në rastet e ilaçeve alergjike, duhet të ndërpritet menjëherë, përdorimi i sulfonamideve duhet të braktiset, glukokortikoidet duhet t'i përshkruhen pacientit.
Effectshtë përshkruar efekti toksik i derivateve të urinës sulfonil në palcën e eshtrave me zhvillimin e leukopenisë, trombocitopenisë dhe madje edhe agranulocitozës. Këto komplikime janë jashtëzakonisht të rralla, por për shkak të rrezikut të tyre ekstrem, ato gjithmonë duhet të mbahen mend. Rekomandohet të monitoroni periodikisht trajtimin me sulfanilamide me një test klinik të gjakut me numërim të trombociteve.
Për shkak të faktit se trajtimi me klorpropamide ndërlikohet herë pas here nga verdhëza kolestatike, këshillohet që një herë në muaj të ekzaminoni urinën për urobilin dhe të kontrolloni periodikisht bilirubinën dhe aktivitetin e fosfatazës alkaline në gjak.Nëse sulfonamidet i përshkruhen një pacienti me një sëmundje të butë kronike të mëlçisë (hepatiti kronik i vazhdueshëm, hepatostatoza), atëherë këshillohet që të verifikohet mungesa e efektit toksik të tyre në hepatocitet duke ripërcaktuar veprimtarinë e aminotransferazave të serumit.
Kur merrni ilaçe sulfonamide për uljen e sheqerit, veçanërisht klorpropamide dhe glibenclamide, zhvillimi i kushteve hipoglikemike është i mundur. Ata konsiderohen të lehta. Sidoqoftë, duhet të kihet parasysh se pacientët që marrin sulfonamide janë zakonisht më të vjetër se 40-50 vjeç, dhe shumë prej tyre vuajnë nga sëmundje koronare të zemrës dhe trurit. Disa autorë Balabolkin M.I., Gavrilyuk L.I., 1983, Petrides P. et al., 1980 theksojnë me të drejtë rrezikun ekstrem të hipoglikemisë të shkaktuar nga ilaçet sulfonylurea tek të moshuarit. Në vëzhgime, Asplund et al. (1983) mosha mesatare e 57 pacientëve në të cilët ndodhën sulme të hipoglikemisë gjatë marrjes së glibenclamide ishte 75 vjet, nga të cilat 20% ishin të moshës 85 vjeç ose më të vjetër. Gjendja hipoglikemike në raste të tilla fillon gradualisht, pa simptoma të dhunshme vegjetative, dhe nganjëherë vazhdon me shenja të dallueshme neurologjike fokale, duke imituar një shkelje akute të qarkullimit cerebral. Sipas vëzhgimeve tona, hipoglikemia e tillë është veçanërisht karakteristike për pacientët me të ashtuquajturën sëmundje të trurit lacunar. Nën ndikimin e hipoglikemisë, ato duket se ngjallin fokat e vjetra të dëmtimit të trurit, duke dhënë përshtypjen e një goditjeje të përsëritur të të njëjtit lokalizim si ai i mëparshmi. Duhet të kihet parasysh gjithashtu se për shkak të kohëzgjatjes së gjatë të veprimit
Hipoglikemia e klorpropamidit, pasi të ndodhë, mund të përsëritet gjatë së njëjtës ditë.
Ndodhja e hipoglikemisë, si rregull, tregon një mbidozë të barit dhe kërkon një ulje të dozës ose një rishikim të regjimit të dietës me transferimin e produkteve që përmbajnë karbohidrate në kohën e ditës kur vihet re një ulje e tepërt e sheqerit në gjak. Për më tepër, duhet të siguroheni që pacienti të mos marrë alkool, si dhe disa ilaçe që forcojnë efektin e uljes së sheqerit të sulfonamideve. Këto janë acidi acetilsalicilik, derivatet e pir-zolonit, antikoagulantët oralë, agjentët tuberkulostatik (LASK, etionamide), tetraciklina, ciklofosfamidi, sulfanilamidet antimikrobikë me veprim të gjatë (sulfadimethoksina, etj.), Që konkurrojnë me derivatet e proteinave sulfonazine
Ndonjëherë shkaku i hipoglikemisë është akumulimi i ilaçeve sulfanilamide për shkak të funksionit të dëmtuar të veshkave. Pothuajse 100% e karbutamidit, 90% e glipizidit, 80-90% e klorpropamidit, 80-85 U e tolbutamide, 65% e glikazazidit dhe rreth 50% e glibenclamide ekskretohen në urinë. Në praktikën klinike, funksioni i dëmtuar i veshkave zakonisht gjykohet nga mbajtja e shllakut azotik (azotit të mbetur) ose kreatininës. Ndërkohë, niveli i kreatininës në gjak tejkalon vlerat normale vetëm kur filtrimi glomerular zvogëlohet në 25-30 ml / min, dhe jo më shumë se 30% e numrit të përgjithshëm të funksionit të glomerulave. Kumulimi i substancave të caktuara ndonjëherë ndodh përpara se të shfaqen shenjat laboratorike të mbajtjes së shllakut azotik. Një nivel normal i kreatininës në gjak nuk garanton një pastrim renal plotësisht të sigurt të përgatitjeve sulfonylurea.
Disi i kushtëzuar nga ndërlikimet e terapisë përfshijnë zhvillimin e rezistencës së sulfonamidit. Ka rezistencë primare dhe sekondare të sulfonamidit. Pandjeshmëria parësore ndaj sulfonamides zbulohet gjatë përpjekjes së parë për t'i trajtuar ato me një pacient në afërsisht çdo rast të pestë. Arsyeja e saj mbetet e paqartë. Ekziston një supozim që shoqërohet me mungesë ose shkelje të pranimit të derivateve të sulfonyl-m-h: fajit.
Rezistenca sekondare e sulfonamidit zhvillohet gradualisht, pas një periudhe të caktuar të përdorimit të tyre të suksesshëm. Sipas A.S. Efimova (1984), 40-50% e pacientëve, 6-10 vjeç, të trajtuar në mënyrë efektive me sulfo-ilaçe
nilurea, për shkak të humbjes së ndjeshmërisë ndaj tyre, transferohen në terapi me insulinë. Ndonjëherë rezistenca sekondare e sulfonamidit zhvillohet brenda disa muajve nga fillimi i ilaçit, por më shpesh pas 3-6 vjet. Sidoqoftë, ndonjëherë pacientët trajtohen në mënyrë efektive me sulfonylureas të 15-18 vjet.
Në literaturë, çështja është diskutuar prej kohësh: a është varfërimi i qelizave beta të aparatit të ishullit si rezultat i stimulimit të tyre të zgjatur jo shkaku i rezistencës sekondare ndaj sulfonamideve? Disa studiues besojnë se një "rezistencë e tillë e vërtetë e vonë sulfanilamide" është e mundur dhe ndodh vetëm në 4% të pacientëve Mehnert H., 1980. V.V. Poltorak, A. I. Gladkikh, pas një analize të plotë të literaturës së çështjes, ata arritën në përfundimin se provat bindëse janë shteruese efekti i sulfonylurea në aparatin beta-qelizor nuk ekziston.
Studimi i rasteve specifike të rezistencës së sulfonamideve çdo herë zbulon një numër të metave të rëndësishme në organizimin e trajtimit (përcaktimi jo i saktë i indikacioneve, zgjedhja jo adekuate e barit ose doza e tij, shkelja e dietës, parregullsitë në marrjen e ilaçit, etj.). Në pacientët me një histori të afërt, gjenden dëmtime mendore, sëmundje infektive që kontribuojnë në dështimin e kompensimit të diabetit. Vlen gjithashtu të përmendet se me zhvillimin e rezistencës ndaj ilaçit, shtimi i dozës së tij ose zëvendësimi i tij me një tjetër, më të fuqishëm, shpesh rezultojnë të jenë efektive. Disa studiues besojnë se pandjeshmëria sekondare ndaj ilaçeve sulfonylurea duhet të konsiderohet si pasojë e përparimit të diabetit për shkak të kompensimit të dobët të tij (V. Baranov, 1977. Për të parandaluar ose të paktën të vonojë zhvillimin e rezistencës së sulfonamideve, duhet të respektohen një numër rregullash, të cilat do të diskutohen më poshtë (shiko f. 149).
Në vitet 1970-1971 raporte nga grupi i diabetit Universitar i 12 kolegjeve amerikane në lidhje me një tjetër ndërlikim të amidoterapisë sulfanil. Këto të dhëna ende po diskutohen dhe komentohen nga diabetologët nga vende të ndryshme. Në punën e studiuesve amerikanë, u tregua se pacientët e trajtuar me tolbutamide vdiqën nga sëmundja koronare e zemrës më shpesh sesa njerëzit që morën insulinë ose placebo në kombinim me një dietë si terapi antidiabetike. Autorët konkluduan në mënyrë kategorike që përgatitjet sulfonylurea u rritën
vdekshmëria e pacientëve me diabet nga dëmtimi i sistemit kardiovaskular.
Një ekzaminim më i ngushtë i këtyre materialeve zbuloi në studim defekte kaq të rëndësishme metodologjike që shkaktuan shumicën e endokrinologëve të mos besonin në rezultatet dhe përfundimet. Para së gjithash, është e kundërshtueshme që të gjithë pacientët u dhanë të njëjtën dozë të tolbutamide - 1.5 g.Tolbutamidi u përdor për të trajtuar pacientët me diabet me ashpërsi të ndryshme, me kufirin dhe madje edhe parametrat normale të tolerancës së glukozës. Autorët nuk kanë arritur normalizimin e karbohidrateve dhe metabolizmit të lipideve, dhe kjo është kushti më i rëndësishëm nën të cilin terapia antidiabetike mund të jetë e suksesshme dhe të ketë një efekt të dobishëm në evolucionin e angiopatisë diabetike. Efektet e regjimeve të ndryshme terapeutike në gjendjen e sistemit kardiovaskular mund të krahasohen vetëm kur secila prej tyre siguron secilin pacient me një kompensim të besueshëm dhe të qëndrueshëm për diabetin. Duke formuar grupet e krahasuara të pacientëve, autorët injoruan ndryshimet në predispozimin ndaj IHD të burrave dhe grave, nuk morën parasysh praninë e faktorëve të rrezikut, përshkruanin insulinë në të njëjtën dozë, etj.
Në veprat e autorëve vendas, u tregua se mungesa e kompensimit të diabetit nuk është thelbësore për përparimin e patologjisë vaskulare, pavarësisht se çfarë terapie për uljen e sheqerit që merr pacienti.Nëse sigurohet kompensim për çrregullimet metabolike, atëherë ndryshimet në shpeshtësinë e angiopatisë diabetike me terapi sulfanilamide dhe trajtim të insulinës nuk mund të zbulohen. Nuk ka asnjë arsye për të folur për përparimin e sëmundjes koronare të zemrës, si një ndërlikim i sulfanilamidoterapisë së diabetit mellitus.
Ndër ilaçet për uljen e sheqerit të serisë sulfonilurea të përdorura aktualisht, dallohen gjeneratat I dhe II. Sulfanilamidet e gjeneratës së parë filluan të përdoren që nga viti 1955; dozat e tyre efektive llogariten në decigame. Këto janë tolbutamide, karbamide, klorpropamide. Përgatitjet e gjeneratës P u sintetizuan më vonë; ato janë përdorur që nga viti 1966. Ato janë më efektive dhe më pak toksike. Glibenclamide, glurenorm, predian janë të përshkruara në doza prej disa miligram ose dhjetëra miligram (Tabela 9).
Butamide - 1 "1- (para-Methylbenzenesulfonyl) -M'-n-butylurea është një ilaç që ka aktivitetin më të vogël hipo-glikemik, por edhe toksicitetin më të ulët në mesin e gjeneratës së sulfonamideve. plotësisht
Tabela 9 Karakteristikat farmakoterapeutike të ilaçeve më të përdorura sulfa me fillimin e veprimit pas 1/2 deri në 1 orë
Veprimi maksimal, h
Kohëzgjatja e veprimit, h
Doza maksimale ditore
Kushtet e shfaqjes së plotë të efektit
Doza e mirëmbajtjes, g
Butamide, diabetod, deri në
lipol, orabet, orinaza,
Oberben, Rastinon, i trashë-
isoral, inventar, isoral,
të shkruara, të bërtitura, të talentuara
pa veprime antibakteriale. Për shkak të përthithjes së saj të shpejtë, ajo fillon të ushtrojë një efekt hipoglikemik 1 orë pas administrimit, efekti më i madh vërehet midis orës 5 dhe 7, në disa pacientë - midis orës 4 dhe 8. Kohëzgjatja e veprimit - jo më shumë se 12 orë. Prodhohet në BRSS në tableta prej 0.5 dhe 0.25 g (në një paketë prej 50 tabletash).
Ekzistojnë dy skema për përdorimin e butamidit V. G. Baranov (1977) rekomandon caktimin e tij 2 herë në ditë 1 orë para ngrënies me një interval prej 10-12 orë (mëngjes dhe mbrëmje). Doza e vetme fillestare është standarde - 1 g (çdo ditë 2 g). Rritja e dozës nuk rrit efektin e ilaçit, por rrit rrezikun e efekteve anësore. Zakonisht, efekti zbulohet duke ulur gliceminë dhe glukozurinë tashmë në javën e parë të trajtimit, por është e mundur që të vlerësohet përfundimisht efekti i tij për uljen e sheqerit vetëm pas 2-3 javësh. Në varësi të arritjes së normoglikemisë dhe aglukozurisë pas kësaj periudhe, doza e mbrëmjes zvogëlohet në 0.5 g, dhe pas 2-3 javësh të tjera, doza është përgjysmuar dhe në mëngjes. Nëse është e nevojshme (shfaqja e kushteve hipoglikemike), doza e mirëmbajtjes mund të jetë edhe më e ulët (0.5 g në mëngjes dhe 0.25 g në mbrëmje ose 0.25 g 2 herë në ditë).
Shumica e diabetologëve e konsiderojnë të arsyeshme të fillojnë trajtimin me butamide me 0,5 g 2-3 herë në ditë menjëherë pas ngrënies. Nëse kjo dozë është e pamjaftueshme, ajo mund të rritet brenda disa ditësh, duke e çuar atë deri në 2.0–2.5 g / ditë dhe madje deri në 3 g / ditë. Pas 10-14 ditësh, doza zvogëlohet gradualisht.Doza e mirëmbajtjes mund të ndryshojë nga 0.25 g në 1 g, ndonjëherë deri në 1.5 g.
Gjatë transferimit të një pacienti me NIDDM nga terapia me insulinë në terapinë sulfanilamide, supozohet se një zëvendësim i plotë i insulinës me butamid është i mundshëm nëse doza e tij në individë me një peshë trupore afër idealit nuk i kalon 20-30 PIECES Përafërsisht 0.5-1 kërkohet për të zëvendësuar 10 PIECES të insulinës g butamide. Shtë më mirë ta ndërroni ilaçin gradualisht. Butamidi është përshkruar në sfondin e dozës së mëparshme të insulinës dhe, duke u siguruar vetëm në efektivitetin e tij, doza e insulinës zvogëlohet me 6-10 njësi / ditë.
Ciklamid - N- (na / ”a-metilbenzenesulfonil) - N1-cikloheksilure. Ilaçi sipas karakteristikave farmakodinamike dhe farmakokinetike është afër butamidit, por është disi më aktiv. Përdoret në doza që nuk i kalojnë 1.5 g / ditë. Regjimet e trajtimit janë të njëjta si për butamidin. Prodhohet në BRSS në tableta prej 0.25 g, në një paketë prej 20 tabletash.
Klokiklamidi - 1 ' l/ g— h pas administrimit, maksimumi 2-4 orë. Kohëzgjatja e veprimit është mesatarisht rreth 24 orë, nganjëherë më e gjatë (me të cilën shoqërohet mundësia e grumbullimit dhe zhvillimi i kushteve hipoglikemike), ndonjëherë edhe më pak (hiperglicemia ndodh gjatë natës dhe në mëngjesin e ditës tjetër).
Ilaçi merret 1 herë në ditë, para mëngjesit, më rrallë
pas mengjesit. Doza fillestare prej 0.25 ose 0.5 g, në varësi të nivelit të glikemisë.Për një kohë të shkurtër, doza mund të rritet në 0.75 g, por më pas ajo ndahet në 2 doza - në mëngjes dhe në drekë. Efekti maksimal ndonjëherë është gjetur 2-3 javë pas fillimit të trajtimit, atëherë doza reduktohet në një mirëmbajtje (nga 0,125 g në 0.5 g).
Nëse përshpejtohet eliminimi i klorpropamidit nga trupi, domethënë nëse deri në fund të ditës efekti i tij për uljen e sheqerit dobësohet dukshëm, atëherë marrja në mëngjes e ilaçit është e kombinuar me marrjen në mbrëmje të butamide ose bucarban. Me ndjeshmëri të lartë ndaj klorpropamidit, kur doza kompensuese nuk kalon 0.25 g, mund të provoni të kaloni në marrjen e barnave më pak aktive të gjeneratës së 1-të. Në përgjithësi, klorpropamidi përdoret më së miri për rezistencën parësore ose sekondare ndaj butamidit, ciklamidit dhe bukarbanit.
Klorpropamidi, si agjentët e lartpërmendur, mund të përdoret në kombinim me përgatitjet e insulinës dhe biguanidet. Zëvendësimi i terapisë së insulinës me klorpropamid, supozohet se afërsisht 0.25 g klorpropamid është ekuivalent me 20 njësi insulinë.
Klorpropamidi është i disponueshëm në BRSS në tableta prej 0.25 g, në një paketë prej 20 tabletash.
Maninil - 1 ^ -SH2- (5-Chloro-2-metoksibenzamido) etil fenilsulfonil> -M'-cikloheksilure. Ilaçi është gjeneratë II. Një nga indikacionet për përdorimin e tij është rezistenca primare dhe sekondare ndaj ilaçeve të gjeneratës së 1-të.
Fillon të veprojë 1 orë pas administrimit, efekti maksimal është midis orës 4 dhe 8. Besohet se mannilol është një ilaç që vepron çdo ditë, në fakt, me sa duket, kohëzgjatja e efektit të tij për uljen e sheqerit është pak më pak se -18-20 orë, dhe sipas ideve të autorëve individualë, nuk i kalon 12 orë.
Maninil merret në mëngjes, menjëherë pas mëngjesit, duke filluar me 1/2 deri në 1 tabletë në ditë. Me efekt të pamjaftueshëm, doza rritet duke shtuar 1 çdo 5-7 ditë/2 tableta. Doza maksimale është 3 tableta (15 mg / ditë). Doza ditore, nëse nuk është më e lartë se 10 mg, mund të merret në doza 1 ose 2 (mëngjes dhe mbrëmje). Nëse është 15 mg, atëherë merret gjithmonë në mënyrë të pjesshme (në mëngjes dhe darkë ose drekë).
Nëse monoterapia me manil nuk siguron kompensim, ndonjëherë është e kombinuar me biguanides ose përgatitje të insulinës:
Maninil prodhohet në GDR në tableta prej 0.005 g, në një paketë prej 120 tabletash.
Predian - 1-metil-4-fenilsulfonil (3) perhidropentan (c) pirrolil-21-ure. Një ilaç kohët e fundit hyri në praktikën klinike. Kombinon efektin e uljes së sheqerit nga derivati sulfonylurea i gjeneratës II me një efekt aktiv në hemostazë. Predian zvogëlon aftësinë e trombociteve për tu grumbulluar, duke zvogëluar kështu aktivitetin e hemostazës së trombociteve dhe ashpërsinë e mikro-hemokagulimit intravaskular kronik. Këto të fundit i kushtojnë një rëndësi të madhe si në çrregullimin e mikrocirkulacionit në diabet, ashtu edhe në gjenezën e angiopatisë diabetike. Përveç kësaj, ka prova që prediani aktivizon fibrinolizën. Besohet se ilaçi në vetvete kryen efektin hipoglikemik, dhe efekti vazoprotektiv shoqërohet me një prej metabolitëve të tij.
Predian fillon të veprojë 1 orë pas administrimit, efekti maksimal vërehet midis orës 4 dhe 8, kohëzgjatja e veprimit është pak më pak se 20 orë.Afekti angio-mbrojtës shfaqet pas 3 muajve të trajtimit dhe madje edhe më qartë pas 6-12 muajsh.
Trajtimi me predian fillon me marrjen e tabletave U2 gjatë mëngjesit. Doza rritet gradualisht në 2-3, maksimumi 4 tableta. Doza ditore ndahet në 2, më rrallë në 3 doza (për shembull, 2 tableta në mëngjes, 1 tabletë në darkë).
Një rritje e mëtejshme e dozës nuk rrit efektin e uljes së sheqerit.
Meqenëse aftësia e prediana për të patur njëkohësisht një efekt hipoglikemik dhe angioprotektiv është unik, vendi i tij në trajtimin e diabetit në mesin e derivateve të tjerë sulfonylurea ende nuk është përcaktuar qartë.
Ilaçi është i disponueshëm në SFRY (i quajtur dia-mikron - në Francë) në tableta 80 mg, 60 tableta për pako.
Glurenorm - 1-cikloheksil-3-para-2- (3,4-dihidro-7-metoksi-4,4-dimetil-1,3-diokso-2 (1H) -isoquinolyl) etil! ure fenil sulfonil. Barna sulfonylurea e gjeneratës II, e cila ndryshon nga përgatitjet e tjera të sulfanilamideve në atë që vetëm 5% e metabolitëve të tij ekskretohen nga trupi nga veshkat. Shumica e tyre (95%) sekretohen nga mëlçia në biliare dhe eleminohen përmes zorrëve.Kjo e bën glurenormën ilaçin e dëshiruar.
me lezione diabetike ose sëmundje shoqëruese të veshkave.
Efekti i uljes së sheqerit fillon në 1 orë, arrin maksimumin në 2-3 orë pas marrjes së ilaçit dhe zgjat rreth 10 orë. Rekomandohet të merrni Glenrenorm në fillim të një vakt 1-3 herë në ditë. Filloni trajtimin me 1/2 tabletë në mëngjes, nëse është e nevojshme, rritni gradualisht dozën, duke shtuar 1/2 tablet. Doza e zakonshme ditore është tableta 11 / 2-2 dhe nuk duhet të kalojë 90 mt.
Lejohet administrimi afatshkurtër i 4 tabletave glurenorm.
E disponueshme në SFRY në 30 mg tableta, në një paketë prej 30 tabletash.
Minidiab është N-4-2- (5-MeTHunnipa3iffl-2-Kap6oKCHaMnao) etilbenzenesulfonil-g4'-cikloheksylurea. Ilaçi është gjeneratë II, e zhytur shpejt dhe plotësisht në zorrë. Fillimi i efektit të uljes së sheqerit në 1/2 - 1 h pas administrimit, veprimi maksimal - pas 4-8 orësh, kohëzgjatja e veprimit - 24 orë
Disa autorë rekomandojnë fillimin e trajtimit me minidiab me 1/2 tabletë në mëngjes, e ndjekur nga një rritje graduale e dozës. Të tjerët përshkruajnë një dozë fillestare në varësi të glicemisë fillestare (2.5-10 mg / ditë). Doza maksimale ditore deri në 4 tableta, mbështetëse - 2.5-15 mg. Efekti i ilaçit manifestohet brenda 2 javësh. Sipas efektit hipoglikemik, minidiab është i krahasueshëm me glibenclamide.
Prodhohet në Itali në tableta prej 0.005 g, në një paketë prej 50 tabletash.
Rastet e diabetit, i cili është kryesisht rezistent ndaj sulfamylamides për uljen e sheqerit, si dhe mundësinë e zhvillimit të pandjeshmërisë dytësore ndaj tyre, tregojnë se zgjatja dhe trajtimi efektiv me sulfonylureas është i mundur vetëm nën respektimin e rreptë të kushteve të mëposhtme.
1. Terapia me Sulfanilamide mund të përdoret vetëm me llogari të rreptë të indikacioneve dhe kundërindikacioneve ndaj tij. Kjo i referohet jo vetëm verifikimit të llojit të diabetit dhe vlerësimit të kursit të tij klinik, por edhe një studimi tërësor të sëmundjeve shoqëruese, gjendjes funksionale të veshkave dhe mëlçisë, etj.
2. I rekomandoni pacientit sulfanilamide sa më shpejt të jetë e mundur, sa më shpejt që mjeku të jetë i bindur për efikasitetin e pamjaftueshëm të terapisë diete. Jo ekzistuese e gjate
hiperglicemia e rregulluar nga dieta zvogëlon shanset për sukses të terapisë sulfonamide.
3. Pacientët me diabet mellitus ndonjëherë besojnë se terapia sulfanilamide eliminon nevojën për të ndjekur rreptësisht një dietë, duke menduar se efekti negativ i gabimeve dietike në metabolizmin e karbohidrateve mund të eliminohet lehtësisht me një tabletë shtesë të drogës Uy-1. Kjo është plotësisht e pavërtetë: me një dietë kaotike, kompensimi për diabetin me derivate të sulfonylurea nuk mund të jetë i qëndrueshëm dhe konstant.
4. Efekti maksimal i uljes së sheqerit të sulfanilamides mund të vonohet, prandaj, vendimi përfundimtar për ndjeshmërinë ose rezistencën e pacientit ndaj një ilaçi të veçantë duhet të merret jo më herët se 2 javë pas fillimit të administrimit të tij. Refuzimi për të vazhduar trajtimin në një datë të hershme, bazuar në një përfundim të parakohshëm në lidhje me joefikasitetin e tij (gjë që shpesh ndodh në praktikë), është iracionale.
5. Të gjithë pacientët duhet të arrijnë kompensimin e plotë për diabetin. Në asnjë rast nuk duhet të jetë i kënaqur me kompensimin e trazirave metabolike, siç bëhet shpesh në praktikën ambulatore. Nëse monoterapia me ndonjë përgatitje sulfonilurea nuk ofron kompensim të plotë, atëherë të tjerët me një efekt hipoglikemik më intensiv duhet të testohen menjëherë.
Mungesa e efektit të këtyre ilaçeve është një tregues për kalimin në regjimet e kombinuara të barnave (sulfonamides dhe biguanides, sulfonamides dhe insulinës), insulinës.
E njëjta procedurë rekomandohet për zhvillimin e rezistencës sekondare të sulfonamideve, megjithëse pacientë të tillë, për shkak të mungesës së dëshirës për të kaluar në terapi me insulinë, shpesh vazhdojnë të marrin ilaçin që është bërë i paefektshëm për vite. Qëndrimi në një gjendje dekompensimi për një kohë të gjatë (edhe nëse hiperglicemia është relativisht e ulët), ata e paguajnë atë me përparimin e shpejtë të angiopatisë diabetike. Duhet të theksohet se transferimi në kohë i pacientit në injeksione insulinë në disa raste ju lejon të rivendosni ndjeshmërinë ndaj sulfonamideve.
Nëse kompensimi i besueshëm për diabetin mund të arrihet duke përdorur doza insulinë që nuk i kalojnë 30-40 njësi, atëherë përmes 3—4 muaj, ju mund të përpiqeni të ktheheni në terapinë sulfonamide.
Efekti hipoglikemik i derivateve të guanidinës ishte i njohur edhe para zbulimit të insulinës Watanabe, 1918. Sidoqoftë, përpjekjet për t'i përdorur ato për trajtimin e diabetit mellitus kanë qenë joefektive për shkak të toksicitetit të lartë të barnave të përdorura të serave diguanide (sintalinës A dhe B). Vetëm që nga viti 1957, kur fenetil biguanide, atëherë dimetil biguanide dhe butyl biguanide u sintetizuan së pari, filloi futja e këtij grupi të barnave në praktikën klinike.
Mekanizmi i veprimit të biguanides është plotësisht i paqartë. Wasshtë vërtetuar se biguanides, si derivatet e sulfonylurea, kanë një efekt hipoglikemik vetëm në prani të insulinës endogjene ose ekzogjene në trup. Sidoqoftë, ndryshe nga sulfonamidet, aparatet beta-qelizore të pankreasit nuk janë pika e aplikimit të veprimit të tyre: ato nuk ndikojnë në sekretimin dhe lëshimin e insulinës.
Biguanides potencojnë veprimin e insulinës, duke rritur përshkueshmërinë e membranave të qelizave muskulore për glukozën, duke lehtësuar transportin e saj në qelizë, në varësi të pranisë së insulinës. Për shkak të frenimit të thithjes së glukozës nga biguanides në traktin tretës, si dhe stimulimin e lipolizës, nevoja për prodhim të tepruar të insulinës nga pankreasi zvogëlohet. Si rezultat, hiperinsulinemia fillestare e pacientit obez NIDDM është zvogëluar. Nga ana tjetër, një ulje në aktivitetin që sintetizon insulinën dhe çliron insulinën e qelizave të ishujve rrit lidhjen e insulinës tek receptorët, megjithëse numri i receptorëve rritet ndjeshëm më pak sesa me sulfanilamidoterapinë M. I. Balabolkin et al., 1983. Sipas studiuesve të tjerë, biguanides rrisin sasinë e receptorëve të insulinës në indet periferike, pa ndryshuar ndjeshëm nivelin e insulinemisë Trischitta et al., 1983. Siç tregohet nga Lord et al. (1983), nën ndikimin e metforminës, rritet vetëm numri i receptorëve me prirje të ulët për insulinë.
Biguanidet pengojnë oksidimin e glukozës, duke stimuluar glikolizën anaerobe, e cila çon në akumulimin e tepërt të piruvikut dhe veçanërisht të acidit laktik në inde dhe gjak. Në të njëjtën kohë, glukoneogjeneza në mëlçi dhe muskuj frenohet, për më tepër, sipas disa të dhënave,
Fenetilbiguanid i shumtë pengojnë prodhimin e glukozës kryesisht nga alanina dhe acidi glutamik, dhe derivatet dimetilbiguanide nga laktati dhe piruvati. Biguanidet promovojnë glukogjenizimin e mëlçisë, duke zvogëluar glikogjenolizën dhe parandalojnë depërtimin e yndyrave të hepatociteve.
Një rëndësi e caktuar në realizimin e efektit hipoglikemik të biguanides jepet nga aftësia e tyre për të penguar thithjen e glukozës, si dhe aminoacidet dhe acidet yndyrore në zorrë.
Efekti i biguanides në metabolizmin e yndyrës është shumë i ndryshëm nga veprimi i insulinës në të. Ata frenojnë lipogjenezën, e cila manifestohet me një ulje të sintezës së acideve yndyrore të esterifikuara, kolesterolit, triglicerideve dhe beta-lipoproteinave.Besohet se efekti antilipidogjenik i biguanides është i kombinuar me një efekt të drejtpërdrejtë lipolitik. Shtë e rëndësishme që, së bashku me këtë, biguanides të kenë veti anoreksigjene.
Kombinimi i efekteve antilipidogjenike dhe lipolitike me shtypjen e thithjes së glukozës dhe acideve yndyrore në zorrë, me një ulje të hiperinsulinemisë në pacientët me diabet të trashë, si dhe një rënie në oreksin e tyre janë shumë të dobishme. Biguanidet ndihmojnë në uljen e peshës së trupit, rikthen ndjeshmërinë e indeve periferike ndaj insulinës.
Biguanidet veprojnë në metabolizmin e proteinave në mënyrë anabolike, duke promovuar transportimin e aminoacideve në qelizë dhe sintezën e proteinave prej tyre nën ndikimin e insulinës.
Nga efektet e tjera të dobishme të biguanidoterapisë, duhet të theksohet aktivizimi i fibrinolizës, i cili, në kombinim me efektin normalizues të çrregullimeve të metabolizmit të lipideve diabetike, është veçanërisht i rëndësishëm tek individët me arteriosklerozë, sëmundje koronare të zemrës.
Shtë interesante që biguanidet tregojnë një aftësi për uljen e sheqerit vetëm në pacientët me diabet, dhe te njerëzit e shëndetshëm ato zvogëlojnë gliceminë vetëm me uri të zgjatur.
Indikacionet për biguanidoterapinë. Biguanidet përdoren për të trajtuar NIDDM, si monoterapi ashtu edhe në kombinim me sulfonamides dhe përgatitjet e insulinës.
si vijon nga mekanizmat e paraqitur të veprimit të biguanides, në efektin e tyre për uljen e sheqerit është logjike të llogaritet me NIDDM me funksion të ruajtur prodhues të insulinës së pankreasit, veçanërisht kur diabeti është i kombinuar me mbipesha Indikacion i drejtpërdrejtë për monoterapi
biguanides është një NIDDM e moderuar në obez (me një peshë trupore prej 120% ideale ose më shumë) pa prirje për ketoacidosis. Biguanidet janë gjithashtu të përshkruara për diabet të butë, veçanërisht nëse terapia dietike nuk eliminon hiperlipideminë. Disa autorë përdorin biguanidet me tolerancë të dëmtuar të glukozës (diabeti latent, sipas terminologjisë së vjetër) tek të rriturit dhe fëmijët, duke e konsideruar të mundur në këtë mënyrë për të parandaluar zhvillimin e diabetit të dukshëm Vasyukova EA, Kasatkina EP, 1975, Baranov V. G. , 1977 Sidoqoftë, nga këndvështrimi i studiuesve të tjerë A. Efimov et al., 1983, trajtimi me biguanides në këtë drejtim nuk ka ndonjë avantazh bindës ndaj terapisë diete. Ne e ndajmë këtë mendim.
Indikacioni tjetër për përdorimin e biguanides është parësor ose zhvillimi i rezistencës sekondare të sulfonamidit, si dhe intolerancës ndaj përgatitjeve sulfonilurea.
Në kombinim me sulfanilamidet dhe preparatet e insulinës, biguanidet përdoren më shpesh sesa në formën e monoterapisë.Sulfanilamidet i shtohen biguanides (ose anasjelltas) te pacientët me NIDDM, nëse monoterapia me ilaçe të një ose një grupi tjetër nuk siguron kompensim ose për këtë kërkohen doza shumë të larta. Terapia e kombinimit lejon që në raste të tilla të kufizohen në doza më të vogla që nuk shkaktojnë efekte anësore. Për një kombinim të biguanides, sulfonamides dhe insulinës në diabetin jo-insulant të varur, shihni f. 160
Biguanides absolutisht kundërindikuar me ketoacidozë, gjendje kome dhe kushte prekomoze me origjinë diabetike, shtatëzani dhe laktacion, infeksione akute dhe përkeqësim të sëmundjeve kronike infektive dhe inflamatore, sëmundje akute kirurgjikale.
Me një rritje të mëlçisë, biguanidet mund të përshkruhen nëse kjo është një manifestim i hepatostatozës diabetike.Me sëmundje distrofike dhe infeksiono-alergjike të mëlçisë, efektet toksike të biguanides në parenchyma hepatike janë të mundshme, e cila manifestohet me një shkelje të funksionit sekretues biliare-rubin (ndonjëherë deri në verdhëzën e dukshme), në ndryshimet funksionale të mëlçisë hepatiti i vazhdueshëm ato përdoren me kujdes, dhe në hepatitin aktiv kronik është më mirë të mos i përshkruajnë ato
Efektet e drejtpërdrejta toksike në veshkat dhe funksionin hematopoietik të palcës së eshtrave, ndryshe nga derivatet
Sulfonilures Biguanide nuk e bëjnë.Sidoqoftë, në sëmundjet e veshkave që çojnë në një ulje të filtrimit glomerular, dhe veçanërisht në mbajtjen e toksinave azotike dhe anemisë së rëndë, ato janë kundërindikuar në lidhje me rrezikun e laktacidemisë (shih më poshtë). Një kërcënim për zhvillimin e acidozës laktike shoqërohet me ndalimin e përdorimit të biguanides në një numër të kushteve të tjera patologjike - sëmundje të sistemit kardiovaskular, duke çuar në dështim të qarkullimit të sistemit sistemik ose hipoksi të organeve (infarkti i miokardit, angina pectoris, çrregullime të rënda të qarkullimit të gjakut në enët e ekstremiteteve të poshtme me sindromën klaudikale intermitente dhe trofikun ndryshimet e lëkurës), sëmundjet e frymëmarrjes me dështim të frymëmarrjes akute ose kronike. Për të njëjtat arsye, nuk rekomandohet dhënia e biguanideve tek pacientët më të vjetër se 60 vjeç, njerëzit që bëjnë punë të rënda fizike, pinë alkool.Të njohura një numër ilaçesh, përdorimi i të cilave, kur trajtohet me biguanides, përkeqëson tendencën për acidozë laktike. Këto janë salicilate, antihistamine, barbiturates, fruktoza, teturams.
Efektet anësore dhe komplikimet. Efekti anësor më i zakonshëm i biguanides është dispepsia, e cila zakonisht fillon me një shije metalike në gojë, lëkundje, dhimbje. në stomak. Mund të përparojë, duke çuar në të vjella të përsëritura, diarre, asheni të pacientit. Dispepsioni gastrointestinal ndodh pas ndërprerjes së barit, pas së cilës zakonisht është e mundur të vazhdohet trajtimi me një dozë më të ulët ose duke e ndarë dozën ditore në 2-3 doza.
Biguanidet nuk janë një ilaç shumë alergjik, por reagimet e lëkurës janë të mundshme. Hipoglikemia nga trajtimi me biguanides është jashtëzakonisht e rrallë, si rregull, kur ato kombinohen me sulfonamide ose përgatitje të insulinës.
Kur monoterapia me biguanides në pacientët obezë me NIDDM, të cilët njëkohësisht marrin një dietë me vlerë të ulët energjie, ketoacidoza mund të ndodhë, zakonisht pa ndonjë hiperglicemi të rëndësishme. Besohet se kjo është e ashtuquajtura ketoza e urisë, e lidhur me lipolizën intensive dhe mungesën e karbohidrateve në ushqim. Në këtë rast, një rritje e ushqimeve që përmbajnë karbohidrate në dietë eliminon acetonurinë. Nëse ketoacidoza zbulohet në një pacient që merr biguanide njëkohësisht me insulinë, atëherë kjo është një shenjë e një doze të pamjaftueshme të insulinës. Me anulimin e biguanides dhe rritjen e dozave të administruar në mënyrë fraksionale
insulinë e thjeshtë, është e nevojshme të arrihet kompensim i vazhdueshëm për shqetësimin metabolik dhe eliminimin e plotë të ketozës.
Komplikimet e rralla të biguanidoterapisë afatgjatë përfshijnë aneminë e mangësisë Biz-folike për shkak të zhytjes së dëmtuar të zorrëve të vitaminës Bi2 dhe acidit folik
Komplikimi më i frikshëm dhe i rrezikshëm i përdorimit të biguanides është akumulimi i acidit laktik të tepërt në gjak dhe indet dhe zhvillimi i acidozës laktike, e përshkruar së pari nga Walker, Lintin në 1959. Kjo rrethanë kufizon përdorimin e biguanides, duke detyruar shumë studiues të ngushtojnë indikacionet e tyre për qëllimin e tyre gjithnjë e më shumë.
Fotografia klinike e acidozës laktike nuk ka simptoma patognomonike, diagnoza e hershme e saj është e vështirë dhe kërkon verifikim-studim laboratorik të përmbajtjes së acidit laktik në gjak, i cili, për fat të keq, është në dispozicion vetëm për institucionet e rralla mjekësore. Në raste të rënda, kjo gjendje mund të rezultojë në gjendje kome laktacidemike (shiko kapitullin 7) me vdekshmëri 50%.
Dekompensimi diabetik shoqërohet me një rritje të laktatit të serumit. Sipas të dhënave të G. G. Baranov dhe E. G. Gasparyan (1984), përqendrimi i acidit laktik në mënyrë statistikore tejkalon në mënyrë të konsiderueshme normën edhe në një nivel të sheqerit në gjak mbi 8.25 mmol / l, me një rritje të glicemisë, laktacidemia edhe më shumë rritet. Me rivendosjen e kompensimit për metabolizmin e karbohidrateve, përmbajtja e laktatit normalizohet.Megjithatë, GF Limanskaya et al.(1985) në gjysmën e pacientëve me glicemi të kënaqshme dhe glukozuri gjetën një përmbajtje të rritur të laktatit. Stimulimi i glikolizës anaerobe me biguanidet në rast të mungesës së insulinës përkeqëson rrezikun e akumulimit të tepërt të acidit laktik.Kjo është më karakteristike për fenformin, por në një masë më të vogël, butilbiguanid dhe veçanërisht dimethylbiguanide. Biguanides janë veçanërisht të rrezikshme për pacientët në të cilët diabeti është i kombinuar me kushte të tjera patologjike që kontribuojnë në rritjen e arsimit ose përdorimin e vonuar të laktatit
Për shkak të rrezikut të grumbullimit të tepërt të acidit laktik, G. Baranov dhe E. G. Gasparyan (1984) kufizojnë indikimet për monoterapi biguanide vetëm në raste të diabetit të butë dhe latent, dhe madje edhe me diabet të moderuar, konsiderohet e domosdoshme të kombinohen biguanidet me ilaçet sulfonylurea. Për më tepër, aplikoni-
me diabet të dekompensuar, ato konsiderohen të justifikuara vetëm kur glicemia e agjërimit është më e ulët se 8.25 mmol / L. Nëse e tejkalon këtë nivel, atëherë këshillohet që të arrihet kompensimi duke përdorur një regjim të ndryshëm ilaçesh dhe vetëm atëherë mund të zëvendësohet me biguanidet ose të shtohet biguanides ose të sulfa
nilamide, ose insulinë.
Përgatitjet Biguanide. Aktualisht, përdoren biguanidet e dy grupeve, të ndryshme në strukturën kimike (Tabela 10). Ilaçi i fenetilbiguanidit të grupit të tretë (sinonim i fenforminës, dibotin), i përdorur më parë, siç doli, ka aftësinë më të lartë për të stimuluar formimin e laktatit midis biguanides. Vitet e fundit, ajo është tërhequr nga përdorimi.
Glibutide (Hydrochloride 1-Butyl Biguanide). Fillimi i veprimit të medikamentit 1 / 2-1 orë pas administrimit, kohëzgjatja e një efekti hipoglikemik efektiv është 6-8 orë.Doza ditore ndahet në 2 ose 3 doza. Për të shmangur efektet anësore, filloni trajtimin me 1 tabletë në mëngjes ose 2 tableta pas mëngjesit dhe darkës. Glibutide duhet të merret në fund të një vakt ose pas një vakt, të lahet me ujë, pa pilula kafshuese. Disa autorë e përshkruajnë atë 30-40 minuta para ngrënies për të përmirësuar efektin anoreksigjenik. Nën kontrollin e glicemisë dhe glukozurisë, doza e glibutidit rritet me 1 tabletë çdo 3-4 ditë. Doza maksimale për një kohë të shkurtër është 5-6 tableta. Efektiviteti i ilaçit mund të vlerësohet në mënyrë të besueshme 10-14 ditë pas fillimit të përdorimit të tij. Doza e mirëmbajtjes nuk duhet të jetë më e lartë se 2-3 tableta. Nëse rezulton të pamjaftueshme për të kompensuar diabetin, atëherë duhet të kaloni në një regjim tjetër dozimi (zëvendësimi i biguanides me sulfanilamides ose një kombinim i të dyve). Me një kombinim të insulinës me adebit, doza e kësaj të fundit është 1-2 tableta.
Një regjim tjetër trajtimi përfshin emërimin e 2-3 tabletave që nga fillimi. Nëse është e mundur, doza zvogëlohet më pas.
Glibutide prodhohet në BRSS, adebiti i saj analog prodhohet në Hungari në tableta prej 0,05 g, 50 tableta në një paketë.
Prapambetja Buformin (një sinonim për retardimin e silubinës) është një përgatitje hidroklorur 1-butilbiguanide me veprim të zgjatur. Fillimi i veprimit pas 2-3 orësh, kohëzgjatja 14-16 orë, në lidhje me të cilin ilaçi është përshkruar 1 tabletë 1-2 'herë në ditë. Kohëzgjatja e efektit të uljes së sheqerit sigurohet nga thithja e ngadaltë e barit
në zorrët. Biguanidet me veprim të gjatë kanë më pak të ngjarë të shkaktojnë dispepsi dhe tolerohen më mirë nga pacientët sesa ilaçet me veprim të shkurtër.
Ilaçi është në dispozicion në GDR në tableta prej 0,17 g, në një paketë prej 50 tabletash.
Glyph Ormin - Hidroklorur 1,1-Dimetil Biguanide. Fillimi i veprimit përmes Ug-1 h pas administrimit, kohëzgjatja 6-8 orë. Trajtimi fillon me një dozë të vetme 1-2 tableta në mëngjes gjatë ose menjëherë pas vaktit. Në të ardhmen, doza rritet gradualisht në 2-3 tableta 2-3 herë në ditë. Një efekt i plotë hipoglikemik manifestohet në 10-14 ditë. Doza e mirëmbajtjes 1-2 tableta 2-3 herë në ditë.
Prodhohet në BRSS në tableta prej 0.25 g, në një paketë prej 50 tabletash.
Retard retard - hidroklorur 1,1-Dimetilbiguanide. Ashtu si me ilaçet e zgjatura butilbigua-nida, efekti hipoglikemik fillon pas 2-3 orësh dhe zgjat 14-16 orë pas administrimit. Filloni trajtimin me 1 tabletë në mëngjes, të marrë me ose pas ngrënies. Nëse është e nevojshme, rrisni dozën me 1 tabletë çdo 3—4 të ditës Doza maksimale e përshkruar për një kohë të shkurtër, 3-4 tableta. Doza e mirëmbajtjes - 1 tabletë (në mëngjes) ose 2 në mëngjes dhe darkë. Efektiviteti i ilaçit vlerësohet pas 10-14 ditëve të trajtimit.
Me një kombinim të retardës diformine me përgatitjet e insulinës, doza e saj ditore është 1-2 tableta. Nëse pacienti merr 40 PIECES insulinë ose më pak, atëherë doza e tij fillon të zvogëlohet që nga dita e parë me 2-4 PIECES çdo ditë tjetër. Me një dozë ditore të insulinës që tejkalon 40 PIECES, me administrimin e prapambetjes së diforminës, doza e saj menjëherë zvogëlohet me 1 / 3-1 / 2, dhe më pas, nëse është e mundur, ajo vazhdon të zvogëlohet me 2-4 PIECES çdo ditë tjetër Perelygin-A. et al., 1984.
Prodhohet në Finlandë në tableta 0,5 g, 100 tableta për pako.
Terapia me insulinë është përshkruar për indikacione të përcaktuara rreptësisht. Në disa raste, ne po flasim për një transferim të përkohshëm në trajtim me përgatitje të insulinës, e ndjekur nga një kthim në regjimin e mëparshëm, në të tjera - është përshkruar një monoterapi e përhershme e insulinës ose një kombinim i barnave
insulinë me agjentë hipoglikemikë oralë. Me terapinë me insulinë, të gjitha rekomandimet dietike dhe kufizimet në lidhje me pacientët me NIDDM mbeten të rëndësishme.
Indikacionet. Një tregues absolut dhe urgjent për emërimin e insulinës, si me IDDM, është ketoacidoza diabetike, zhvillimi i preokumës dhe komës ketoacidemike, hiper-rosmolare dhe hiperlaktacidemike. Insulina është e përshkruar për të gjitha gratë shtatzëna me diabet, edhe nëse nevoja e tyre për insulinë është shumë e vogël, si dhe për të gjithë periudhën e ushqyerjes me gji.
Shtë e nevojshme t'i drejtoheni trajtimit të insulinës kur ilaçet hipoglikemike orale janë kundërindikuar për pacientin: me alergji ndaj tyre, dëmtim të rëndë të mëlçisë dhe veshkave, kushte citopenike. Terapia me insulinë është gjithashtu një mënyrë zgjedhjeje për komplikime të rënda vaskulare të diabetit: retinopatia e fazës III, nefroangiopatia me funksion të dëmtuar të veshkave, neuropatia e rëndë periferike, okluzioni aterosklerotik i arterieve të gjymtyrëve të poshtme me ndryshime trofike të lëkurës dhe kërcënimi i gangrenës.
Një kalim i përkohshëm në trajtimin e insulinës këshillohet për sëmundjet akute febrile (gripi, pneumonia akute, toksikoza e ushqimit, etj.), Përkeqësimi i infeksionit kronik fokal (pyelonephriti, kolecistiti, etj.), Nëse është e nevojshme, ndërhyrja kirurgjikale (shiko më poshtë). Ndonjëherë është e nevojshme që të përshkruhet insulinë përkohësisht në lidhje me sëmundje akute jo infektive (infarkt miokardi, aksident akut cerebrovaskular) nëse shkaktojnë dekompensim të diabetit.
Terapia me insulinë tregohet për pacientët me rezistencë parësore ndaj sulfonamideve, të cilët përbëjnë 15-20% të personave me NIDDM Boden të sapo diagnostikuar, 1985, nëse zëvendësimi i sulfonylureas me biguanides është i paefektshëm. Para se të jepni një gjykim mbi pandjeshmërinë parësore ndaj derivateve të sulfonilureas, është e nevojshme të siguroheni që pacientët të respektojnë rekomandimet dietike, si dhe në mungesë të ndonjë arsye që mbështet dekompensimin e diabetit (pyelonephriti latent, otiti pezmatues kutik, sinusiti, etj.).
Siç u përmend më lart, në pacientët që janë trajtuar me sukses për një periudhë të caktuar me përgatitje sulfonilurea, zhvillohet rezistencë dytësore ndaj tyre.
Në trajtimin e këtyre pacientëve, pasi ndjeshmëria ndaj sulfanilamides zvogëlohet, është e nevojshme që vazhdimisht të zëvendësohen ilaçet me aktivitet më të ulët për uljen e sheqerit me ato më aktive, një kombinim i sulfanilamides me biguanides. Nëse doza maksimale e lejueshme e sulfonamideve (ose kombinimi i tyre me biguanides) gjatë terapisë racionale dietë pa infeksion dhe ndikime të tjera stresuese pushojnë të ofrojnë kompensim të plotë për diabetin, atëherë pacienti është përshkruar insulinë.Në këtë situatë, do të ishte e gabuar që gjithmonë të ndërpritet agjentët oralë, veçanërisht në individë me mbipeshë, të cilët kërkojnë doza të larta të insulinës me të gjitha pasojat pasuese. Në disa pacientë, doza minimale e insulinës e nevojshme për të arritur kompensimin e diabetit duhet të shtohet në regjimin e mëparshëm të ilaçeve. Siç kanë treguar studime të veçanta, në raste të tilla, niveli bazal i insulinës dhe C-peptidit në gjak është normal, por aftësia rezervë e qelizave beta të aparatit pankreatik të ishullit është zvogëluar. Këta pacientë quhen "nëntipi i kërkuar nga insulina" i NIDDM Balabolkin M. I., 1986.
Nuk mund të thuhet se rezistenca sekondare ndaj sulfanilamit është dukshëm heterogjene. Në disa raste, bazohet në rritjen e mungesës së insulinës. Në këta pacientë vërehet një ulje progresive e përmbajtjes së C-peptidit në gjak, përcaktohen antitrupa ndaj antigjeneve sipërfaqësor të ishullit dhe citoplazma, sëmundja merr disa karakteristika karakteristike të IDDM. Në raste të tilla, nëse mjeku sheh një humbje të plotë të efektit të uljes së sheqerit të sulfonamideve, ato duhet të zëvendësohen me përgatitje të insulinës. Autorët modernë Rendell, 1983, Hsieh et al., 1984 rekomandojnë që, kur zëvendësojnë terapinë me insulinë hipoglikemike oral, ata duhet të përqëndrohen në përmbajtjen e C-peptidit në gjak, nëse është e mundur. Mënyrat e terapisë me insulinë janë të njëjta si për IDDM.
TRAJTIMI I ANGIOPATHET DIABETIKE
Gjëja kryesore në trajtimin dhe parandalimin e angiopative diabetike është kompensimi i qëndrueshëm i diabetit mellitus pavarësisht nga lloji i tij klinik. Supozon, para së gjithash, një dietë të përshtatshme, ndoshta e individualizuar. Një përzgjedhje e arsyeshme e përgatitjeve të insulinës është thelbësore për IDDM.
insulina me veprim të shkurtër. Në rastet e NIDDM, kur nuk është e mundur të arrihet kompensimi me dietë dhe stërvitje, rekomandohet përdorimi i ilaçeve oralë të gjeneratës së dytë për uljen e sheqerit. Përdorimi i biguanides duhet të ketë indikacione më të rrepta për shkak të mundësisë së acidozës laktike.
Në vëzhgimin disiplinor, trajnimi i mirëorganizuar i pacientëve në vetë-kontroll ka një rëndësi të madhe. Para së gjithash, ky është trajnimi i pacientëve me dietoterapi racionale, duke marrë parasysh kostot e energjisë dhe trajtimin me insulinë dhe barna hipoglikemike orale. Ju mund të përdorni njehsorët e një diete të ekuilibruar, në mënyrë të veçantë, llogaritësi "Racioni" i V. I. Vorobyov, bazuar në një parim linear, për të llogaritur vlerën e energjisë dhe përbërjen kimike të ushqimit. Koncepti i një diete racionale duhet të jetë jo vetëm i sëmurë, por edhe anëtarët e familjes së tij. Në shtëpi, pacienti përdor shirita tregues për të përcaktuar glukozën (glukotestin) në urinë dhe gjak. Pacienti duhet të ndjekë qartë të gjitha recetat e mjekut, të jetë në gjendje të dozojë me saktësi dhe të administrojë insulinë, dhe të jetë i vetëdijshëm për kohën e efektit të tij maksimal për të parandaluar hipoglikeminë, si një faktor i rëndësishëm rreziku për angiopatitë diabetike.
Me rëndësi të madhe është normalizimi i peshës trupore, i cili kontribuon në kompensimin e diabetit mellitus dhe në këtë mënyrë parandalimin e angiopative diabetike.
Theshtë vërtetuar roli i hipertensionit arterial si faktor rreziku për angiopatitë diabetike, dhe për këtë arsye kontrolli i presionit të gjakut është një nga kushtet thelbësore për trajtimin dhe parandalimin e angiopative diabetike.
Pacientët me diabet nuk duhet të pinë duhan, pasi pirja e duhanit kontribuon në zhvillimin dhe përparimin e angiopative. Një punë e caktuar duhet të kryhet me ta në këtë drejtim.
Shtatzënia mund të shkaktojë përparimin e retinopatisë dhe angionephropatisë. Gratë me diabet duhet të kenë kujdes ndaj shtatëzënësisë.
Një faktor i rëndësishëm në parandalimin e këmbës diabetike është higjena e përhershme e lëkurës.Ajo duhet të përfshijë larjen e përditshme të këmbëve me ujë të ngrohtë dhe sapun neutral dhe pastaj fshirjen e tyre, veçanërisht në dele të lëkurës dhe në shtretërit e thonjve. Pacientët u ndalohet të ecin zbathur. Shtë e rëndësishme për të parandaluar dëmtimet, madje edhe më të voglën, të vishni këpucë të butë të butë: është e papranueshme të përdorni tretësirë jodi, zgjidhje të përqendruara të permanganat kaliumit, suva keratolitike pa lejen e veçantë nga një mjek. Ju mund t’i shkurtoni thonjtë vetëm pasi të keni larë, të shmangni prerjet dhe dëmtimet, të parandaloni djegiet dhe ngricat, mos përdorni ngrohje të nxehtë, mos përdorni objekte të mprehta për të pastruar hapësirat subunguale, të kryeni trajtimin në kohë të thonjve të rrëpirë, inflamacione dhe lezione të tjera të lëkurës së këmbës,
në rast dëmtimesh, këshillohuni menjëherë me një mjek, mos u bëni vetë-trajtim i misrave dhe misrave.
Thelbësore në parandalimin e angiopative diabetike është trajtimi i sëmundjeve infektive dhe sëmundjeve shoqëruese që kontribuojnë në dekompensimin e diabetit.
Në procesin e monitorimit të pacientëve, është e nevojshme të monitorohen treguesit e grumbullimit të trombociteve dhe qelizave të kuqe të gjakut, të cilat lidhen drejtpërdrejt me zhvillimin e angiopative diabetike.
Në trajtimin e angiopative diabetike, përdorimi i angioprotektorëve (etamsilate, dicinone, dobesilate, doxium, trental, divascan, parmidin, prodectin), steroid anabolik (nerobol, retabolil, methandrostenolone, silabolil), droga hipokolesterolibike (hypocholesterolibic) acidi nikotinik (nikotani, pajtueshmëria, teonikol), vitaminat (askorutina, vitaminat B, retinol), si dhe bimët medicinale (gjembi i devesë - lagohilus, eleutherokoku, gjethet e boronicës, hithra).
Trajtimi me këto ilaçe, siç tregohet nga përvoja e IEEiHG e Akademisë së Shkencave Mjekësore të BRSS, është mjaft efektive kundër shumë manifestimeve klinike të angiopative diabetike. Sidoqoftë, ajo duhet të kryhet kryesisht në kushte të kompensimit të diabetit. Përdorimi i tyre lejon të arrihen jo vetëm një përmirësim në pamjen e syrit okulistoskopik (zvogëlimi i edemës, hemoragjia,
eksudat), por edhe duke rritur mprehtësinë vizuale Mazowieckiy A. G., 1983, 1984. Sidoqoftë, përdorimi i këtyre ilaçeve duhet të jetë afatgjatë, kurs dhe të kontrollohet me kujdes. Nëse retinopatia diabetike jo-përhapëse shoqërohet me edemë retinale ose eksudim të rëndë dhe me shpejtësi të përparuar, atëherë mund të mendojmë për indikacione për fotokoagulimin.
Me retinopatinë proliferative dhe preproliferative, fotokagulimi përdoret më gjerësisht dhe, sipas disa studiuesve, është pothuajse e vetmja metodë efektive e trajtimit. Indikacione për fotokoagulimin lazer (zakonisht përdoret lazer argoni ose ksenon): 1) neovaskularizim i moderuar ose i rëndë në disk optik, 2) neovaskularizim i moderuar ose i rëndë në pjesë të tjera të retinës që shoqërohen me hemorragji preretinale ose hemorragji qelqore, 3) vaskulim të moderuar disk nervor optik me hemorragji qelqi ose hemorragji preretinale. Sidoqoftë, fotokoagulimi me lazer mund të kryhet edhe kur është e nevojshme të vonohet përparimi i retinopatisë diabetike, zakonisht në fazën e retinopatisë preproliferative. Sidoqoftë, në disa raste, zbatimi i tij është gjithashtu i këshillueshëm në fazat e hershme. Një kusht i domosdoshëm për fotokoagulimin me lazer është angiografia fluoreshencë, e cila lejon të përcaktohen çrregullimet vaskulare në retinë, lokalizimi dhe ashpërsia e tyre. Angiografia fluoreshente e retinës krijon vaskularizim të hershëm të retinës dhe në këtë mënyrë përcakton indikacionet për fotokoagulimin lazer.
Nga teknikat lazer në vitet e fundit, fotokoagulimi panretinal Esperance, 1978, si dhe fotokoagulimi lokal ose fokal, janë përdorur më shpesh.Të dy llojet e lazerëve të përdorur shkaktojnë djegie në nivelin e epitelit të pigmentit retinal dhe shkatërrimit të retinës dhe një pjese të membranës koroidale në zonën e saj. Në fillim, vendi i djegies duket si një pikë e bardhë, pas disa javësh bëhet e pigmentuar. Në shumicën e rasteve, ka një zhvillim të kundërt të enëve të gjakut dhe një përmirësim në furnizimin me gjak të retinës. Efektet anësore të fotokoagulimit kur aplikoni teknikën panretinale janë një rënie në fushat vizuale dhe një rënie dytësore në shikimin e natës si rezultat i shkatërrimit të fotoreceptuesve periferikë. Këto efekte janë më pak të theksuara kur përdorni një lazer argon.
Në hemorragjitë qelqore dhe shkëputjen e retinës, vitrektomia është përdorur vitet e fundit, e cila konsiston në heqjen e trupit të qelqit dhe zëvendësimin e tij me një zgjidhje izotonike të klorurit të natriumit. Indikacionet për vitrektominë janë kapja e trupit të qelqit si pasojë e hemoragjisë në të dy sytë, ngjeshja e trupit të qelqit si rezultat i hemoragjisë në njërin sy me një rënie të mprehtë të mprehtësisë vizuale në tjetrën, shkëputja e retinës që përfshin zonën makulare të retinës, hemoragjitë e përsëritura të shpeshta në trupin vitri. Përvoja e operacioneve të tilla tregon mundësinë e rritjes së mprehtësisë vizuale, por është e nevojshme të studiohen rezultatet afatgjata.
Trajtimi i angionefropatisë diabetike bazohet gjithashtu kryesisht në kompensimin e diabetit. Shtë e rëndësishme të ruani kompensimin e vazhdueshëm në të gjitha fazat e nefropatisë diabetike. Faza nefrotike ka karakteristika të shoqëruara me rritjen e ndjeshmërisë ndaj insulinës. Ekziston një ulje e glukozës në gjak, një ulje e nevojës për insulinë. Kjo është për shkak të një rënie në shkatërrimin e insulinës në veshkat, një rënie në proceset e formimit të glukozës në mëlçi. Për herë të parë një përmirësim i tillë në metabolizmin e karbohidrateve u përshkrua nga Zubrod (fenomeni Zubrod-Dan). Në të njëjtën kohë, gjatë trajtimit të pacientëve me diabet me fenomenin Zubrod-Dan, insulina nuk duhet të tërhiqet plotësisht. Në raste të tilla, insulina përshkruhet në fraksione, zakonisht një ilaç me veprim të shkurtër.
Një komponent i rëndësishëm i trajtimit të nefropatisë diabetike është dieta. Më parë do të ishte zakon të kufizohej përmbajtja e proteinave në dietën e pacientëve me nefropati diabetike duke ruajtur vlerën e mjaftueshme energjetike të ushqimit.Prandaj, diabologët amerikanë e konsideruan të domosdoshme uljen e përmbajtjes së tij në 30-50 g / ditë. Në të njëjtën kohë, rekomandohej që të kufizoni futjen e lëngjeve në 1200-1500 ml / ditë. Kufizimi i proteinave bazohet në faktin se shndërrimi i 1 g proteina rrit përmbajtjen e ure në gjak me 0,3 g. Niveli minimal i proteinave në të cilin një i rritur mund të mbajë një nivel bazik të metabolizmit të ure dhe përqendrimi i tij në gjak mbetet afër normal është 0.3 g / (kg-ditë), kjo korrespondon me 21 g për një person me peshë trupore 70 kg. Sidoqoftë, humbja e proteinave me proteinaurinë konstante çon në hipoalbuminemia dhe mangësi të proteinave, dhe gjithashtu gjendet anemi më e theksuar. Në këtë drejtim, kufizimi i proteinave duhet të merret në konsideratë
me kujdes. Kufizimi i proteinave është opcionale nëse ureja e gjakut nuk është më e lartë se 25 mmol / L (150 mg%). Duhet gjithashtu të theksohet se me proteina klorur natriumi hyn në trupin e pacientit. Për shkak të faktit se në dietën e një pacienti në fazat para-nefrotike dhe nefrotike të nefropatisë diabetike nuk duhet të ketë më shumë se 2 g klorur natriumi në ditë, kufizimi i proteinave në një farë mase nënkupton edhe kufizimin e kripës. Trajtimi i edemës kryhet jo vetëm duke kufizuar kripën dhe proteinën, por edhe duke përdorur diuretikë (furosemide, përgatitje të acidit etakrilik, brinaldix). Doza të mëdha diuretikësh përdoren rrallë, vetëm me edemë rezistente. Ekskretimi i natriumit në urinë mund të shërbejë si një tregues i efektivitetit të saluretics dhe korrigjimit të mundshëm të dozës së tyre.Furosemide zakonisht përshkruhet në një dozë prej 40 mg 2-3 herë në ditë deri në 500 mg 2 herë në ditë me edemë rezistente nën kontrollin e sekretimit të natriumit në urinë. Shpesh duhet të ndryshoni ilaçet. Së bashku me diuretikët, përdoren infuzione dhe zierje të bimëve medicinale (arrorë, fruta dëllinjë, reshje fushore, orthosiphon, gjethe lingonberry). Shtë gjithashtu e dobishme të përdorni ilaçin lespinefril, të marrë nga rrjedh dhe gjethet e një bime bishtajore të lezpedesës kapilar dhe të prodhuar në formën e një solucioni të alkoolit ose ekstraktit të litofilizuar për injeksion. Ai jep një efekt diuretik, dhe përveç kësaj, zvogëlon azoteminë.
Trajtimi i hipertensionit arterial kryhet duke përdorur ilaçe moderne shumë aktive antihipertensive. Trajtimi i hipertensionit tregohet për presionin diastolik të gjakut mbi 95 mm Hg. Art. dhe sistolik mbi 160 mm Hg. Art.
Këshillohet gjithashtu të përdorni angioprotektorë (trental, prodektikë, dikinon, doxium). Në disa raste, ato përmirësojnë kreatininën dhe azotin e mbetur, zvogëlojnë proteinurinë. Pacientët me nefropati diabetike, veçanërisht në fazat para-nefrotike dhe nefrotike, shpesh zhvillojnë dështimin e zemrës, dhe për këtë arsye përdorimi i glikozideve kardiake është i nevojshëm.
Në rast anemie, tregohen përgatitjet e hekurit, transfuzioni i gjakut ose qelizat e kuqe të gjakut. Në të gjitha rastet, është e dobishme të përshkruani vitamina.
Trajtimi i nefropatisë diabetike duhet të jetë gjithëpërfshirës dhe kërkon një kuptim të mirë të gjendjes së pacientit nga mjeku.
Përdorimi i ilaçeve të hipoglikemisë orale (me përjashtim të glurenorm, që ekskretohet nëpër zorrët)
nick) është kundërindikuar për shkak të mundësisë së grumbullimit të tyre dhe zhvillimit të hipoglikemisë së rëndë.
Në rastet e dështimit të trajtimit dhe një rritje të insuficiencës renale, pacientët i nënshtrohen dializës peritoneale. Transplantimi i veshkave për pacientët me nefropati diabetike shoqërohet me vështirësi të konsiderueshme. Jetëgjatësia mesatare e pacientëve me një veshkë të transplantuar ndryshon, sipas një numri klinikash të huaja, nga 6 deri në 30 muaj. Sidoqoftë, zhvillimi i metodave të dializës dhe transplantimit vazhdon dhe jep shpresë për sukses.
Në lidhje me simptomat
Për çështjen e një kuptimi më të suksesshëm të ndonjë sëmundjeje, ekziston një identifikim i qartë i të gjitha simptomave të tij. Kjo bën të mundur jo vetëm që në një fazë të hershme të ndaloni çdo sëmundje, në veçanti të diabetit mellitus, por edhe të kuptoni më mirë natyrën e tij. Pra, cilat janë simptomat kryesore të diabetit tip 1, i cili ndryshon në varësi të insulinës dhe a do të ndihmojë një avokado?
Këto shenja janë si më poshtë:
- ndjenjë e thatësi në gojë dhe etje,
- poluria e konsiderueshme dhe një rënie në indeksin e trupit,
- dobësi dhe aftësi e zvogëluar për të punuar,
- oreks i rritur
- kruajtje në lëkurë dhe në perineum, në të cilën avokado nuk do të kursejë.
Disa gjithashtu ankohen për simptoma të tilla si pyoderma dhe furunculosis. Dhimbje koke, shqetësime të gjumit, një shkallë e lartë e nervozizmit, dhimbje në zonën e zemrës dhe muskujve të viçit janë vërejtur shpesh. Për shkak të uljes së imunitetit dhe aftësisë për t'i rezistuar infeksioneve, ky lloj i diabetikëve shpesh zhvillon tuberkulozin, sëmundjet inflamatore të veshkave dhe rrugët e ngjashme. Po flasim për pyelit dhe pyelonefrit. Kjo gjendje karakterizohet nga fakti që një raport i rritur i glukozës shfaqet në gjak, dhe në urinë, përkundrazi, glukozuria.
Në kohën kur diabeti, i cili varet nga insulina, është identifikuar, shumë qeliza beta të pankreasit nuk mund të rikthehen.
Këto janë simptomat e sëmundjes së paraqitur, të cilat tregojnë se diabeti tip 1 është zhvilluar tashmë.
Shkaqet dhe tiparet e diabetit mellitus të varur nga insulina
Për trajtimin e nyjeve, lexuesit tanë kanë përdorur me sukses DiabeNot. Duke parë popullaritetin e këtij produkti, vendosëm ta ofrojmë atë në vëmendjen tuaj.
Edhe pse përgatitjet e insulinës janë përshkruar nganjëherë për pacientët me diabet tip 2, mjekët e kanë quajtur tradicionalisht diabetin tip 1 të varur nga insulina, pasi kjo sëmundje në trup pushon së prodhuari insulinë e vet. Në pankreasin e njerëzve të diagnostikuar me diabet mellitus të varur nga insulina, praktikisht nuk ka asnjë qelizë për të prodhuar këtë hormon proteinik.
Një diagnozë e diabetit mellitus tip 2 do të thotë që pankreasi prodhon insulinë, por ose është më pak seç duhet, ose qelizat e trupit i mungon një sasi normale e hormonit. Metabolizmi në diabetin tip 2 shpesh ndihmohet vetëm nga një dietë dhe aktivitet fizik i zgjedhur siç duhet, dhe insulina nuk është e nevojshme për pacientë të tillë. Prandaj, besohet se diabeti tip 2 është diabeti jo-i varur nga insulina. Nëse duhet të përshkruani insulinë, ata thonë se diabeti 2 është bërë i varur nga insulina. Por kjo nuk ndodh në të gjithë pacientët.
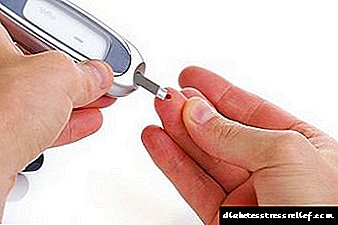
Diabeti mellitus i tipit 1 zhvillohet me shpejtësi, zakonisht në fëmijërinë e hershme ose tek adoleshentët, prandaj emri tjetër i tij është "i ri". Ju mund ta kuroni plotësisht atë vetëm duke transplantuar pankreasin te pacienti, por pas operacioneve të tilla njerëzit duhet të marrin ilaçe gjatë gjithë jetës së tyre për të shtypur imunitetin në mënyrë që të mos shqyehen. Administrimi i insulinës me injeksion ka një efekt shumë më të vogël në shëndet, dhe me terapi të duhur me insulinë, diabetikët me diabet tip 1 mund të udhëheqin të njëjtën mënyrë jetese si njerëzit e shëndetshëm.
Artropatia si një ndërlikim
Artropatia në diabet shfaqet në trupin e pacientit me forma shumë të rënda të patologjisë themelore, shumë shpesh manifestimi i komplikacionit ndodh në një moshë të re 25-30 vjeç. Në mungesë të një trajtimi sistematik të diabetit, artropatia diabetike mund të zhvillohet në trupin e pacientit vetëm 5-8 vjet pas shfaqjes së patologjisë themelore.
Me metabolizëm të dëmtuar të karbohidrateve, i cili është shoqërues i diabetit, fillon mosfunksionimi i shumë sistemeve në trup, përfshirë muskujt kockor dhe neuromuskular. Patologjia e kockave fillon të zhvillohet në bazë të acidozës dhe procesit të rritjes së prodhimit të kripërave të kalciumit nga trupi i njeriut.
Duke pasur parasysh faktin se artropatia paraqitet si një ndërlikim i formave shumë të rënda të diabetit, i gjithë trajtimi i komplikacionit duhet të kontrollohet rreptësisht nga një endokrinolog. Procedurat terapeutike përfshijnë domosdoshmërisht si terapinë me insulinë ashtu edhe përdorimin e ilaçeve anti-inflamatore.
Në lidhje me arsyet
Jo më pak interesante dhe e rëndësishme është pyetja se çfarë provokon saktësisht zhvillimi në diabetikët e një forme të sëmundjes me varësi nga insulina. Para së gjithash, duhet të theksohet një predispozicion gjenetik. Ky është një faktor i rendit parësor, i cili në shumë mënyra është me të vërtetë kyç. Gjithashtu, formimi i këtij lloji të sëmundjes ndikohet nga faktorë të shumtë mjedisorë.
Theyshtë ata që kanë një efekt vendimtar në faktin se në ata njerëz që kanë madje predispozimin gjenetik më të largët, varësia nga hormoni manifestohet plotësisht. Për më tepër, simptoma të caktuara tregojnë se problemet infektive dhe virale mund të jenë një faktor provokues.
Mundësia e formimit të diabetit tip 1 tek fëmijët, kur kjo sëmundje është identifikuar në dikë tjetër nga një anëtar i familjes së një shkalle fillore të farefisnisë, është vetëm pesë deri në 10%. Prania e diabetit mellitus të pavarur nga insulina tek prindërit bën mundësinë e zbulimit të diabetit mellitus të varur nga insulina tek fëmijët edhe më shumë.
Kështu, është e sigurt të thuhet se virusi që mund të infektojë një qelizë beta është në shumë raste faktori provokues në mjedis. Infeksione të tilla mund të shkaktojnë formimin e sëmundjes në dy mënyrat vijuese:
- duke qenë rezultat i shkatërrimit aktiv dhe inflamacionit të ishujve në pankreas,
- si rezultat i dobësimit të përgjigjeve imune në përgjithësi.
Kështu, është e domosdoshme t'i kushtohet vëmendje të gjitha simptomave që shfaqen në mënyrë që të përballen me këtë lloj sëmundjeje sa më shpejt.
Me një kurs të ngadaltë të sëmundjes, shfaqja e antitrupave specifikë ndaj qelizave të tipit ishuj gjatë periudhës kur raporti i glukozës në gjak nuk është ende mbi normën e treguar duhet të konsiderohet simptoma e hershme e ndryshimeve.
Pas kësaj, fillon faza tjetër, në të cilën ndryshimi i vetëm në drejtim të metabolizmit duhet të konsiderohet një ulje e ndjeshme e tolerancës së sheqerit, por raporti i glukozës në gjak me një stomak bosh mbetet ende optimale.
Në pjesën tjetër - në fazën e tretë - formohet hiperglicemia e rëndë në stomak bosh, por ketoza ende nuk vërehet.
Nga pikëpamja mjekësore, këto manifestime janë dëshmi e diabetit mellitus jo-i varur nga insulina. Pas kalimit të një periudhe kohe të caktuar në situata stresuese, mund të ketë një varësi nga insulina e hormonit dhe ketoacidoza specifike. Në shumicën e pacientëve me diabet pa varësi nga insulina dhe mbipesha, në të vërtetë mund të formohet një fazë e paqëndrueshme autoimune e sëmundjes. Në të njëjtën kohë, antitrupat pësojnë një shkelje të sekretimit edhe para se qeliza beta të dëmtohet fizikisht. Deri në kohën kur sëmundja është tashmë e dukshme, një sasi e konsiderueshme e qelizave prodhuese të insulinës janë tashmë në një gjendje të shkatërruar.
Kështu, mund të dallohen të paktën tre faza, të cilat tregojnë se ndodh formimi i varësisë nga insulina. Shtë e rëndësishme të merret në konsideratë që në shumë situata kjo ndodh në mënyra të ndryshme, dhe për këtë arsye është e pamundur të identifikohet një varësi 100% nga ndonjë faktor dhe manifestim.
Në lidhje me terapinë me insulinë
Metoda e vetme dhe më efektive e trajtimit në rastin konkret duhet të konsiderohet terapi me insulinë, e cila gjithashtu ka rregullat e veta specifike. Para së gjithash, duhet të përcaktoni qartë nevojën në ditë në raportin e kalorive. Kjo bëhet duke u bazuar në peshën e trupit, brenda së cilës llogaritet raporti i kërkuar i karbohidrateve, yndyrave dhe proteinave. Një dietë specifike është duke u zhvilluar, duke marrë parasysh sistemin e ekuivalentëve në kuadrin e ushqimit dhe ushqimit për të rriturit, ndërsa do të kërkohet ulja e raportit të kalorive nga vetë sasia.
Roli i dietës në trajtimin e pacientëve varet nga lloji i sëmundjes.
Pra, për ata që kanë diabet dhe marrin insulinë, është e nevojshme të shpërndahen kalori për të parandaluar hipoglikeminë.
Hormoni është i nevojshëm nga të gjithë ata që kanë përjetuar diabet tip 1, por edhe me futjen e insulinës standarde, do të jetë problematike të ruhet një raport i glukozës në gjak gjatë gjithë ditës.
Regjimet e mëposhtme të terapisë me insulinë janë zhvilluar:
- standarde,
- injeksione të shumta nën lëkurë,
- infuzion i vazhdueshëm i insulinës nën lëkurë.
Ekzistojnë gjithashtu disa lloje të ndryshme të insulinës, të cilat ndryshojnë në shkallën e kohëzgjatjes: ekspozimi i shpejtë, kohëzgjatja mesatare e ekspozimit, që zgjat edhe më gjatë. Shtë e rëndësishme që para aktivitetit të zgjatur në planin fizik, dozimi i hormonit të zvogëlohet.
Për momentin, siç tregon praktika, shumica e diabetikëve janë në gjendje të kontrollojnë në mënyrë të pavarur gjendjen e tyre përsa i përket insulinës. Ata injektojnë veten, duke rregulluar gjendjen. Kështu, specialisti merr pjesë vetëm në emërimin dhe monitorimin periodik të nivelit të hormonit. Sidoqoftë, në disa raste, kur një person nuk mund ta bëjë këtë vetë, nevojitet mbështetje shtesë.
Varësia e insulinës nga diabeti - lloji i parë i sëmundjes - është më shumë sesa një problem serioz që ka nevojë për zgjidhjen më të shpejtë dhe më të kualifikuar. Në lidhje me këtë, ju duhet të mbani mend të gjitha simptomat që provokojnë këtë fenomen dhe të mbani mend se mund të ketë një sërë faktorësh që do të jenë një katalizator për formimin dhe zhvillimin e varësisë nga hormoni.
Si të mos humbasësh simptomat e diabetit
Kur diabeti tip 1 shfaqet së pari tek një fëmijë ose adoleshent, simptomat e sëmundjes nuk merren lehtë seriozisht. Për shembull, në nxehtësinë e verës, jo të gjithë prindërit i kushtojnë vëmendje faktit që foshnja është vazhdimisht e etur. Lodhja e shtuar dhe dëmtimi i shikimit, veçanërisht në nxënësit e shkollave deri në klasën 2 dhe nxënësit e shkollave të mesme, shpesh i atribuohen rritjes së ngarkesës, dhe humbjes së peshës në rregullimin hormonal, punës së tepërt, etj.
Nëse simptomat alarmante të fillimit të diabetit tip 1 kalojnë pa u vënë re, në disa njerëz shenja e papritur e sëmundjes është ketoacidoza. Në fillim i ngjan helmimit: ka nauze, të vjella, ndonjëherë dhimbje barku. Por ndryshe nga helmimi nga ushqimi, me ketoacidozën ai tenton të flejë ose ngatërron vetëdijen. Simptoma e tij kryesore është fryma e acetonit. Ketoacidoza mund të ndodhë edhe në diabetin tip 2, por pacientët dhe të afërmit e tyre e dinë se si ndodh kjo. Me manifestimin e parë të diabetit tip 1, mund të jetë i papritur, dhe kjo është shumë më e rrezikshme.
Kuptimi dhe parimet e terapisë me insulinë
Parimet e terapisë me insulinë janë shumë të thjeshta. Në një person të shëndetshëm, pankreasi pas ngrënies jep pjesën e nevojshme të insulinës në gjak, qelizat thithin glukozën nga gjaku dhe niveli i tij zvogëlohet. Tek njerëzit me diabet tip 1 dhe diabet tip 2, ky mekanizëm është i prishur, edhe pse për arsye të ndryshme, dhe ai duhet të simulohet me dorë. Për të zgjedhur dozën e nevojshme të hormonit, duhet të dini se sa karbohidrate marrim me produkte të ndryshme, dhe sa insulinë është e nevojshme për përpunimin e tyre.
Përmbajtja kalorike e ushqimit nuk ka lidhje me sa karbohidrate ndodhen në të, prandaj, kaloritë duhet të merren parasysh vetëm nëse diabeti tip 1 ose tip 2 shoqërohet me peshë të tepërt. Për dallim nga ata që kanë diabel mellitus të varur nga insulina e tipit 2, një diabet nuk është gjithmonë i nevojshëm me diabet tip 1.
Duke kontrolluar nivelin e sheqerit në gjak dhe duke zgjedhur dozën e duhur të insulinës, një diabetik mund të hajë si njerëz të shëndetshëm. Sidoqoftë, ai duhet të dijë se nuk ka një regjim të vetëm të saktë të insulinës për të gjithë ata që diagnostikohen me diabet. Niveli i glukozës në njerëz të ndryshëm ndryshon në varësi të kohës së ditës dhe kohës së vitit, nga aktiviteti fizik i një personi, ai mund të ndryshojë me rritjen e temperaturës, për shembull, me një ftohje.
Kjo është arsyeja pse çdo pacient me diabet tip 1 duhet të jetë në gjendje të përcaktojë në mënyrë të pavarur nivelin e sheqerit në gjakun e tyre dhe të llogarisë dozën e insulinës. Një ditar i vetë-vëzhgimit është gjithashtu i nevojshëm për njerëzit me diabet tip 2 të cilët nuk injektojnë insulinë. Sa më gjatë të jetë koha e vëzhgimit, aq më lehtë është që pacienti të marrë parasysh të gjitha tiparet e sëmundjes së tij. Ditari i ndihmon ata të kontrollojnë dietën, stilin e jetës, dhe të mos humbasë momentin kur diabeti jo i varur nga insulina mund të bëhet diabeti i varur nga insulina tip 2.
Cili insulinë është më i mirë?
Me diabet tip 1 dhe diabet tip 2, përdoren tre lloje të hormoneve pankreatike: njerëzore, gjedhë dhe derri (është shumë afër njeriut). Shtë e pamundur të thuhet se cili është "më i mirë" dhe cili është i përshtatshëm për një pacient të veçantë. Efektiviteti i terapisë me insulinë shpesh varet jo nga origjina e hormonit, por nga doza e duhur e tij. Vetëm insulinë njerëzore është e përshkruar:
- fëmijët që diagnostikohen për herë të parë me diabet tip 1,
- shtatzënë,
- njerëzit imunë ndaj hormoneve pankreatike të derrit dhe të gjedhit,
- ata me diabet të komplikuar.
Nga kohëzgjatja e veprimit të insulinës janë "të shkurtër", veprim i mesëm dhe i gjatë.Ato të shkurtra (Humalog, Actropid, Iletin P Homorap, Insulrap, etj.) Fillojnë të punojnë 15-30 minuta pas injektimit, dhe efekti i tyre përfundon pas 4-6 orësh, në varësi të dozës. Një injeksion bëhet çdo herë para një vakt, dhe përveç kësaj nëse sheqeri në gjak rritet mbi normalen. Në mënyrë tipike, njerëzit me një diagnozë të diabetit tip 1 gjithmonë kanë dozues për injeksione shtesë.

Insulinat me veprim të mesëm (Semilong, MS Semilent dhe NM) "ndizen" pas një ore e gjysmë deri në dy orë, kulmi i veprimit të tyre ndodh pas 4-5 orësh. Ato përdoren me lehtësi, për shembull, për ata që hanë mëngjes jo në shtëpi, por në punë, por nuk do të donin të bënin injeksion fare. Për shembull, nëse bëni një injeksion në shtëpi në tetë të mëngjesit, atëherë duhet të hani mëngjes jo më vonë se mesdita.
Por mbani në mend se nëse nuk hani në kohë, sheqeri në gjak do të bjerë ndjeshëm, dhe nëse ka më shumë karbohidrate në mëngjes se zakonisht, do të rritet, dhe ju do të duhet të "pin up" insulinë të shkurtër. Prandaj, hormoni me veprim të mesëm rekomandohet vetëm për ata që mund të hanë jashtë në shtëpi në të njëjtën kohë dhe e dinë se cilat do të jenë këto produkte.
Hormoni pankreatik me veprim të gjatë (Iletin PN, Protofan, Monotard MS dhe NM, Lente, Humulin N, Homofan, etj.) Fillojnë të veprojnë pas 3-4 orësh, për ca kohë niveli i gjakut të tyre mbetet konstant, kohëzgjatja totale e veprimit është 14-16 orë . Në diabetin tip 1, këto insulina më shpesh injektohen dy herë në ditë në mënyrë që qelizat të mund të thithin glukozën, të cilën mëlçia prodhon pavarësisht ushqimit.
Kur dhe ku bëjnë injeksione me insulinë
Diabeti i tipit 1 diabeti i varur nga insulina kompensohet nga kombinime të ndryshme të kombinimeve të insulinës me kohëzgjatje të ndryshme të veprimit. Qëllimi i të gjitha këtyre skemave është të imitoni funksionimin e një pankreasi të shëndetshëm sa më saktë që të jetë e mundur. Prandaj, ata varen nga rrethanat e jetës së pacientit dhe nga regjimi i ditës së tij, nga sëmundjet shoqëruese, nga mosha dhe shumë më tepër. Skema ushqimore më e zakonshme është si vijon: në mëngjes ata injektojnë hormon "të shkurtër" dhe "të gjatë" të pankreasit, para darkës - vetëm "të shkurtër", dhe para se të shkojnë në shtrat - vetëm "të gjatë". Skema mund të jetë e ndryshme: për shembull, në mëngjes dhe në mbrëmje është "e gjatë", para çdo vakt gjatë ditës - "e shkurtër".
Anydo insulinë në diabetin 1 dhe diabeti 2 administrohet në disa zona në trup. Ata e godasin me thikë në lëkurën e barkut, nën skapulën, në lëkurën në pjesën e jashtme të kofshës, në mollaqe, në shpatull. Për injeksion në bark, përdoret pothuajse e gjithë sipërfaqja e tij. Injeksione nuk bëhen vetëm në zonën përgjatë vijës së mesit të barkut (gjerësia e shiritit të paprekur të lëkurës është 3-4 centimetra). Shtë e nevojshme të rrëshqitni, duke alternuar anët e djathta dhe të majta të barkut, distanca midis pikave të injeksionit është rreth 4 centimetra.
Ku mund të merrni injeksionin varet nga lloji i insulinës dhe niveli i sheqerit në gjak, pasi që përthithet me shpejtësi të ndryshme nga pika të ndryshme të injeksionit. Pra, "e shkurtër" është e dëshirueshme për të thithur në stomak, sepse prej këtu ai hyn në gjak shumë shpejt, dhe "i gjatë" - në kofshë ose në shpatull, nga ku zhytet shumë më ngadalë. Nëse aplikoni një jastëk për ngrohje të ngrohtë në vendin e injektimit, "ngadalësia" përthithet më shpejt. Kohëzgjatja e hormonit nuk do të ndryshojë.
Një pompë insuline ndihmon për ta bërë jetën më të lehtë për ata që jetojnë me një diagnozë të diabetit mellitus tip 1 ose diabetit mellitus tip 2. Përbëhet nga një njësi elektronike, një rezervuar me insulinë, një tub dhe një gjilpërë ngjitur nën lëkurë. Pacientët e rritur mund ta programojnë vetë, për fëmijët, mjeku programon pompën. Pompë vazhdimisht dërgon insulinë në gjak, duke simuluar funksionimin normal të pankreasit.
Si të mësoni të jetoni me diabet
Diabeti, veçanërisht diabeti tip 1, shpesh quhet jo një sëmundje, por një mënyrë e jetës. Mund të jetë e vështirë për njerëzit që marrin diabet 2 në moshën e rritur ose në pleqëri të ndryshojnë zakonet e tyre, rutinën e përditshme ose të heqin dorë nga ushqime të caktuara. Por ata që kanë qenë të sëmurë që nga fëmijëria dhe kanë matur vazhdimisht sheqerin në gjak, numërojnë XE dhe i kushtojnë vëmendje simptomave alarmante më "të vogla" mund të jetojnë pothuajse në të njëjtën mënyrë si njerëzit pa diabet.
Duke monitoruar nivelin e sheqerit në gjak dhe duke regjistruar rezultatet, secili person do të jetë në gjendje të përcaktojë se kur ky tregues është më i lartë dhe kur është më i ulët, dhe nga ajo që varet nga ai.Për shembull, në disa gra, përveç luhatjeve të mëngjesit dhe sezonit, ajo ndryshon në varësi të ditëve të ciklit mujor, në të tjera mund të “kërcejë” me stres të zgjatur, punë të tepërt, mungesë gjumi etj. të trupit të tij dhe me kohë arrin të rrisë ose ulë dozën e insulinës.
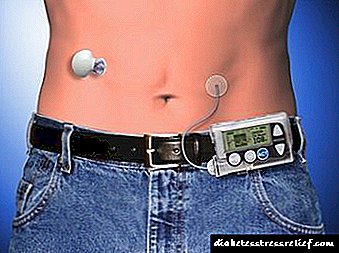
Një mënyrë për të rregulluar nivelet e glukozës në gjak është aktiviteti fizik i dozuar. Kursimi i edukimit fizik ndihmon në zvogëlimin e dozave të insulinës në llojin e parë, dhe për ata që kanë zhvilluar diabet mellitus tip 2, ata mund të bëjnë pa injeksione më të gjata dhe ndonjëherë anulojnë terapinë e përshkruar me insulinë.
Ushtrimi për diabetin
Diabeti mellitus është një nga sëmundjet "më të vjetra" të njohura për njerëzit, por insulina artificiale u shfaq rreth 80 vjet më parë. Dieta dhe stërvitja ndihmuan njerëzit të ulin sheqerin në gjak në diabetin tip 1 dhe diabetin tip 2 në kohën e para-insulinës. Kur ngarkojmë muskujt, ata fillojnë të shpenzojnë energji. Por trupi e merr atë nga glukoza! Gjatë operacionit, muskujt thithin 50-70 herë më shumë glukozë sesa në pushim, kështu që niveli i sheqerit në gjak bie pa ilaçe. Disa njerëz, falë edukimit fizik, ulin kërkesën e tyre të përditshme për insulinë me 20-30%.
Diabeti i tipit 2 është më i ndjeshëm ndaj ushtrimeve fizike. Tek njerëzit me mbipeshë, gjë që shpesh ndodh në pacientët me diabet tip 1 dhe diabet tip 2, niveli i sheqerit në gjak dhe presioni i gjakut do të normalizohen pas 40-45 minutash ushtrimi. Përveç faktit që edukimi fizik i dozuar ndihmon në frenimin e diabetit, ushtrimet ushqejnë zemrën dhe mushkëritë me gjak dhe oksigjen, dhe stërvisin anije.
Trajnimi nuk duhet të jetë shumë stresues, dhe çfarë lloj ngarkese ju lejohet të kontrolloni me mjekun tuaj. Trajnim i butë mund të kryhet edhe për ata që kanë diabel mellitus të komplikuar të tipit 2 ose diabeti mellitus të rëndë tip 1. Shtë e mjaftueshme për të bërë rreth një orë në ditë, dhe nëse do të jetë një orë trajnim, dy pushime gjysmë ore ose katër pushime fizike prej 15 minutash, varet nga regjimi, mënyra e jetesës dhe mundësitë.
Ju mund të gjeni kohë për veten tuaj edhe nëse jeni një person shumë i zënë. Të gjithë mund të bëjnë gjimnastikë në mëngjes për 10 minuta, të paktën gjysmën e rrugës për të punuar, të ecin, të zbresin nëpër shkallët pa ashensor dhe herë pas here të lënë tryezën e punës për tu përkulur dhe për tu përpirë. Në mbrëmje, por jo para gjumit, këshillohet që të përfshiheni më gjatë - 20-25 minuta.
Diabeti dhe profesioni
Diabeti mellitus i tipit 1 ose diabeti i papritur 2 ndonjëherë nuk i lejon të rinjtë të zgjedhin një ose një profesion tjetër, ndërsa të rriturit dhe të moshuarit bëjnë që ata të ndryshojnë stilin e jetës së tyre. Mos e nënvlerësoni diabetin. Por "t'i jepet fund" një jete të plotë dhe karriere profesionale për shumicën e personave me këtë sëmundje gjithashtu nuk është e nevojshme!
Me diabet tip 1 dhe diabet të komplikuar tip 2, ju nuk mund të zgjidhni profesione që kërkojnë përqendrimin maksimal të vëmendjes, një ndryshim të mprehtë në stresin mendor dhe fizik. Ky nuk është vetëm profesioni i shoferit, pilotit, kirurgut, por edhe puna në transportues. Sëmundja që jeni mësuar të kontrolloni papritur mund të shkaktojë një kërcim të mprehtë të sheqerit në gjak dhe humbje të vetëdijes. Një rregull tjetër për diabetikët: ata gjithmonë duhet të kenë mundësi të injektojnë insulinë, të marrin pilula, të hanë mirë në kohë, kështu që diabeti nuk njeh punë jashtë orarit dhe ndërroni punën, edhe nëse keni nevojë të dilni gjatë ditës dhe jo në një ndërrim nate.
Udhëtimet e biznesit janë gjithashtu të kundërindikuar: ndryshimi i zonave kohore kërkon "korrigjimin" e dozave tuaja të zakonshme të insulinës (gjatë një fluturimi nga lindja në perëndim, dita zgjat). Dhe me një formë të butë të diabetit, ju nuk mund të punoni në tokë dhe në punëtorinë "e nxehtë". Dhe nëse diabeti i tipit 1 ose diabeti i tipit 2 i varur nga insulina është i rëndë, mund të punoni vetëm në shtëpi.
Metodat dhe mjetet e trajtimit të patologjisë së tipit I
Me mungesë të insulinës në trup tek pacientët me llojin e parë të diabetit, kërkohet ta përdorni atë për jetën në formën e injeksioneve intramuskulare. Sidoqoftë, përkundër rimbushjes së rezervave të këtij hormoni, metabolizmi i qelizave mbetet ende i dëmtuar, kështu që mënyra e jetesës së pacientit me këtë patologji duhet të ndryshojë për pjesën tjetër të jetës së tij.
Në botën e sotme të teknologjisë së lartë, kujdesi për pacientët me diabet po bëhet më i lehtë. Për shembull, që nga viti 2016, një lente me sensorë të Google ka ndihmuar pacientët të matin glukozën në lëngun lacrimal. Në këtë rast, në rastin e nivelit maksimal të pranueshëm në një lentë të tillë, llamba të veçanta LED ndriçojnë, duke njoftuar pacientin për kohën për injeksionin e ardhshëm të insulinës. Ose, me qëllim që automatikisht të injektojnë insulinë që mungon në gjak, shkencëtarët zviceranë shpikën një pompë, funksionimi i së cilës thjeshton në mënyrë të konsiderueshme jetën e diabetikëve.
Metoda kryesore për trajtimin e diabetit mellitus tip 1 është terapia e zëvendësimit të insulinës. Më të mirat konsiderohen regjime të trajtimit që kompensojnë metabolizmin e karbohidrateve dhe në të njëjtën kohë përmirësojnë cilësinë e jetës së pacientit. Qëllimi kryesor i terapisë me insulinë për patologjinë e tipit 1 është përafrimi i tij me efektet e insulinës endogjene njerëzore. Regjimet më të mira të trajtimit janë ato që imitojnë plotësisht sekretimin fiziologjik të këtij hormoni në trupin e njeriut nga qelizat beta të pankreasit. Për të arritur një efekt të ngjashëm, përgatitjet e insulinës me motor gjenetik përdoren në formën e një kombinimi të barnave të zgjatura dhe barnave afatshkurtra.
Terapia me insulinë intensive në kombinim me metodat moderne inovative të administrimit të barnave lejon pacientët gjatë gjithë ditës të dinë qartë kur trupi duhet të administrojë një ose një ilaç tjetër zëvendësues të insulinës dhe në çfarë forme (të shkurtër ose të zgjatur). Zakonisht, administrimi në mëngjes i insulinës së zgjatur është e nevojshme, dhe pas çdo vakt, në analogji me proceset fiziologjike, doza e hormonit plotësohet me ilaçe.
Karakteristikat e trajtimit të patologjisë së tipit II
Faktorët më të rëndësishëm në trajtimin e diabetit tip 2 janë dieta dhe stërvitja. Sidoqoftë, kohëzgjatja e efektit të tejkalimit të hiperglicemisë është vetëm për shkak të një kombinimi të këtyre faktorëve dhe ilaçeve. Fazat fillestare të diabetit tip 2 përfshijnë përdorimin e ilaçeve të metforminës, të cilat miratohen pothuajse në të gjitha vendet e botës për trajtimin e diabetit. Më tej, me përparimin e sëmundjes, mjekët shpesh përshkruajnë ilaçe sulfonilurea për pacientët e tyre, mekanizmi kryesor i veprimit të të cilave është aktivizimi i sekretimit të insulinës. Përgatitjet Sulfonylurea mund të lidhen me receptorët e vendosur në sipërfaqen e qelizave beta të pankreasit. Trajtimi me ilaçe të tilla fillon me doza të vogla dhe gradualisht rritni ato 1 herë në javë me nevojë terapeutike. Me toksicitet të theksuar të glukozës tek pacientët, ilaçe të tilla menjëherë u përshkruhen atyre në dozën maksimale, dhe kur sëmundja kompensohet, doza zvogëlohet gradualisht.
Grupi tjetër i ilaçeve që janë të përshkruar për pacientët me përparim të diabetit mellitus tip 2 janë glitazones ose tiazolidinediones, të cilat mund të zvogëlojnë rezistencën e insulinës duke rritur numrin e transportuesve të glukozës dhe duke rritur aftësinë e indeve për të përdorur glukozën, si dhe duke ulur sasinë e acideve yndyrore, triglicerideve në gjak, si dhe frenimin e funksionit të mëlçisë riprodhimi i glukozës. Ilaçet tiazolidinedione kanë një efekt të dobishëm në gjendjen e përgjithshme të pacientëve me diabet tip 2.
Gjithashtu, përveç grupeve të mësipërme të barnave, në trajtimin e kësaj sëmundje, specialistët përdorin grupe të tilla të barnave si:
- glinides,
- frenuesit e alfa glukozidazës
- inkretinomimetiki,
- frenuesit dipeptidil peptidaza-IV.
Agjentët hipoglikemikë jo gjithmonë ndihmojnë për të zgjidhur problemin e ruajtjes së nivelit të glicemisë në kornizën e duhur. Terapia më e mirë kombinuese për diabetin e llojit të dytë ka provuar vetë, në të cilën ilaçet hipoglikemike orale në kombinim me ilaçet zëvendësuese të insulinës, kur përdoren në 6 vitet e para të sëmundjes, parandalojnë formimin e komplikimeve serioze. Kontrolli më i lartë i hipoglikemisë mund të vërehet në rastin e kalimit në terapi me insulinë me stabilizimin e qelizave beta.
Sipas vëzhgimeve mjekësore, me joefektivitetin e agjentëve hipoglikemikë në llojin e dytë të diabetit, terapia me insulinë duhet të fillohet menjëherë. Kështu, ju mund të neutralizoni shumicën e efekteve anësore të shkaktuara nga doza të larta të ilaçeve për uljen e sheqerit, dhe të zvogëloni glukozën në gjak.
Për shkak të uljes së aktivitetit beta qelizor gjatë monoterapisë së diabetit mellitus tip 2, herët a vonë të gjithë pacientët që vuajnë nga sëmundja kalojnë në trajtim të kombinuar. Regjimet e trajtimit të kombinimit që përdorin metformin dhe sulfonylurea ose exenatide dhe sulfonylurea konsiderohen më të efektshmet. Sidoqoftë, kombinimi më i mirë sot njihet si një përbërës i metforminës dhe insulinës. Në këtë rast, dozat minimale të ilaçeve parandalojnë shfaqjen e efekteve anësore, e cila është gjithashtu një plus i trajtimit të kombinuar.
Karakteristikat e terapisë gjatë shtatëzanisë
Në botë çdo ditë ka gjithnjë e më shumë pacientë shtatëzanë me diabet gestacional. Diabeti gestacional mellitus është një gjendje patologjike e intolerancës së glukozës, për shkak të së cilës niveli i sheqerit në gjak rritet, i cili së pari ndodh në një grua gjatë periudhës së shtatzënisë. Zakonisht kjo gjendje largohet vetvetiu pas lindjes. Për trajtimin gjatë periudhës së shfaqjes së simptomave, rekomandohet të ndryshoni stilin e jetës, të përmbaheni një dietë dhe t'i kushtoni më shumë kohë aktivitetit të nevojshëm fizik. Disa gra shtatzëna janë të përshkruara ilaçe antidiabetike oral, në veçanti glibenclamide dhe metformin, të cilat janë një alternative dhe janë aprovuar për përdorim gjatë shtatëzënësisë së bashku me insulinë për të kontrolluar nivelin e glukozës.
Gjatë shtatëzënësisë me diabet, është e nevojshme të mësoni të kontrolloni në mënyrë të pavarur gliceminë në mënyrë që ta korrigjoni atë në kohën e duhur. Në shumicën e rasteve, dieta është mjaft e mjaftueshme. Parimet e terapisë diete nënkuptojnë në këtë rast ndarjen e dietës ditore në ushqim që përmban 35-40% karbohidrate, 35-40% yndyrna dhe 20-25% proteina. Në prani të peshës së tepërt, vlera kalorike e ushqimit nuk duhet të kalojë kufirin e 25 kilocalories për kilogram të peshës trupore, dhe me peshë normale, duhet të jetë brenda 30-35 kilocalories për kilogram. Në këtë rast, një ulje në përmbajtjen e kalorive duhet të ndodhë pa probleme, pa shirita të mprehtë.
Smbëlsirat (karbohidratet lehtësisht të tretshëm) nuk lejohen në menunë e gruas shtatzënë për diabetin gestacional, yndyrnat e konsumuara zvogëlohen, dhe sasia e fibrave dhe proteinave është rritur në një e gjysmë gram për kilogram të peshës trupore.
Në mungesë të dinamikës pozitive në nivelin e glicemisë gjatë terapisë dietë, pacientët u përshkruhet terapi me insulinë në masën që mjeku që merr pjesë vazhdimisht rrëfen dhe rregullon.
Si të ulni sheqerin në shtëpi
Ekzistojnë disa rregulla për uljen e glukozës në gjak në shtëpi. Shtë e domosdoshme të blini një glukometër të importuar, ta kontrolloni atë për saktësi dhe të matni vazhdimisht sheqerin për të përcaktuar se si sillet gjatë gjithë ditës. Nga cila orë e ditës niveli i glukozës në gjakun e pacientit është më i larti, varet nga trajtimi, dieta dhe aktiviteti fizik i pranueshëm.
Shtë e rëndësishme të mbani mend se sa më i ulët niveli i karbohidrateve në ushqimin e konsumuar, aq më efikase dieta do të rregullojë nivelin e sheqerit. Prandaj, edhe nëse mjeku përshkruan një dietë të ekuilibruar, mund të zvogëloni sasinë e karbohidrateve edhe në të. Kjo nuk do të përkeqësojë rrjedhën e diabetit dhe do të ndihmojë për të kthyer më shpejt nivelin e duhur të glukozës. Qëllimi i kontrollit të sheqerit në gjak në shtëpi është të arrihet një nivel i vazhdueshëm i këtij treguesi në intervalin 4.0-5.5 mmol për litër. Në mungesë të efektivitetit në këtë çështje të dietës, lidhet metformina në formën e Glukofage ose Siofor për pacientët me mbipeshë. Me hollësi, ilaçe të tilla nuk do të funksionojnë, ato nuk mund të konsumohen.
Shtë e rëndësishme të rregulloni insulinën e prodhuar në trup, për të rritur aktivitetin fizik. Më e efektshmja për diabetin është vrapimi, ecja, noti. Trajnimi i fuqisë mund të përfitojë shëndet të përgjithshëm, por ato nuk do të kenë asnjë efekt në diabet.
Injeksionet në insulinë janë një mjet për jetë për ata pacientë me diabet të cilët tashmë kanë provuar të gjitha ilaçet, por ato nuk kanë sjellë efektin e duhur. Nëse ndiqni një dietë, aktivitet fizik kompetent dhe përdorimin e metforminës, doza e insulinës, si rregull, është e nevojshme në minimum.
A është e mundur që të rikuperohet plotësisht
Anydo diabetik gjithmonë pyet veten nëse është e mundur të heqësh qafe plotësisht patologjinë që ka lindur. Sidoqoftë, mjekët janë të pafalshëm - diabeti mellitus i tipit 2 është një patologji kronike që mbetet në trup gjatë gjithë jetës dhe mund të përkeqësohet, ose të shkojë në falje. Për të ruajtur vazhdimisht kompensimin për sëmundjen, duhet të ndiqni të gjitha rekomandimet e mjekut dhe të merrni ilaçet e nevojshme. Nëse thjesht ndaloni përdorimin e drogës, patologjia mund të fillojë të përparojë me një ritëm të shpejtë, duke shkaktuar shumë komplikime paralelisht. Prandaj, duhet të keni kujdes nëse disa klinika të mjekësisë alternative ofrojnë një kurë të plotë për diabetin përmes metodave:
- pastrimi nga toksinat e trupit,
- dridhjet e pajisjeve të pakonceptueshme,
- ilaç bimor pa përdorimin e barnave farmakologjike dhe injeksione të insulinës,
- efektet e energjisë në nënndërgjegjeshëm,
- veshur medaljone dhe rroba të veçanta.
Shtë e rëndësishme të kuptohet që fazat e hershme të patologjisë së llojit të dytë kompensohen me lehtësi nga një dietë kompetente dhe aktivitet fizik, por kjo nuk do të thotë që pacienti shërohet plotësisht. Në fazat e mëvonshme të sëmundjes, ndërprerja e ilaçeve është thjesht vdekjeprurëse, pasi që vetë sëmundja dhe komplikimet e shumta të rrezikshme mund të përparojnë. Prandaj, fitoterapia dhe sportet me të vërtetë mund të bëhen më të lehta, por vetëm nëse i përdorni si shtesë për terapinë me insulinë dhe trajtimin kryesor.
Diabeti mellitus primar i 1 ose 2 llojeve nuk mund të shërohet, por duke përdorur metoda të ndryshme është mjaft e mundur të shpëtoni pacientin nga simptomat e sëmundjes, të ruani metabolizmin në trupin e tij për një kohë të gjatë, të parandaloni shfaqjen e komplikimeve dhe të përmirësoni cilësinë e jetës së pacientit. Në këtë rast, vetë-mjekimi në këtë rast është rreptësisht i ndaluar. Nëse filloni të ekzaminoheni dhe trajtoheni në kohën e duhur, çështja për të hequr qafe diabetin do të pushojë së shqetësoni pacientin, pasi jeta e tij me këtë sëmundje nuk do të jetë e vështirë në asnjë kuptim.
Pasojat e mos trajtimit
Nëse diabeti nuk mjekohet, mund të priten patologji të rënda në shëndetin e vet, pavarësisht nga fakti se diabeti në vetvete nuk përbën një kërcënim të drejtpërdrejtë për jetën e njeriut. Patologjia e patrajtuar shkakton shumë komplikime serioze që mund të prekin absolutisht çdo sistem dhe organ në trup. Injorimi i metodave terapeutike mund të çojë në paaftësi, dhe madje edhe vdekje.Kjo është arsyeja pse diabeti është përmendur gjerësisht si "vrasësi i heshtur" - një sëmundje praktikisht nuk mund të manifestohet dhe të mos shqetësojë një person në asnjë mënyrë, por të provokojë një përparim të komplikimeve të papajtueshme me jetën.
Në vitin 2007, shkencëtarët kryen një studim që tregoi se si diabeti ndikon në jetën dhe shëndetin e njerëzve në përputhje me gjininë. Doli se për gratë kjo patologji është shumë më e rrezikshme. Ulja e jetëgjatësisë te meshkujt me diabet është mesatarisht 7 vjet, ndërsa te gratë kjo shifër tejkalon 8 vjet. Zhvillimi i patologjive kardiovaskulare për shkak të diabetit tek burrat ndodh më shpesh 2-3 herë, dhe tek gratë 6 herë më shpesh. Për më tepër, është sëmundje kardiovaskulare ajo që shkakton vdekjen e shumë diabetikëve.
Sëmundja e sheqerit dhe sindroma depresive janë të lidhura ngushtë në një moshë të re. Këto dy kushte në kompleks shpesh i shtyjnë të rinjtë të bëjnë veprime të skuqura, prandaj, kur identifikoni një patologji të hershme, do të jetë shumë mirë të merrni rregullisht këshilla psikologjike.
Në përgjithësi, në mungesë të terapisë së nevojshme për diabet, sëmundja lehtë mund të përkeqësohet, të shkaktojë komplikime, të provokojë paaftësi dhe madje edhe vdekje.
Mjek mjek
Një mjek ose një mjek i familjes (mjek i përgjithshëm) mund të diagnostikojë diabetin tek një pacient ose të supozojë praninë e kësaj patologjie. Në shenjën më të vogël të sëmundjes, pacientit i caktohen teste të përshtatshme, dhe sipas rezultateve të tyre, pacienti është referuar për konsultim tek një endokrinolog. Nëse diabeti konfirmohet, atëherë pacienti në endokrinologji vihet në një rekord të përhershëm.
Endshtë endokrinologu që është në gjendje të gjejë zgjidhjen optimale për një pacient të veçantë për të zgjedhur dhe rregulluar nivelin e hormoneve dhe sheqerit në gjak. Specialisti kryen studime që identifikojnë praninë e problemeve në funksionalitetin e sistemit endokrin, diagnostikon patologjitë, zgjedh trajtimin dhe eliminon simptomat negative. Më shpesh, fondet zgjidhen për të rregulluar ekuilibrin hormonal në trup, për të rikthyer metabolizmin, për të eleminuar faktorin endokrin që provokon infertilitetin, dhe të tjerët. Bazuar në rezultatet e studimeve, bëhet një diagnozë e saktë, zgjidhet një dietë dhe ilaçe specifike.
Sanatoriumet për pacientët me diabet
Sot, pacientët me diabet trajtohen dhe restaurohen në mënyrë efektive në institucione të specializuara të specializuara, të cilat janë krijuar për t'u marrë me problemet e sistemit të tretjes. Sidoqoftë, diabetikët shpesh kanë nevojë për trajtim në banjë për patologji të tjera që lidhen me diabetin. Prandaj, në bazë të shumicës së sanatoriumeve ruse, ekziston një “Shkollë e Menaxhimit të Diabetit” special që mëson pacientët e çdo institucioni të specializuar të kujdesit shëndetësor që të monitorojnë në mënyrë të pavarur gjendjen e tyre në kohën e shërimit të tyre, të zgjedhin enët dietike dhe aktivitetin fizik, duke pasur parasysh historinë e diabetit.
Më të njohurit për diabetikët janë vendpushimet ruse të Altai, Territori i Krasnodarit, Essentuki, Pyatigorsk, Goryachiy Klyuch, Zheleznovodsk, Kislovodsk etj.
Faktorët kryesorë shërues të vendpushimit Belokurikha në Territorin Altai janë baltë shëruese, ujëra minerale dhe një klimë shëruese. Këtu, pacientëve u ofrohet terapi me nitrokarbonat-sulfat natriumi silikoni të ulët të mineralizuar me nitric ujëra termale pak të radonit me acid silikik në përbërje. Këtu, sugjerohet që pacientët të përdorin ujë të tryezës tavolinë mjekësore të tretur nga minerali i sulfat-klorur i magnezit-kalcium-natrium nga depozita e Berezovsky, në të cilën Territori i Altai është i pasur, si një trajtim i pirjes.
Në vendpushimin më të mirë balneologjik të Rusisë në Anapa (Territori Krasnodar) janë gjetur shumë ujëra minerale të dobishëm që përdoren si për përdorim të brendshëm ashtu edhe për në natyrë.Nëpër Kuban nuk ka aq shumë depozita të ujit mineral për përdorim të jashtëm. Por më të vlefshmet janë ujërat e përdorimit shtëpiak, depozita e të cilave është drejtpërdrejt brenda qytetit të Anapa. Këtu, pacientët mund të trajtohen me dy lloje të ujit - mineral të azotuar me azot të ulët (3.2-4.9 gram për litër) hidrokarbonat-klorur-sulfat dhe sulfat-hidrokarbonat-klorur natriumi, neutral në përbërjen alkaline. Gjithashtu, ujërat minerale të burimeve Semigorsk me përmbajtje të lartë gazi dërgohen çdo ditë në vendpushimet Anapa. Ky është ujë me azot-karbon dioksid-metani, përmban jod klorur-hidrokarbonat që përmban jod me një pH të dobët alkalik prej 7.6 dhe një nivel mineralizimi prej 10-11 gram për litër.
Goryachiy Klyuch është vendpushimi i vetëm në Rusi ku mund të takoni një kombinim të ujërave minerale nga banjot Essentuki dhe hidrogjen sulfidi, për të cilat këtu përdoret ujërat minerale termale klorur-bikarbonat kalcium-bikarbonat kalcium-natriumi të burimeve të nxehta me një temperaturë deri në 60 gradë. Temperaturat më të ulëta të ujërave të tilla përdoren për trajtimin e pirjes së patologjive të ndryshme të traktit gastrointestinal.
Në vendpushimin e Zheleznovodsk, terapia kryhet pa analoge në botën e ujërave "Slavyanovskaya" dhe "Smirnovskaya", të cilat janë shumë të dobishme për sistemin tretës në tërësi, për patologjitë e veshkave, traktit urinar dhe sëmundjet andrologjike. Ata trajtojnë pacientë diabetikë që vuajnë nga sëmundje shoqëruese të organeve të traktit gastrointestinal, indit muskulor skeletik, organeve të ENT, sëmundjeve gjinekologjike.
Burimet e vendpushimit të Essentuki janë ujëra minerale të një natyre kripe - alkaline - të njohura për të gjithë Essentuki №17 dhe Essentuki 4. Në bazë të sanatoriumit Kalinin, ku diabeti është trajtuar me sukses për 10 vjet, sot funksionon Qendra për rehabilitimin e pacientëve me diabet me faktorë natyrorë. Këtu, pacientët udhëzohen dhe monitorohen nga profesorë të endokrinologjisë, doktorë të shkencave në fushën e endokrinologjisë. Këtu diabeti trajtohet në pothuajse të gjitha sanatoriumet që funksionojnë.
Kislovodsk është një vendpushim i famshëm i narzanëve.
Të gjithë kanë ngjashmëri dhe përdoren për balneoterapi. Më të efektshmet për diabetin janë narzan Dolomite, i cili përmirëson proceset metabolike, rrit urinimin dhe eliminimin e toksinave të mbeturinave, si dhe narzan Sulphate, i cili rrit sekretimin e stomakut, përmirëson tretjen dhe funksionin kolerik të mëlçisë, zvogëlon ndjeshmërinë dhe përmirëson funksionimin e zorrëve. Në vendpushimin Kislovodsk, trajtohen pacientët diabetikë me patologji shoqëruese të sistemit muskuloskeletor, sistemin e qarkullimit të gjakut dhe sistemin tretës.
Më shumë se 40 emra të burimeve të Pyatigorsk bashkojnë praktikisht të gjitha llojet e njohura të ujërave minerale të botës. Këtu, tregohet se trajtohen pacientë me diabet, historia e të cilave është e ndërlikuar nga patologjitë hepatike, stomakut, zorrët, sëmundjet e sistemit nervor periferik, patologjitë vaskulare të ekstremiteteve të poshtme, sëmundjet muskulore-skeletore, patologjitë e lëkurës, sistemin endokrin, sëmundjet profesionale dhe të tjera.
Ilaçet pankreatike për të rritur vëllimin e insulinës
Lista e pilulave të diabetit tip 2
| Manin | DIABETON | Glyurenorm | Amaryl |
| Veprimi: si përgjigje ndaj ilaçit, pankreasi lëshon pjesën maksimale të insulinës së nevojshme për thithjen e glukozës që gëlltitej me ushqim | Ka një efekt më të butë se Maninil. Mbron enët e gjakut, është aktiv në fazën e parë të sekretimit të hormoneve | Stimulon formimin e insulinës, efektet hipoglikemike zhvillohen një orë pas ngrënies. Isshtë përshkruar për trajtimin e diabetit tip 2 tek të moshuarit. Mund të përshkruhet për sëmundje të veshkave | Një ilaç efektiv për diabetin e gjeneratës së fundit.Ka një efekt të zgjatur. Zvogëlon rrezikun e hipoglikemisë. |
| Efekti anësor: mund të shkaktojë një reaksion alergjik | Ka shumë reagime të kundërta: hipoglicemia, dhimbja e kokës, zvogëlimi i vëmendjes, reagimi i vonuar, depresioni, humbja e vetëkontrollit | Efektet anësore: leukopeni, trombocitopeni, dhimbje koke, marramendje, përgjumje, lodhje, dështim kardiovaskular | Efektet anësore: reaksioni hipoglikemik |
| Kundërindikuar në shtatzëni, fëmijë, diabeti tip 1, dështimi i mëlçisë | Kundërindikuar në laktacion, sëmundje të mëlçisë dhe veshkave | Kundërindikuar në llojin e parë të sëmundjes | Kundërindikuar në llojin e parë të sëmundjes |
Barnat për rritjen e insulinës
Përgatitjet për trajtimin e diabetit mellitus tip 2 nuk ndikojnë në pankreas vetë, por vepron për të rritur aktivitetin e insulinës, zvogëlon thithjen e glukozës, yndyrnave nga zorrët dhe siguron thithjen e mirë të sheqerit nga qelizat. Barnat për diabet parandalojnë hipoglikeminë, përmbajnë metforminë.
| Siofor | Metformin (Glukofag) |
| Tabletat për diabet mellitus 2 rregullojnë, ulin nivelin e sheqerit në gjak, janë krijuar për të rregulluar nivelin e sheqerit në gjak. Kontribuoni në humbjen e peshës, luftoni obezitetin | Pilula efektive për uljen e sheqerit përshkruhen për pacientët obezë, të rritur dhe fëmijë, në kombinim me insulinën |
| Kundërindikimet: ilaçi për diabetin e tipit Siofor 2 nuk është i përshkruar për pacientët me sindromën diabetike të këmbës, hipoglikeminë, shtatëzëninë, alkoolizmin kronik dhe intolerancën individuale | Kundërindikimet kryesore për diabetin: dështimi i veshkave dhe mëlçisë, koma diabetike, ketoacidoza, infeksionet e rënda, mbindjeshmëria, dështimi i zemrës, sulmi në zemër |
| Efektet anësore: në fillim të trajtimit të diabetit tip 2, një shije metalike ndihet në gojë, humbja e oreksit, dhimbje barku, nauze, të vjella është e mundur | Efektet anësore: shumë shpesh ka një shkelje të aktivitetit të tretjes, i cili mund të kalojë në mënyrë spontane |
Barnat që ndikojnë në përthithjen e glukozës
Ilaçet për uljen e sheqerit për diabetin tip 2 rregullojnë procesin e thithjes së glukozës, zvogëlojnë nivelin e glukozës të formuar gjatë ndarjes së ushqimit. Ilaçet për diabetin tip 2 kanë efekte anësore: ilaçet në tableta shkaktojnë zhvillimin e kolecistitit, dysbiozës, proceseve inflamatore në stomak dhe zorrë.
Lista e pilulave të diabetit tip 2
| akarboza | Glyukobay |
| Ka një efekt hipoglikemik, është efektiv në trajtimin e diabetit tip 2 | Redukton sheqerin pas ngrënies. Tabletat për uljen e sheqerit përshkruhen si një mjet shtesë, në të njëjtën kohë si dietë |
| 1. Kundërindikimet: cirroza, ketoacidoza, shtatzënia, laktacioni, patologjia e traktit tretës, patologjia e veshkave | Kundërindikimet: sëmundjet e zorrëve, shtatzënia, ushqyerja me gji |
| Efektet anësore: diarre, fryrje | Efektet anësore: fryrje, dhimbje barku |

Për trajtimin e nyjeve, lexuesit tanë kanë përdorur me sukses DiabeNot. Duke parë popullaritetin e këtij produkti, vendosëm ta ofrojmë atë në vëmendjen tuaj.
Droga të kombinuara
Lista e pilulave të diabetit tip 2: Amari, Glibomet, Yanumet. Tabletat e kombinuara zvogëlojnë rezistencën ndaj insulinës, stimulojnë formimin e insulinës.
| Amaryl | Glibomet | Yanumet |
| Stimulon sekretimin e insulinës nga qelizat beta të pankreasit. Rrit ndjeshmërinë e indit dhjamor dhe muskujve ndaj veprimit të insulinës | Caktoni me terapi joefektive diete dhe trajtim me ilaçe hipoglikemike | Ndihmon në kontrollin e hipoglikemisë në diabetin tip 2 (në mënyrë që sheqeri të mos rritet). Ilaçi kundër diabetit rrit efektet e dietës, stërvitjes |

Diabeti mellitus në pleqëri
Cilat pilula përshkruhen për diabetin e tipit 2 tek të moshuarit? Në diabetin tip 2, në mënyrë që sheqeri të mos rritet, ilaçet që përmbajnë metforminë janë të përshkruara.
- sëmundja rëndohet nga patologji të ndryshme të grumbulluara nga kjo epokë,
- problemet financiare të pensionistëve nuk lejojnë që ata të trajtohen plotësisht,
- simptomat e diabetit tip 2 maskohen nga patologji të tjera,
- shpesh pacienti zbulon se ai zhvilloi sëmundjen kur ajo tashmë po vrapon.
E rëndësishme: Për të mos humbur fillimin e sëmundjes, duke filluar nga 45-55 vjeç, duhet të dhuroni periodikisht gjak për sheqer. Diabeti i tipit 2 është i rrezikshëm për shëndetin me një mori komplikimesh - patologji kardiovaskulare, patologji të veshkave, mëlçi, verbëri, amputim të gjymtyrëve.
A janë tabletat e dobishme për diabetin?
Farmacistët thonë me shaka se diabetikët mund të hanë gjithçka që dëshironi, më e rëndësishmja, të merrni pilula të mira për diabetin 2. Por ju duhet të mbani mend që jo, madje edhe ilaçet më të mira për diabetin tip 2 do të japin lehtësim nëse nuk ndiqni një dietë . Nëse hani ushqim të ndaluar, të hedhurinave gjatë gjithë kohës, mund të kulloni pankreasit - asnjë listë e barnave nuk do t'ju ndihmojë, do t'ju duhet të pini jo vetëm tableta, por edhe të injektoni insulinë.
Shumë ilaçe moderne të diabetit kanë shumë efekte anësore dhe kundërindikacione, rrisin vdekshmërinë, kështu që ju duhet të zgjidhni me kujdes ilaçet për diabetin. Ilaçi më i mirë është Metformin. Njerëzit thonë se ende nuk ka ilaç më efektiv, më efektiv.
Forsiga: Pro dhe kundër
Forsiga është ilaçi më i ri për diabetin. Ilaçi stimulon sekretimin e glukozës në urinë. Besohet se trajtimi me tableta Forsig ka më shumë kundërindikacion sesa indikacione - mund të shkaktojë infeksione të traktit urinar, pas së cilës mund të zhvillohet dështimi i veshkave.
Në internet mund të gjeni komente lavdëruese për disa barna kundër diabetit, të cilat premtojnë një kurë të shpejtë. Mos u besoni deklaratave të tilla. Tani nuk ka ilaçe të tilla që mund të kurojnë patologjinë e pankreasit. Prandaj, besoni më shumë mjekësisë zyrtare.
Produkt bimor që ul sheqerin
Cilat ilaçe i përshkruan një mjek nga përbërësit natyral me origjinë bimore? Mjeku mund të rekomandojë që pacientët në fazat fillestare të sëmundjes të mos kenë ilaçe për diabet, por shtesa biologjike. Në diabetin tip 2, për të parandaluar ngritjen e sheqerit, rekomandohet marrja e insulinës. Insulina stimulon sekretimin e insulinës, normalizon proceset metabolike. Përdorimi i qëndrueshëm, afatgjatë i ilaçit përmirëson gjendjen e pacientit, zvogëlon sheqerin në gjak.

Përfundim
Dieta, aktiviteti fizik dhe ilaçet kundër diabetit janë tre shtyllat e ruajtjes së shëndetit, parandalimit të komplikimeve dhe një jetë të gjatë dhe plotësuese. Për të arritur një efekt terapeutik dhe për të parandaluar komplikimet, ilaçet duhet të përshkruhen vetëm nga një endokrinolog. Barnat pa recetë.
Ilaçet për diabet: Një përmbledhje e ilaçeve diabetike
Ilaçet janë në fazën e tretë në trajtimin e diabetit tip 2. Dy fazat e para nënkuptojnë një dietë të ulët karboni dhe aktivitet fizik. Kur nuk përballen më, përdoren tableta.
Por ndodh që tabletat të jenë joefektivë, në këtë rast, pacientit i janë përshkruar injeksione me insulinë. Le të flasim më në detaje rreth asaj liste të ilaçeve që mund të sigurohen sot për diabetikët.
Grupet e Barnave të Diabeteve
Sipas veprimit të tyre, ilaçet e diabetit ndahen në dy grupe:
- Barnat që rrisin ndjeshmërinë e qelizave ndaj insulinës hormonale.
- Substancat medicinale që stimulojnë pankreasin për të rritur sasinë e prodhimit të insulinës.
 Që nga mesi i viteve 2000, ilaçet e reja për diabetin janë lëshuar, të cilat përfshijnë ilaçe me efekte të ndryshme, kështu që disi është e pamundur t'i kombinosh ato akoma. Ndërsa këto janë dy grupe ilaçesh me aktivitet incretin, por, me siguri, të tjerët do të shfaqen me kalimin e kohës.
Që nga mesi i viteve 2000, ilaçet e reja për diabetin janë lëshuar, të cilat përfshijnë ilaçe me efekte të ndryshme, kështu që disi është e pamundur t'i kombinosh ato akoma. Ndërsa këto janë dy grupe ilaçesh me aktivitet incretin, por, me siguri, të tjerët do të shfaqen me kalimin e kohës.
Ekzistojnë pilula të tilla si akarboza (glukobai), ato bllokojnë thithjen e glukozës në traktin tretës, por shpesh shkaktojnë shqetësime të tretjes. Por nëse pacienti ndjek një dietë të karburantit të ulët, atëherë nevoja për këtë ilaç në përgjithësi zhduket.
Nëse pacienti nuk mund të përballojë sulmet e urisë dhe nuk mund t'i përmbahet një diete të ulët karboni, ai duhet të marrë ilaçe për diabetin, me të cilat ju mund të kontrolloni oreksin tuaj. Nga glukoba, një efekt i veçantë nuk vërehet, prandaj, diskutimi i mëtutjeshëm mbi të nuk ka kuptim. Më poshtë është një listë e pilulave.
Pilula të diabeteve
Këto pilula diabeti janë më të njohurat sot, ato stimulojnë pankreasin me qelizat beta.
Ashtu si ilaçi i mëparshëm, ai stimulon pankreasin me qeliza beta, por inferior ndaj të parit në forcë. Sidoqoftë, diabetoni promovon një rritje natyrale të insulinës në gjak.
Ky medikament diabetik përdoret nga pacientë me komplikime renale ose sëmundje të tjera shoqëruese.
Ilaçi i përket një brezi të ri të ilaçeve. Efekti i tij shoqërohet me stimulimin e lëshimit të insulinës hormonale nga qelizat beta të gjëndrës. Amaryl shpesh përdoret në kombinim me insulinën.
Për çfarë është terapia me insulinë?
Diabeti mellitus tip 1 dhe 2 i referohet sëmundjeve metabolike, kështu që efekti i ilaçeve, para së gjithash, duhet të ketë për qëllim sjelljen e proceseve metabolike të trupit në normalitet.
 Për shkak të faktit se shkaku i diabetit tip 1 është vdekja e qelizave beta që prodhojnë insulinë, ky hormon duhet të administrohet nga jashtë. Rrjedha e insulinës në trup mund të sigurohet me injeksion ose duke përdorur një pompë insuline. Me diabetin e varur nga insulina, për fat të keq, nuk ka asnjë alternative për trajtimin e insulinës.
Për shkak të faktit se shkaku i diabetit tip 1 është vdekja e qelizave beta që prodhojnë insulinë, ky hormon duhet të administrohet nga jashtë. Rrjedha e insulinës në trup mund të sigurohet me injeksion ose duke përdorur një pompë insuline. Me diabetin e varur nga insulina, për fat të keq, nuk ka asnjë alternative për trajtimin e insulinës.
Për trajtimin e diabetit tip 2, mjekët përshkruajnë një sërë ilaçesh që ndihmojnë në uljen e sheqerit në gjak. Nuk ka nevojë të marrë insulinë në këtë grup diabetikësh.
Medikamente për diabetin tip 2
Ilaçet për diabet të tipit 2 mund të ndahen në disa kategori. Edhe pse është menjëherë e nevojshme të bëhet një rezervë që nuk ka kurë absolute për diabetin. Në shumë mënyra, suksesi i trajtimit të diabetit varet nga:
- nga gatishmëria e pacientit për të luftuar me kokëfortësi sëmundjen,
- nga mënyra e jetesës së pacientit.
Nëse aktiviteti fizik dhe dieta nuk kanë dhënë rezultate pozitive, një specialist përshkruan ilaçe për diabetin, të cilat ndahen në disa klasa. Një mjek mund të përshkruajë ndonjë ilaç ose kombinim të barnave që i përkasin klasave të ndryshme.
Në fazat e hershme të diabetit, frenuesit e a-glukozidazës janë shumë efektivë, ato ndihmojnë në uljen e thithjes së glukozës së zorrëve. Derivatet e sulfonylureas përshkruhen, si rregull, kur bëhet e nevojshme të stimulohet sekretimi i insulinës nga qelizat beta.
Por këto ilaçe kanë një numër kundërindikacionesh, të cilat përfshijnë:
- kirurgji abdominale
- diabeti pankreatik mellitus ose diabeti tip 1,
- shtatzënia dhe laktacioni,
- plagosje
- sëmundjet infektive
- të gjitha llojet e manifestimeve alergjike.
Nëse gjaku i pacientit është mjaft i pasur me insulinë, endokrinologu mund të përshkruaj pacientin që të marrë ilaçet e grupit biguanide. Këto ilaçe të diabetit nuk stimulojnë prodhimin e insulinës, por rrisin efektin e tij në indet periferike.
Biguanidet zvogëlojnë prodhimin e glukozës nga mëlçia, thithja e saj nga zorrët, pengojnë oreksin. Por kur i emëroni ato, duhet të merren parasysh një numër i kundërindikacioneve të ndryshme:
- gjendja e hipoksisë
- funksioni i dëmtuar i veshkave,
- komplikime diabetike akute, etj.
Përdorimi i shtojcave dietike për diabetin tip 2
 Marrja e pilulave që ulin sheqerin në gjak në diabet është e pashmangshme. Prandaj, pacienti do të duhet të pajtohet me faktin se përdorimi i përditshëm i drogave në mënyrë të pashmangshme prish stomakun, mëlçinë dhe gjakun.
Marrja e pilulave që ulin sheqerin në gjak në diabet është e pashmangshme. Prandaj, pacienti do të duhet të pajtohet me faktin se përdorimi i përditshëm i drogave në mënyrë të pashmangshme prish stomakun, mëlçinë dhe gjakun.
Por akoma ekziston mundësia për të rregulluar dozën e kimisë antidiabetike, nëse ju besoni funksionin e uljes së sheqerit me mjete natyrale. Kjo, natyrisht, ka të bëjë me diabetin tip jo 2 të varur nga insulina. Këtu është e nevojshme të përdorni një qark të matësit të glukozës në gjak TC, për shembull.
Në shumë raste, mjeku mund ta plotësojë terapinë me dietë duke marrë shtesa dietike (aditivë biologjikisht aktiv), të cilat ndihmojnë në uljen e nivelit të glukozës në gjak. Ata që i konsiderojnë shtesat dietike një kurë për diabetin, gabohen.
Siç u përmend më lart, ende nuk ka asnjë qind për qind shërim për këtë sëmundje. Sidoqoftë, shtesat dietike kanë vetëm përbërës natyralë, të cilët në trajtimin kompleks të diabetit tip 2 kanë një efekt shumë të prekshëm.
Për shembull, "Insulat" është një shtesë dietike, e cila:
- Zvogëlon përqendrimin e glukozës në gjak duke zvogëluar thithjen e tij të zorrëve.
- Përmirëson proceset metabolike.
- Stimulon sekretimin e pankreasit.
- Ndihmon në uljen e peshës dhe normalizimin e proceseve metabolike.
Suplementet mund të përshkruhen si një ilaç i vetëm për parandalimin e diabetit tip 2, dhe mund të jenë një komponent në një kompleks të procedurave terapeutike. Me përdorimin e zgjatur të "Izolimit" në pacientë ka një rënie të qëndrueshme të indeksit të glicemisë.
Me respektim të rreptë të suplementit dietik dhe regjimit dietik, gjasat e nivelit të sheqerit në gjak i afrohen treguesve jo-diabetikë rritet.
Niveli optimal i sheqerit
| Në stomak bosh | 5.0-6.0 mmol / L |
| 2 orë pas ngrënies | 7.5-8.0 mmol / L |
| Para se të shkoni në shtrat | 6.0-7.0 mmol / L |
Nevojë për injeksione të insulinës
Zakonisht, nëse përvoja e diabetit tejkalon 5-10 vjet, dieta dhe marrja e medikamenteve tashmë nuk janë të mjaftueshme. Tashmë ekziston një terapi e përhershme ose e përkohshme e insulinës. Por mjeku mund të përshkruaj insulinë shumë më herët nëse metodat e tjera nuk mund të korrigjojnë nivelin në rritje të glukozës në gjak.
Insulina, si një trajtim për diabetin tip 2, më parë ishte parë si mjeti i fundit. Sot, mjekët i përmbahen pikës së kundërt.
 Më parë, shumica e pacientëve me dietë të ndërgjegjshëm që merrnin medikamente për diabetin kishin një indeks të lartë glicemie për një kohë të gjatë, e cila paraqiste një rrezik serioz për jetën, dhe në kohën e administrimit të insulinës, pacientët tashmë kishin komplikime serioze diabetike.
Më parë, shumica e pacientëve me dietë të ndërgjegjshëm që merrnin medikamente për diabetin kishin një indeks të lartë glicemie për një kohë të gjatë, e cila paraqiste një rrezik serioz për jetën, dhe në kohën e administrimit të insulinës, pacientët tashmë kishin komplikime serioze diabetike.
Praktika moderne për trajtimin e diabetit ka treguar se insulina është një nga ilaçet që ndihmojnë në uljen e sheqerit. Dallimi i tij nga tabletat është vetëm në metodën e administrimit (injeksion) dhe një çmim të lartë.
Në mesin e pacientëve me diabet tip 2, 30-40% e pacientëve kanë nevojë për terapi me insulinë. Kur dhe në cilat sasi për të filluar terapinë me insulinë mund të përcaktohet vetëm nga një endokrinolog, pasi gjithçka varet nga personaliteti i trupit.
A mund të jetoj plotësisht me diabet?
Sot, një diabetik ka çdo shans të parandalojë zhvillimin e komplikimeve të ndryshme dhe të ruajë një cilësi të lartë të jetës. Pacientët janë ilaçe të disponueshëm me origjinë sintetike dhe bimor, përgatitje për insulinë, agjentë vetë-kontrolli dhe metoda të ndryshme të administrimit.
Për më tepër, janë hapur "shkolla të diabetit", të cilat edukojnë njerëzit me diabet dhe familjet e tyre. Puna ka për qëllim të sigurojë që pacienti të dijë sa më shumë të jetë e mundur për sëmundjen e tij dhe të jetë në gjendje ta përballojë atë në mënyrë të pavarur, duke ruajtur gëzimet e jetës së zakonshme.
Problemi kryesor që kufizon mënyrat për të ulur sheqerin është gjasat e hipoglikemisë. Prandaj, për disa pacientë rekomandohet mbajtja e glicemisë në një nivel më të lartë, deri në 11 mmol / l gjatë ditës.Kjo masë paraprake do të ndihmojë në parandalimin e rënies së sheqerit të tepërt.
Në shumicën e rasteve, frika nga hipoglikemia është e ekzagjeruar dhe e paarsyeshme, por niveli i sheqerit që duhet ta parandalojë atë shpesh rritet në 10-15 mmol / l gjatë ditës, gjë që është jashtëzakonisht e rrezikshme.

 Hormoni fillon të veprojë 10-15 minuta pas injektimit, efekti maksimal ndihet pas një ore. Për të zvogëluar dhimbjen, një injeksion bëhet më së miri në dele të lëkurës afër anëve.
Hormoni fillon të veprojë 10-15 minuta pas injektimit, efekti maksimal ndihet pas një ore. Për të zvogëluar dhimbjen, një injeksion bëhet më së miri në dele të lëkurës afër anëve.