Karakteristikat e kujdesit infermieror për pacientët me diabet
Kur kujdeseni për pacientët me diabet mellitus, është e nevojshme të vëzhgoni një raport adekuat midis aktivitetit të mjaftueshëm fizik, karbohidrateve të marra në trup dhe sasisë së insulinës (ose tabletave për uljen e sheqerit)
Ju mund të zvogëloni marrjen e karbohidrateve dhe të ushtroni kontroll të përgjithshëm mbi marrjen e kalorive duke prezantuar terapi diete, megjithëse është më tepër një metodë shtesë.
Me çdo lloj diabeti, është e rëndësishme të përcaktoni sheqerin në gjak.
Në llojin e parë, kjo bëhet më shpesh: në mëngjes një herë në javë, dhe sipas nevojës para çdo vakt dhe dy orë pas. Në llojin e dytë, nivelet e sheqerit maten disa herë në muaj. Shtë më mirë ta bëni këtë me një glukometër.
Shtë gjithashtu e rëndësishme të përcaktoni përmbajtjen e sheqerit në urinë. Bëni këtë duke përdorur shirita provë. Të gjitha të dhënat duhet të futen në ditarin e vëzhgimeve të pacientit me datën, kohën, emrat e ilaçeve të përshkruara, duke treguar dozën e konsumit.
Gjatë përshkrimit të administrimit nënlëkuror të insulinës, duhet të respektohen rregulla të caktuara. Pra, injeksionet kryhen në anën e djathtë dhe të majtë të barkut, anën e jashtme të krahut mbi bërryl, kofshët e jashtme dhe të brendshme. Me administrim të shpeshtë të insulinës, përpiquni të ndryshoni zonën për injeksion. Me administrimin e njëkohshëm të dy llojeve të insulinës, duhet të përdorni një shiringë të veçantë për secilin dhe një vend të veçantë injeksioni. Pas prezantimit, është e nevojshme t'i kërkoni pacientit të lëvizë pak, kështu që insulina do të hyjë në gjak më shpejt. Gjysmë ore pas injektimit, pacienti duhet të hajë.
Kur kujdeseni për pacientët me diabet, vëmendje e veçantë duhet t'i kushtohet higjenës personale. Kjo vëmendje dyfishohet nëse pacienti qëndron në shtrat. Shtë e nevojshme të kryhet parandalimi i plotë i plagëve të presionit, të lani pacientin pas çdo administrimi fiziologjik, sepse sheqeri i lartë në gjak irriton shumë lëkurën dhe shkakton kruajtje. Pas larjes, lëkura fshihet e thatë dhe trajtohet me pluhur.
Në diabet mellitus, larja e dhëmbëve meriton vëmendje të veçantë, e cila duhet të kryhet me një pastë të veçantë me një efekt anti-inflamator. Fakti është se pacientë të tillë karakterizohen nga sëmundje të shpeshta të mukozës orale dhe mishrave në formën e gingivitit dhe stomatitit. Përveç larjes së gojës, pije me infuzione bimore dhe eliksirat dentare.
Do ndryshim në regjimin e pacientit mund të çojë në një mbingarkesë të rrezikshme për jetën ose mungesë sheqeri në gjak. Prandaj, kur largohet nga shtëpia, pacienti duhet të ketë një dozë insuline, disa copë sheqer dhe një shënim që tregon dozën e insulinës.
Ekzistojnë shenja të veçanta me të cilat mund të mendoni nëse pacienti vuan nga mungesa (hipoglicemia) ose nga një tepërt (sheqeri) i hiperglicemisë. Pra, hipoglikemia karakterizohet nga dobësi e papritur, dhimbje koke, marramendje dhe dhimbje muskulore. Ndoshta një ndjenjë akute e urisë, djersitje e përhapur, një zgjim i mprehtë mendor. Kjo gjendje, e shkaktuar zakonisht nga përdorimi i alkoolit, zhvillohet shumë shpejt dhe është karakteristike, kryesisht për pacientët me diabet tip 1. Në këtë rast, pacientit i jepen 4-5 copë sheqer, ëmbëlsira, çaj të ëmbël të nxehtë ose ujë të ëmbël me gaz mund të jepet.
Hiperglicemia (mbipesha) e sheqerit në gjak zhvillohet gradualisht (nga një orë në disa ditë) dhe shprehet në shfaqjen e nauze, të vjella, mungesë oreksi, shfaqjen e një ndjenje akute të etjes, lëkurës së thatë, gulçim. Pacienti bëhet letargjik, i penguar. Kjo gjendje mund të nxitet nga stresi ose përkeqësimi i një sëmundje kronike. Me hipergliceminë, ata injektojnë një insulinë dhe e pinë atë. Kur kujdeseni për pacientët, matjet e rregullta të sheqerit bëhen çdo dy orë dhe insulina administrohet rregullisht derisa glukoza e gjakut të normalizohet. Nëse niveli i sheqerit nuk bie, pacienti duhet të shtrohet menjëherë në spital.
Arritja më e rëndësishme e diabetologjisë gjatë tridhjetë viteve të fundit ka qenë roli në rritje i infermierëve dhe organizimi i specializimit të tyre në diabet, infermierë të tillë ofrojnë kujdes me cilësi të lartë për pacientët me diabet mellitus, organizojnë bashkëveprimin e spitaleve, mjekëve të përgjithshëm dhe ambulantëve, si dhe trajnojnë pacientët.
Përgjegjësitë e infermierëve të specializuar në kujdesin për diabetin janë shumë të ngjashme me ato të një konsulenti.
Për të përmirësuar cilësinë e jetës së pacientëve me diabet, një infermiere duhet të:
- ? Shpjegoni shkaqet e zhvillimit të sëmundjes dhe ndërlikimet e saj.
- ? Vendosni parimet e trajtimit, duke filluar me rregulla të thjeshta themelore dhe duke zgjeruar gradualisht rekomandime për trajtim dhe vëzhgim, përgatitni pacientët për kontroll të pavarur të sëmundjes.
- ? Siguroni pacientëve rekomandime të hollësishme për ushqimin e duhur dhe ndryshimet në stilin e jetës.
- ? Rekomandoni pacientët literaturën e nevojshme.
Një tipar i trajtimit të diabetit është se pacienti duhet të kryejë në mënyrë të pavarur trajtim kompleks për jetën. Për ta bërë këtë, ai duhet të jetë i informuar për të gjitha aspektet e sëmundjes së tij dhe të jetë në gjendje të ndryshojë trajtimin në varësi të situatës specifike - dhe një infermiere duhet ta ndihmojë atë në këtë.
Një vlerësim i cilësisë së jetës së pacientëve me diabet duhet të bëhet kur planifikoni ndonjë masë terapeutike.
Komplikimet e diabetit keqësojnë më shumë cilësinë e jetës, taktikat intensive për të përmirësuar kontrollin e glicemisë së cilësisë së jetës nuk zvogëlohen.
Cilësia e jetës ndikohet pozitivisht duke i ofruar pacientit mundësinë për të menaxhuar në mënyrë të pavarur sëmundjen. Kjo mundësi varet nga ofruesit e kujdesit shëndetësor, politika e diabetit dhe mjekësia kronike. Vetë pacientët mund të zhvillojnë politikat e duhura nëse stafi mjekësor dëgjon zërin e pacientit. Përvoja e një pune të tillë ekziston, ajo kryhet me ndihmën e psikologëve.
Etiologjia, patogjeneza, fazat e zhvillimit dhe simptomat e sëmundjes. Metodat e trajtimit, rehabilitimin parandalues, komplikimet dhe gjendjet e urgjencës së pacientëve me diabet mellitus. Parimet themelore të dietës dhe terapisë me ilaçe. Përfitimet e aktivitetit fizik.
| Titulli | mjekësi |
| pikëpamje | letër termi |
| gjuhë | rusisht |
| Shtuar data | 26.10.2014 |
Kapitulli 1. Shqyrtimi i literaturës për temën e kërkimit
1.1 Diabeti i tipit I
1.2 Klasifikimi i diabetit
1.3 Etiologjia e diabetit
1.4 Patogjeneza e diabetit
1.5 Fazat e zhvillimit të diabetit tip 1
1.6 Simptomat e diabetit
1.7 Trajtimi për diabetin
1.8 Kushtet urgjente për diabetin
1.9 Komplikimet e diabetit dhe parandalimi i tyre
1.10 Ushtrimi në diabet
Kapitulli 2. Pjesa praktike
2.1 Vendi i studimit
2.2 Objekti i studimit
2.3 Metodat e hulumtimit
2.4 Rezultatet e hulumtimit
2.5 Përvoja e "Shkollës së Diabetit" në GBU RME DRKB
Diabeti mellitus (DM) është një nga problemet kryesore mjekësore dhe sociale të mjekësisë moderne. Prevalenca e përhapur, paaftësia e hershme e pacientëve dhe shkalla e lartë e vdekshmërisë ishin baza që ekspertët e OBSH-së ta konsideronin diabetin si një epidemi të një sëmundje të veçantë jo të transmetueshme, dhe luftimi i tij u konsiderua si përparësi e sistemeve shëndetësore kombëtare.
Vitet e fundit, në të gjitha vendet shumë të zhvilluara ka pasur një rritje të dukshme të incidencës së diabetit. Kostot financiare të trajtimit të pacientëve me diabet mellitus dhe ndërlikimet e tij arrijnë në shifra astronomike.
Diabeti mellitus i tipit I (i varur nga insulina) është një nga sëmundjet më të zakonshme endokrine në fëmijëri. Në mesin e pacientëve, fëmijët përbëjnë 4-5%.
Pothuajse çdo vend ka një program kombëtar të diabetit. Në vitin 1996, në përputhje me Dekretin e Presidentit të Federatës Ruse "Për masat e mbështetjes shtetërore për personat me diabet mellitus", u miratua Programi Federal "Diabeti Mellitus", duke përfshirë, veçanërisht, organizimin e një shërbimi diabetologjik, sigurimin e drogës për pacientët dhe parandalimin e diabetit. Në 2002, programi federal i synuar "Diabeti" u miratua përsëri.
Rëndësia: problemi i diabetit është i paracaktuar nga përhapja e konsiderueshme e sëmundjes, si dhe nga fakti që ajo është baza për zhvillimin e sëmundjeve dhe komplikimeve komplekse shoqëruese, paaftësisë së hershme dhe vdekshmërisë.
Qëllimi: të studiohen tiparet e kujdesit infermieror për pacientët me diabet.
1. Për të studiuar burimet e informacionit mbi etiologjinë, patogjenezën, format klinike, metodat e trajtimit, rehabilitimin parandalues, komplikimet dhe gjendjet e urgjencës së pacientëve me diabet mellitus.
2. Identifikoni problemet kryesore te pacientët me diabet.
3. Tregoni nevojën për edukim të pacientëve me diabet në shkollën e diabetit.
4. Për të zhvilluar diskutime parandaluese në lidhje me teknikat themelore të terapisë dietë, vetë-kontrollit, përshtatjes psikologjike dhe aktivitetit fizik.
5. Testoni të dhënat e bisedës midis pacientëve.
6. Zhvilloni memorandume për të rritur njohuritë në lidhje me kujdesin e lëkurës, përfitimet e aktivitetit fizik.
7. Për tu njohur me përvojën e shkollës së diabetit mellitus GBU RME DRKB.
Kapitulli 1. Shqyrtimi i literaturës për temën e kërkimit
1.1 Diabeti i tipit I
Diabeti mellitus i tipit I (IDDM) është një sëmundje autoimune e karakterizuar nga mungesë absolute ose relative e insulinës për shkak të dëmtimit të qelizave b të pankreasit. Në zhvillimin e këtij procesi, predispozicioni gjenetik, si dhe faktorët mjedisorë janë të rëndësishëm.
Faktorët kryesorë që kontribuojnë në zhvillimin e IDDM tek fëmijët janë:
infeksione virale (enteroviruse, virusi i rubeolës, shytat, virusi Coxsackie B, virusi i gripit),
infeksione intrauterine (citomegalovirus),
mungesa ose zvogëlimi i kohëzgjatjes së ushqyerjes natyrore,
lloje të ndryshme të stresit
prania e agjentëve toksikë në ushqim.
Në diabetin tip I (i varur nga insulina), i vetmi trajtim është që të administrohet rregullisht insulina nga jashtë në kombinim me një dietë dhe dietë të rreptë.
Diabeti i tipit I ndodh midis moshave 25-30, por mund të ndodhë në çdo moshë: në foshnjëri, dhe në dyzet, dhe në 70 vjeç.
Diagnoza e diabetit mellitus bëhet sipas dy treguesve kryesorë: niveli i sheqerit në gjak dhe urinë.
Normalisht, glukoza vonohet nga filtrimi në veshkë, dhe sheqeri në urinë nuk zbulohet, pasi filtri i veshkave ruan të gjithë glukozën. Dhe me një nivel të sheqerit në gjak më shumë se 8,8 - 9,9 mmol / L, filtri i veshkave fillon të kalojë sheqerin në urinë. Prania e saj në urinë mund të përcaktohet duke përdorur shirita speciale të provës. Niveli minimal i sheqerit në gjak në të cilin fillon të zbulohet në urinë quhet pragu i veshkave.
Një rritje e glukozës në gjak (hiperglicemia) në 9-10 mmol / L çon në ekskretimin e tij në urinë (glukozuri). Duke u ekskretuar në urinë, glukoza mbart me vete një sasi të madhe uji dhe kripëra minerale. Si rezultat i mungesës së insulinës në trup dhe pamundësisë së glukozës që hyn në qelizë, këto të fundit, duke qenë në gjendje të urisë së energjisë, fillojnë të përdorin yndyrnat e trupit si një burim energjie. Produktet e prishjes së yndyrnave - trupave të ketonit, dhe në veçanti të acetonit, grumbullohen në gjak dhe urinë, duke çuar në zhvillimin e ketoacidozës.
Diabeti mellitus është një sëmundje kronike, dhe është e pamundur të ndjeheni të sëmurë për një jetë të tërë. Prandaj, gjatë stërvitjes, është e nevojshme të braktisni fjalë të tilla si "sëmundje", "e sëmurë". Përkundrazi, duhet të theksohet se diabeti nuk është një sëmundje, por një mënyrë e jetës.
E veçanta e menaxhimit të pacientëve me diabet mellitus është se roli kryesor në arritjen e rezultateve të trajtimit i është caktuar pacientit. Prandaj, ai duhet të jetë i informuar për të gjitha aspektet e sëmundjes së tij, në mënyrë që të rregullojë regjimin e trajtimit në varësi të situatës specifike. Pacientët në shumë aspekte duhet të marrin përgjegjësi për gjendjen e tyre shëndetësore, dhe kjo është e mundur vetëm nëse ata janë të trajnuar siç duhet.
Prindërit kanë një përgjegjësi të madhe për gjendjen shëndetësore të një fëmije të sëmurë, pasi jo vetëm shëndeti dhe mirëqenia e tyre aktualisht, por edhe gjithë prognoza e tyre e jetës varet nga leximi i tyre në çështjet e diabeteve dhe nga sjellja e saktë e fëmijës.
Aktualisht, diabeti nuk është më një sëmundje që do të privojë pacientët nga mundësia për të jetuar, punuar dhe luajtur sport normalisht. Nëse ndiqni një dietë dhe regjim të saktë, me opsione moderne të trajtimit, jeta e pacientit nuk ndryshon shumë nga jeta e njerëzve të shëndetshëm. Edukimi i pacientëve në fazën e tanishme të zhvillimit të diabetologjisë është një komponent i domosdoshëm dhe çelësi për trajtimin e suksesshëm të pacientëve me diabet së bashku me terapinë me ilaçe.
Koncepti modern i menaxhimit të diabetit e trajton këtë sëmundje si një mënyrë jetese specifike. Sipas detyrave të përcaktuara aktualisht, ekzistenca e një sistemi efektiv të kujdesit diabetik parashikon arritjen e qëllimeve të tilla si:
normalizim i plotë ose pothuajse i plotë i proceseve metabolike për të eleminuar komplikimet akute dhe kronike të diabetit,
përmirësimi i cilësisë së jetës së pacientit.
Zgjidhja e këtyre problemeve kërkon shumë përpjekje nga punonjësit e kujdesit parësor. Vëmendja ndaj trajnimit si një mjet efektiv për të përmirësuar cilësinë e kujdesit infermieror për pacientët po rritet në të gjitha rajonet e Rusisë.
1.2 Klasifikimi i diabetit
I. Format klinike:
1. Fillore: gjenetike, thelbësore (me ose pa mbipeshë).
2. Sekondare (simptomatike): hipofizë, steroide, tiroide, adrenale, pankreatik (pezmatimi i pankreasit, lezione apo heqje e tumorit), bronzi (me hemokromatozë).
3. Diabeti i grave shtatzëna (gestacionale).
II. Nga ashpërsia:
3. kurs i rëndë.
III. Llojet e diabetit mellitus (natyra e kursit):
Tipi 1 - i varur nga insulina (labile me tendencë për acidozë dhe hipoglicemi, kryesisht rinore),
Tipi 2 - jo i pavarur nga insulina (i qëndrueshëm, diabeti mellitus i të moshuarve).
IV. Statusi i kompensimit të metabolizmit të karbohidrateve:
1.3 Etiologjia e diabetit
SD-1 është një sëmundje me një predispozitë trashëgimore, por kontributi i saj në zhvillimin e sëmundjes është i vogël (përcakton zhvillimin e saj me rreth 1/3) - Pajtueshmëria në binjakët identikë në SD-1 është vetëm 36%. Probabiliteti i zhvillimit të CD-1 në një fëmijë me një nënë të sëmurë është 1--2%, babai - 3-6%, vëllai ose motra - 6%. Një ose më shumë tregues humoralë të dëmtimit autoimun të qelizave b, të cilat përfshijnë antitrupa ndaj ishujve pankreatik, antitrupa ndaj glukamit dekarbboxylaza (GAD65) dhe antitrupa ndaj tirosinës fosfatazës (IA-2 dhe IA-2c), gjenden në 85-90% të pacientëve . Sidoqoftë, rëndësia kryesore në shkatërrimin e qelizave b u jepet faktorëve të imunitetit qelizor. CD-1 shoqërohet me haplotipe HLA si DQA dhe DQB, ndërsa disa alele HLA-DR / DQ mund të jenë predispozuese për zhvillimin e sëmundjes, ndërsa të tjerët janë mbrojtës. Me frekuencë të shtuar, CD-1 është e kombinuar me të tjera endokrine autoimune (tiroiditi autoimun, sëmundjen e Addison) dhe sëmundjet jo-endokrine si alopecia, vitiligo, sëmundja e Crohn, sëmundjet reumatike.
1.4 Patogjeneza e diabetit
CD-1 manifestohet në shkatërrimin e 80-90% të qelizave b nga procesi autoimun. Shpejtësia dhe intensiteti i këtij procesi mund të ndryshojnë dukshëm.Më shpesh, me një kurs tipik të sëmundjes tek fëmijët dhe të rinjtë, ky proces vazhdon mjaft shpejt, i ndjekur nga një manifestim i dhunshëm i sëmundjes, në të cilën vetëm disa javë mund të kalojnë nga fillimi i simptomave të para klinike, në zhvillimin e ketoacidosis (deri në koma ketoacidotic).
Në raste të tjera, shumë më të rralla, si rregull, në të rriturit mbi 40 vjeç, sëmundja mund të ndodhë kohët e fundit (diabeti i latuar autoimunik i të rriturve - LADA), ndërsa në fillimin e sëmundjes, pacientë të tillë shpesh diagnostikohen me DM-2, dhe për disa vite kompensimi për diabetin mund të arrihet duke përshkruar përgatitje sulfonilurea. Por në të ardhmen, zakonisht pas 3 vjetësh, ka shenja të mungesës absolute të insulinës (humbje peshe, ketonuria, hiperglicemia e rëndë, përkundër marrjes së tabletave për uljen e sheqerit).
Patogjeneza e diabetit mellitus-1, siç tregohet, bazohet në mungesë absolute të insulinës. Pamundësia e glukozës për të hyrë në inde të varura nga insulina (yndyra dhe muskujt) çon në mungesë të energjisë, si rezultat i së cilës intensifikohet lipoliza dhe proteoliza, të cilat shoqërohen me humbje peshe. Një rritje e glicemisë shkakton hiposmolaritet, i cili shoqërohet me diuresë osmotike dhe dehidrim të rëndë. Në kushtet e mungesës së insulinës dhe mungesës së energjisë, prodhimi i hormoneve kontrastuese (glukagon, kortizol, hormon i rritjes) disinibilizohet, i cili, përkundër rritjes së glicemisë, shkakton stimulimin e glukoneogjenezës. Lipoliza e zgjeruar në indin dhjamor çon në një rritje të konsiderueshme të përqendrimit të acideve yndyrore të lira. Me mungesë të insulinës, aftësia liposintetike e mëlçisë shtypet, dhe acidet yndyrore të lira fillojnë të përfshihen në ketogenesis. Akumulimi i trupave të ketonit çon në zhvillimin e ketozës diabetike, dhe në të ardhmen - ketoacidozë. Me një rritje progresive të dehidrimit dhe acidozës, zhvillohet një gjendje kome, e cila në mungesë të terapisë me insulinë dhe rehidrim përfundon në mënyrë të pashmangshme në vdekje.
1.5 Fazat e zhvillimit të diabetit tip 1
1. Predispozicion gjenetik ndaj diabetit që shoqërohet me sistemin HLA.
2. torift rrotullues fillestar hipotetik. Dëmtimi i qelizave b nga faktorë të ndryshëm diabetogjenikë dhe nxitja e proceseve imune. Pacientët tashmë kanë antitrupa ndaj qelizave të ishujve në një titull të vogël, por sekretimi i insulinës nuk vuan ende.
3. Insulinë autoimune aktive. Titri i antitrupave është i lartë, numri i qelizave b zvogëlohet, sekretimi i insulinës zvogëlohet.
4. Ulur sekretimin e insulinës të stimuluar me glukozë. Në situata stresuese, pacienti mund të zbulojë një tolerancë të dëmtuar kalimtare të glukozës (NTG) dhe glukozë plazmatike të dëmtuar (NGF).
5. Manifestimi klinik i diabetit, duke përfshirë një episod të mundshëm të "muajit të mjaltit". Sekretimi i insulinës zvogëlohet ndjeshëm, pasi më shumë se 90% e qelizave b vdiqën.
6. Shkatërrimi i plotë i qelizave b, ndërprerja e plotë e sekretimit të insulinës.
1.6 Simptomat e diabetit
sheqer i lartë në gjak
ndjenjën e etjes së pakonkurueshme
humbje peshe që nuk shkaktohet nga një ndryshim në dietë,
dobësi, lodhje,
dëmtimi i shikimit, shpesh në formën e një "vello të bardhë" para syve,
mpirje dhe ndjesi shpimi gjilpërash në gjymtyrë,
një ndjenjë e rëndë në këmbë dhe ngërçe të muskujve të viçit,
shërimi i ngadaltë i plagëve dhe shërimi i gjatë nga sëmundjet infektive.
1.7 Trajtimi për diabetin
Vetëkontrolli dhe llojet e vetëkontrollit
Vetë-monitorimi në diabet quhet përcaktim i pavarur i shpeshtë i sheqerit në gjak dhe sheqerit në urinë nga pacienti, duke mbajtur një ditar ditor dhe javor të vetë-monitorimit. Vitet e fundit, janë krijuar shumë mjete me cilësi të lartë për përcaktimin e shpejtë të sheqerit në gjak ose urinë (shirita provë dhe glukometra). Isshtë në procesin e vetëkontrollit që të kuptuarit e saktë të sëmundjes së një personi, dhe zhvillohen aftësi për menaxhimin e diabetit.
Ekzistojnë dy mundësi - vetëvendosja e sheqerit në gjak dhe sheqerit në urinë. Sheqeri i urinës përcaktohet me shirita të provës vizuale pa ndihmën e instrumenteve, thjesht duke krahasuar njollën me shiritin e lagur të urinës me shkallën e ngjyrave të disponueshme në paketë. Sa më intensiv i ngjyrosjes, aq më e lartë është përmbajtja e sheqerit në urinë. Urina duhet të ekzaminohet 2-3 herë në javë dy herë në ditë.
Ekzistojnë dy lloje të mjeteve për përcaktimin e sheqerit në gjak: të ashtuquajturat shirita të provës vizuale që funksionojnë në të njëjtën mënyrë si shiritat e urinës (krahasimi i njollës me një shkallë ngjyrash), dhe pajisjet kompakte - glukometra, të cilat japin rezultatin e matjes së nivelit të sheqerit si një numër në ekran- shfaqur. Sheqeri i gjakut duhet të matet:
çdo ditë para gjumit
para se të hahet, aktivitet fizik.
Përveç kësaj, çdo 10 ditë, është e nevojshme të kontrolloni sheqerin në gjak për një ditë të tërë (4-7 herë në ditë).
Matësi gjithashtu punon duke përdorur shirita provash, me secilën pajisje vetëm "shiritin" e vet. Prandaj, kur blini një pajisje, është e nevojshme, para së gjithash, të kujdeset për sigurimin e mëtutjeshëm të shiritave të përshtatshëm të provës.
Gabimet më të zakonshme kur punoni me shirita provë:
Fshini gishtin me bollëk me alkool: përzierja e tij mund të ndikojë në rezultatin e analizës. Mjaft për të larë duart me ujë të ngrohtë dhe për të pastruar thatë, antiseptikët e veçantë nuk kanë nevojë të përdoren.
Një birë është bërë jo në sipërfaqen anësore të phalanx distal të gishtit, por në jastëkun e saj të vogël.
Formohet një pikë e mjaftueshme e madhe e gjakut. Madhësia e gjakut gjatë punës vizive me shirita provash dhe kur punoni me disa glukometra mund të jetë e ndryshme.
Shkundni gjak në fushën e provës ose "gërmoni" një pikë të dytë. Në këtë rast, është e pamundur të shënohet me saktësi koha e referencës fillestare, si rezultat i së cilës rezultati i matjes mund të jetë i gabuar.
Kur punoni me shirita të provës vizuale dhe glukometra të gjeneratës së parë nuk respektoni kohën e ekspozimit ndaj gjakut në shiritin e provës. Ju duhet të ndiqni me saktësi sinjalet e zërit të njehsorit ose të keni një orë me dorën e dytë.
Jo sa duhet të fshini butësisht gjakun nga fusha e provës. Gjaku ose pambuku i lënë në fushën e provës kur përdorni pajisjen zvogëlon saktësinë e matjes dhe kontaminon dritaren fotosensitive të njehsorit.
Pacienti duhet të stërvitet vetë, të nxjerrë gjak, të përdorë shirita vizualë vizorë, një glukometër.
Me kompensim të dobët për diabetin, shumë trupa ketone mund të formohen në një person, gjë që mund të çojë në një ndërlikim serioz të diabetit - ketoacidosis. Megjithë zhvillimin e ngadaltë të ketoacidozës, duhet të përpiqeni të ulni sheqerin në gjak nëse, sipas rezultateve të testeve të gjakut ose urinës, ai rritet. Në situata të dyshimta, ju duhet të përcaktoni nëse ka apo jo aceton në urinë me ndihmën e tabletave ose shiritave të veçantë.
Pika e vetëkontrollit nuk është vetëm të kontrolloni periodikisht nivelin e sheqerit në gjak, por edhe të vlerësoni saktë rezultatet, të planifikoni veprime të caktuara nëse nuk arrihen qëllimet për treguesit e sheqerit.
Patientdo pacient me diabet duhet të marrë njohuri në fushën e sëmundjes së tyre. Një pacient kompetent gjithmonë mund të analizojë arsyet e përkeqësimit të treguesve të sheqerit: mbase kjo u parapri nga gabime serioze në ushqim dhe, si rezultat, shtimi i peshës? Ndoshta ka një sëmundje katarrale, ethe?
Sidoqoftë, jo vetëm njohuria është e rëndësishme, por edhe aftësitë. Të jesh në gjendje të marrësh vendimin e duhur në çdo situatë dhe të fillosh të veprosh si duhet, tashmë është rezultat jo vetëm i një niveli të lartë të njohurive në lidhje me diabetin, por edhe i aftësisë për të menaxhuar sëmundjen tënde, duke arritur rezultate të mira. Kthimi në ushqimin e duhur, humbja e peshës dhe përmirësimi i vetëkontrollit do të thotë kontroll i vërtetë i diabetit. Në disa raste, vendimi i duhur do të ishte që menjëherë të konsultoheni me një mjek dhe të refuzoni përpjekjet e pavarura për të përballuar situatën.
Duke diskutuar qëllimin kryesor të vetëkontrollit, ne tani mund të formulojmë detyrat e tij individuale:
vlerësimin e efektit të ushqyerjes dhe aktivitetit fizik në sheqerin në gjak,
vlerësimi i kompensimit të diabetit
menaxhimi i situatave të reja gjatë rrjedhës së sëmundjes,
* identifikimin e problemeve që kërkojnë kujdes mjekësor dhe ndryshime të trajtimit.
Programi i vetë-kontrollit është gjithmonë individual dhe duhet të marrë parasysh mundësitë dhe stilin e jetës së familjes së fëmijës. Sidoqoftë, një numër rekomandimesh të përgjithshme mund t'u ofrohen të gjithë pacientëve.
1. Rezultatet e vetë-monitorimit janë gjithmonë më të mira për të regjistruar (me datën dhe kohën), për të diskutuar me mjekun përdor shënime më të hollësishme.
2. Në të vërtetë, mënyra e vetëkontrollit duhet t'i afrohet skemës së mëposhtme:
për të përcaktuar nivelin e sheqerit në gjak në stomak bosh dhe në 1-2 orë pas ngrënies 2-3 herë në javë, me kusht që treguesit të korrespondojnë me nivelet e synuara, një rezultat i kënaqshëm është mungesa e sheqerit në urinë,
përcaktoni nivelin e sheqerit në gjak 1-4 herë në ditë, nëse kompensimi për diabetin është i pakënaqshëm (paralelisht - një analizë e situatës, nëse është e nevojshme, konsultimi me një mjek). E njëjta mënyrë e vetëkontrollit është e nevojshme edhe me nivele të kënaqshme të sheqerit, nëse kryhet terapi me insulinë,
përcaktoni sheqerin në gjak 4-8 herë në ditë gjatë periudhave të sëmundjeve shoqëruese, ndryshime të rëndësishme në stilin e jetës,
në mënyrë periodike diskutoni teknikën (mundësisht me një demonstrim) të vetëkontrollit dhe regjimit të saj, si dhe lidhen rezultatet e saj me hemoglobinë të glikuar.
Pacienti hyn në ditarin e rezultateve të vetë-monitorimit, duke krijuar kështu bazën për vetë-trajtim dhe diskutimin pasues të tij me mjekun. Përcaktimi i sheqerit vazhdimisht në periudha të ndryshme gjatë ditës, pacienti dhe prindërit e tij që kanë aftësitë e nevojshme mund të ndryshojnë dozën e insulinës ose të rregullojnë dietën e tyre, duke arritur vlera të pranueshme të sheqerit që mund të parandalojnë zhvillimin e komplikimeve serioze në të ardhmen.
Shumë pacientë me diabet mbajnë ditarë ku kontribuojnë gjithçka që lidhet me sëmundjen. Pra, është shumë e rëndësishme që të vlerësoni periodikisht peshën tuaj. Ky informacion duhet të regjistrohet çdo herë në ditar, atëherë do të ketë dinamikë të mirë ose të keqe të një treguesi kaq të rëndësishëm.
Më tej, është e nevojshme të diskutohen për probleme të tilla të zakonshme tek pacientët me diabet si presioni i lartë i gjakut, kolesteroli i lartë në gjak. Pacientët kanë nevojë për kontroll të këtyre parametrave, këshillohet që ato të shënohen në ditarë.
Aktualisht, një nga kriteret për kompensimin e diabetit është një nivel normal i presionit të gjakut (BP). Një rritje e presionit të gjakut është veçanërisht e rrezikshme për pacientë të tillë, si në to, AH zhvillohet 2-3 herë më shpesh se mesatarja. Kombinimi i hipertensionit dhe diabetit çon në një barrë të ndërsjellë të të dy sëmundjeve.
Prandaj, feldsher (infermier) duhet t'i shpjegojë pacientit nevojën për monitorim të rregullt dhe të pavarur të presionit të gjakut, të mësojë metodën e saktë të matjes së presionit dhe të bindë pacientin që të konsultohet me një specialist në kohë.
Përmbajtja e të ashtuquajturit hemoglobinë të glikuar (HLA1c) tani po studiohet në spitale dhe klinika, ky test ju lejon të sqaroni se si ka qenë sheqeri në gjak gjatë 6 javëve të fundit.
Pacientët me diabet tip I rekomandohet të përcaktojnë këtë tregues një herë në 2-3 muaj.
Indeksi i hemoglobinës së glikuar (HbA1c) tregon se sa mirë administron pacienti sëmundjen e tij.
Doesfarë thotë treguesi i hemologlobinës së glikuar (HLA1 s)
Më pak se 6% - pacienti nuk ka diabet ose ai përshtatet në mënyrë të përkryer në jetën me sëmundjen.
6 - 7,5% - pacienti është përshtatur mirë (i kënaqshëm) në jetën me diabet.
7.5 -9% - pacienti i pakënaqshëm (dobët) përshtatur në jetën me diabet.
Mbi 9% - pacienti është përshtatur shumë dobët në jetën me diabet.
Duke pasur parasysh që diabeti është një sëmundje kronike që kërkon monitorim afatgjatë të pacientëve, pacienti i terapisë efektive në nivelin modern kërkon vetë-monitorim të detyrueshëm. Sidoqoftë, duhet të mbahet mend se vetë-monitorimi vetëm nuk ndikon në nivelin e kompensimit nëse një pacient i trajnuar nuk përdor rezultatet e tij si pikënisje për një adaptim adekuat të dozës së insulinës.
Parimet themelore të terapisë dietë
Ushqyerja e pacientëve me diabet mellitus tip I përfshin monitorim të vazhdueshëm të marrjes së karbohidrateve (njësi buke).
Ushqimet përmbajnë tre grupe kryesore të ushqyesve: proteina, yndyrna dhe karbohidrate. Ushqimi gjithashtu përmban vitamina, kripëra minerale dhe ujë. Komponenti më i rëndësishëm i të gjitha këtyre është karbohidratet, sepse vetëm ata menjëherë pas ngrënies rrisin sheqerin në gjak. Të gjithë përbërësit e tjerë të ushqimit nuk ndikojnë në nivelin e sheqerit pas ngrënies.
Ekziston një gjë e tillë si përmbajtja kalori. Kalori është sasia e energjisë që gjenerohet në qelizën e trupit gjatë "djegies" në të të një lënde. Duhet të kuptohet se nuk ka asnjë lidhje të drejtpërdrejtë midis përmbajtjes kalorike të ushqimit dhe rritjes së sheqerit në gjak. Vetëm ushqimet e pasura me karbohidrate ngrenë sheqerin në gjak. Pra, ne do të konsiderojmë vetëm këto produkte në dietë.
Si mund të llogarit karbohidratet që gëlltiten me ushqim?
Për lehtësinë e llogaritjes së karbohidrateve të tretshëm, ata përdorin një koncept të tillë si një njësi bukë (XE). Në përgjithësi pranohet që 10-12 g karbohidrate të tretshme për XE dhe XE nuk duhet të shprehin ndonjë numër të përcaktuar në mënyrë rigoroze, por shërben për të lehtësuar llogaritjen e karbohidrateve të konsumuara në ushqim, gjë që në fund të fundit ju lejon të zgjidhni një dozë adekuate të insulinës. Duke ditur sistemin XE, mund të hiqni dorë nga peshimi i lodhshëm i ushqimit. XE ju lejon të llogarisni sasinë e karbohidrateve për sy, menjëherë përpara një vakti. Kjo largon shumë probleme praktike dhe psikologjike.
Disa udhëzime të përgjithshme ushqyese për diabetin:
Për një vakt, për një injeksion të insulinës së shkurtër, rekomandohet të hani jo më shumë se 7 XE (në varësi të moshës). Me fjalët "një vakt" nënkuptojmë mëngjes (së pari dhe të dytë së bashku), drekë ose darkë.
Midis dy vakteve, ju mund të hani një XE pa pinin insulinë (me kusht që sheqeri në gjak të jetë normal dhe të monitorohet vazhdimisht).
Një XE kërkon afërsisht 1,5-4 njësi insulinë për asimilimin e tij. Nevoja për insulinë në XE mund të përcaktohet vetëm duke përdorur një ditar të vetë-monitorimit.
Sistemi XE ka të metat e tij: zgjedhja e një diete vetëm sipas XE nuk është fiziologjike, pasi të gjithë përbërësit jetik të ushqimit duhet të jenë të pranishëm në dietë: karbohidratet, proteinat, yndyrnat, vitaminat dhe mikroelementet. Rekomandohet të shpërndani përmbajtjen ditore të kalorive të ushqimit si më poshtë: 60% karbohidrate, 30% proteina dhe 10% yndyrë. Por nuk keni nevojë të llogaritni në mënyrë specifike sasinë e proteinave, yndyrës dhe kalorive. Thjesht hani sa më pak vaj dhe mish të yndyrshëm dhe sa më shumë perime dhe fruta.
Këtu janë disa rregulla të thjeshta për tu ndjekur:
Ushqimi duhet të merret në pjesë të vogla dhe shpesh (4-6 herë në ditë) (drekë e detyrueshme, rostiçeri pasdite, darkë e dytë).
Respektoni dietën e vendosur - përpiquni të mos kaloni vaktet.
Mos e teproni - hani aq sa rekomandohet nga një mjek ose infermier.
Përdorni bukë integrale ose bukë me krunde.
Hani perime çdo ditë.
Shmangni përdorimin e yndyrnave, sheqerit.
Në rast të diabetit mellitus të varur nga insulina (diabeti tip I), marrja e karbohidrateve në gjak duhet të jetë e njëtrajtshme gjatë gjithë ditës dhe në një vëllim që korrespondon me insulineminë, d.m.th. doza e insulinës.
Trajtimi i diabetit kryhet gjatë gjithë jetës nën mbikëqyrjen e një endokrinologu.
Pacientët duhet të dinëse insulina është një hormon i prodhuar nga pankreasi që ul sheqerin në gjak. Ekzistojnë lloje të përgatitjeve të insulinës që ndryshojnë në origjinë, kohëzgjatja e veprimit. Pacientët duhet të dinë veprimet e insulinës së veprimit të shkurtër, të zgjatur, të kombinuar, emrat tregtarë të përgatitjeve më të zakonshme të insulinës në tregun rus me një theks në shkëmbimin e barnave me të njëjtën kohëzgjatje veprimi. Pacientët mësojnë të dallojnë vizualisht midis insulinës "të shkurtër" nga "e gjatë", e përdorshme nga prishja, rregullat për ruajtjen e insulinës, sistemet më të zakonshme për administrimin e insulinës: një shiringë - stilolapsa, pompa insuline.
Terapia me insulinë intenzive aktualisht është duke u zhvilluar, në të cilën insulina me veprim të gjatë administrohet 2 herë në ditë, dhe insulina me veprim të shkurtër administrohet para çdo vakti me një llogaritje të saktë të karbohidrateve të marra me të.
Indikacionet për terapi me insulinë:
Absolute: diabeti i tipit I, koma dhe koma.
Relative: diabeti mellitus i tipit II, i pa korrigjuar nga përgatitjet orale, me zhvillimin e ketoacidozës, dëmtimeve të rënda, ndërhyrjeve kirurgjikale, sëmundjeve infektive, sëmundjeve të rënda somatike, rraskapitjes, komplikimeve mikrovaskulare të diabetit, hepatozës yndyrore, neuropatisë diabetike.
Pacienti duhet të zotërojë aftësitë e administrimit të duhur të insulinës në mënyrë që të përfitojë plotësisht nga të gjitha avantazhet e përgatitjeve moderne të insulinës dhe pajisjeve për administrimin e tyre.
Të gjithë fëmijët dhe adoleshentët që vuajnë nga diabeti i tipit I duhet të pajisen me injeksione insuline (stilolapsa shiringash).
Krijimi i stilolapsave për shiringë për administrimin e insulinës ka lehtësuar ndjeshëm administrimin e ilaçit. Për shkak të faktit se këto stilolapsa të shiringave janë sisteme plotësisht autonome, nuk ka nevojë për të mbledhur insulinë nga shishja. Për shembull, në stilolapsin e shiringës NovoPen 3, një fishek i zëvendësueshëm i quajtur Penfill përmban sasinë e insulinës që zgjat për disa ditë.
Gjilpërat e hollë, të veshura me silikon, bëjnë injeksionin e insulinës praktikisht pa dhimbje.
Stilolapsat e shiringave mund të ruhen në temperaturën e dhomës për kohëzgjatjen e përdorimit të tyre.
Karakteristikat e administrimit të insulinës
Insulina me veprim të shkurtër duhet të administrohet 30 minuta para një vakt (40 minuta nëse është e nevojshme).
Insulina me veprim të shkurtër (humalog ose Novorapid) administrohet menjëherë para ngrënies, nëse është e nevojshme - gjatë ose menjëherë pas vaktit.
Injeksione me veprim të shkurtër të insulinës rekomandohen në indin nënlëkuror të barkut, insulinë me kohëzgjatje mesatare - nënlëkurore në kofshë ose mollaqe.
Rekomandohet një ndryshim ditor i vendeve të injektimit të insulinës brenda së njëjtës zonë me qëllim të parandalimit të zhvillimit të lipodistrofisë.
Rregullat e administrimit të ilaçeve
Para se të filloni. Gjëja e parë për tu kujdesur është pastërtia e duarve dhe vendi i injektimit. Thjesht lani duart tuaja me sapun dhe dush çdo ditë. Pacientët gjithashtu trajtojnë vendin e injektimit me zgjidhje antiseptike të lëkurës. Pas trajtimit, vendi i injeksionit të synuar duhet të thahet.
Insulina e përdorur aktualisht duhet të ruhet në temperaturën e dhomës.
Kur zgjidhni një vend injeksioni, është e nevojshme të mbani mend para së gjithash dy detyra:
1. Si të sigurohet shkalla e nevojshme e përthithjes së insulinës në gjak (nga zona të ndryshme të trupit, insulina thithet me shpejtësi të ndryshme).
2. Si të shmangni injeksione shumë të shpeshta në të njëjtin vend.
Shkalla e thithjes. Thithja e insulinës varet nga:
nga vendi i administrimit të tij: kur futet në stomak, ilaçi fillon të veprojë në 10-15 minuta, në shpatull pas 15-20 minutash, në kofshë pas 30 minutash. Rekomandohet të injektoni insulinë me veprim të shkurtër në bark, dhe insulinë me veprim të gjatë në kofshë ose mollaqe,
nga aktiviteti fizik: nëse pacienti ka injektuar insulinë dhe ushtrime, ilaçi do të hyjë në gjak shumë më shpejt,
temperatura e trupit: nëse pacienti është i ftohtë, insulina do të përthithet më ngadalë, nëse ai sapo ka marrë një banjë të nxehtë, atëherë më shpejt,
nga procedurat mjekësore dhe të përmirësimit të shëndetit që përmirësojnë mikrokirurgjinë e gjakut në vendet e injeksionit: masazh, banjë, sauna, fizioterapi ndihmojnë për të shpejtuar thithjen e insulinës,
Shpërndarja e vendeve të injeksionit. Duhet pasur kujdes që injeksioni të bëhet në një distancë të mjaftueshme nga ai i mëparshmi. Alternimi i vendeve të injeksionit do të shmangë formimin e vulave nën lëkurë (infiltrate).
Zonat më të përshtatshme të lëkurës janë sipërfaqja e jashtme e shpatullës, rajoni nënkapullor, sipërfaqja anteriore e jashtme e kofshës dhe sipërfaqja anësore e murit të barkut. Në këto vende, lëkura kapet mirë në dele dhe nuk ekziston rreziku i dëmtimit të enëve të gjakut, nervave dhe periosteumit.
Përgatitja për injeksion
Para se të bëni një injeksion të insulinës me veprim të gjatë, duhet të përzieni mirë. Për këtë, stilolapsi shiringë me një fishek të rimbushur është kthyer lart dhe poshtë të paktën 10 herë. Pas përzierjes, insulina duhet të bëhet në mënyrë të barabartë e bardhë dhe e re. Insulina me veprim të shkurtër (zgjidhje e qartë) nuk ka nevojë të përzihet para injektimit.
Vende dhe teknika për injeksion me insulinë
Insulina zakonisht administrohet nënlëkurë, përveç në situata të veçanta kur administrohet në mënyrë intramuskulare ose intravenoze (zakonisht në spital). Nëse shtresa nënlëkurore e dhjamit është shumë e hollë në vendin e injektimit ose gjilpëra është shumë e gjatë, insulina mund të hyjë në muskul gjatë administrimit. Futja e insulinës në muskul nuk është e rrezikshme, megjithatë, insulina absorbohet në gjak më shpejt sesa me injeksion nënlëkuror.
1.8 Kushtet urgjente për diabetin
Gjatë mësimit, vlerat e nivelit normal të sheqerit në gjak në stomak bosh dhe para ngrënies (3.3-5.5 mmol / L), si dhe 2 orë pas ngrënies (
Dokumente të ngjashme
Studimi i efektit të çokollatës në përmbajtjen e sheqerit, nivelin total të kolesterolit, peshën e trupit, presionin e gjakut, rrahjen e zemrës. Analiza e rolit profesional të një infermiere në kujdesin infermieror të pacientëve me diabet tip 2.
teza 2,2 M, shtuar 06/16/2015
Aspektet mjekësore të problemit të diabetit. Karakteristikat psikologjike të personalitetit të pacientëve me diabet. Dispozitat e përgjithshme për ndihmë psikologjike për personat me çrregullime psikosomatike. Parimet e psikoterapisë për sëmundjet psikosomatike.
teza 103.6 K, shtuar 03/17/2011
Diabeti si një nga problemet globale të kohës sonë. Një përzgjedhje e historive të rasteve të pacientëve me diabet për vitet 2005-2007. Niveli i vetëkontrollit tek pacientët me diabet mellitus. Mundësia e komplikimeve. Sasia e kolesterolit në ushqim.
dokument afatmesëm 529.4 K, shtuar 3/11/2009
Infermieria si bazë e kujdesit shëndetësor praktik. Karakterizimi i diabetit. Organizimi i punës së spitalit dhe kujdesi infermieror për fëmijët që vuajnë nga diabeti në departamentin somatik. Kategoritë e ndërhyrjes së infermierisë.
dokument afatmesëm 470.2 K, shtuar 07/10/2015
Karakterizimi i diabetit si një problem global. Studimi i klasifikimit dhe fazave të zhvillimit të sëmundjes. Karakteristikat e procesit të infermierisë në diabet. Teknologjia e Kujdesit ndaj Pacientit. Ndihma e parë për gjendjen hipoglikemike.
dokument afatmesëm 509.8 K, shtuar 08/17/2015
Diabeti mellitus, llojet dhe shkaqet e tij. Vlerësimi statistikor dhe analiza e treguesve të incidencës së diabeteve me ndihmën e paketës STATISTIKA. Analiza e korrelacionit dhe e korrelacionit të vonesave, duke ndërtuar një model regresioni të shumëfishtë.
dokument afatmesëm 1000.6 K, shtuar 07/06/2008
Studimi dhe analizimi i zbatimit të politikës shtetërore në fushën e mbrojtjes mjekësore dhe sociale të qytetarëve me diabet në territorin Primorsky. Propozime për përmirësimin e sigurimit preferencial të barnave për Programin Kombëtar të Shëndetit Prioritar.
teza 82.9 K, shtuar 05/14/2014
Simptomat dhe kursi i diabetit mellitus, komplikime të mundshme. Organizimi i aktivitetit fizik te fëmijët me diabet. Mundësitë për zhvillimin e kushteve hipoglikemike. Ushqyerja për një fëmijë të sëmurë. Sigurimi i kujdesit infermieror në spitalin e departamentit somatik.
teza 509.5 K, shtuar 01/08/2015
Klasifikimi i diabetit. Diabeti mellitus i varur nga insulina. Diabeti mellitus i varur nga insulina. Etiologji. Patogjeneza. Fotografia klinike. Kardiopatia diabetike Komë sheqeri në pacientët me diabet. Koma hiperglicemike.
Abstrakt 41.6 K, shtuar 6 Prill 2007
Struktura e molekulës së insulinës. Roli dhe rëndësia e pankreasit në tretje. Mekanizmi i veprimit të këtij hormoni përmes një receptori proteinik. Përdorimi i gjerë i insulinës për trajtimin e pacientëve me diabet mellitus. Sëmundjet që lidhen me veprimin e insulinës.
Abstrakt 175.0 K, shtuar 04/12/2015
Roli i higjenës për një pacient me diabet. Rekomandime të përgjithshme për kujdesin e zgavrës me gojë, këmbët dhe ritmin në jetën e përditshme. Vlera e psikoterapisë racionale. Teknika dhe metoda të vetë-monitorimit për vlerësimin e cilësisë së trajtimit të diabetit për një kohë të gjatë.
| Titulli | mjekësi |
| pikëpamje | abstrakt |
| gjuhë | rusisht |
| Shtuar data | 26.03.2010 |
| Madhësia e skedarit | 14.3 K |

Dorëzimi i punës tuaj të mirë në bazën e njohurive është e lehtë. Përdorni formularin më poshtë
Studentët, studentët e diplomuar, shkencëtarët e rinj që përdorin bazën e njohurive në studimet dhe punën e tyre do të jenë shumë mirënjohës për ju.
Organizimi i shtëpisëspitaldhekur kujdesesh për sahun e sëmurëarydiabetom
Higjiena është e rëndësishme në jetën e çdo personi, por luan një rol veçanërisht të madh në pacientët me diabet. Kjo përfshin jo vetëm higjienën personale, ruajtjen e higjenës së shtëpisë, higjenën e veshjeve, ushqimin, por edhe zhvillimin e aktivitetit fizik të dozuar, komplekset e terapisë fizike, forcimin dhe eliminimin e zakoneve të këqija.
Për të shmangur zhvillimin e kushteve hipoglikemike në pacientët që administrojnë insulinë në mëngjes, injeksioni duhet të bëhet pas ushtrimeve në mëngjes, pas kontrollit të nivelit të glikemisë.
Kryerja e ushtrimeve fizike dhe procedurat e mëvonshme të ujit (fërkimi, pushimi i dushit, bërja e dushit ose larja e banjës) e rregullojnë mirë trupin, duke rritur rezistencën e tij ndaj sëmundjeve.
Higjiena orale
Në diabet mellitus, sëmundjet e dhëmbëve dhe mishrave të dhëmbëve zhvillohen më shpesh dhe janë më të vështira, prandaj kujdesit për zgavrën me gojë duhet t'i jepet një rëndësi e madhe. Një pacient me diabet duhet rregullisht (1 herë në 6 muaj) të vizitojë një dentist, të trajtojë me kohë prishjen e dhëmbëve, të heqë tartarin.
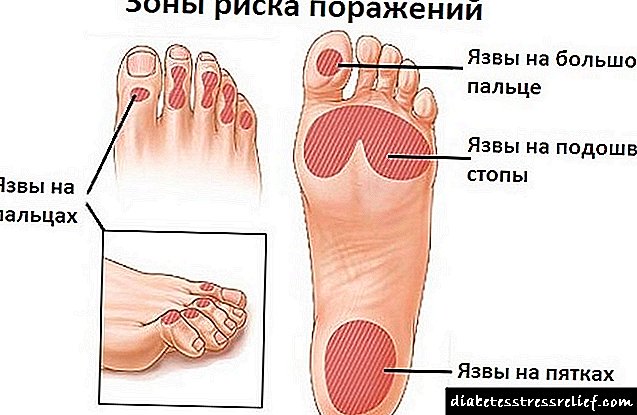
Rreziku i dëmtimit të këmbëve në diabet është shumë i lartë. Ekziston edhe koncepti i sindromës diabetike të këmbës. Me dëmtimin e mbaresave nervore periferike, enët e gjakut, ndjeshmëria dhe furnizimi i gjakut në ekstremitetet e poshtme distale zvogëlohen ndjeshëm. Në këto raste, këpucët e zakonshëm mund të shkaktojnë deformim të këmbës, ulçerim dhe zhvillimin e gangrenës diabetike. Deformimi i këmbës çon në formimin e zonave me presion të rritur në sipërfaqen e planarit. Si rezultat, ndodh një lezion inflamator i indeve të buta të këmbës, i ndjekur nga formimi i ulçerës peptike. Për më tepër, çdo dëmtim i lëkurës me një nivel të rritur të glicemisë dhe furnizimit të dobët të gjakut çon në infeksion masiv me përhapje në aparatet ligamentoze dhe osteoartikulare. Trajtimi diabetik i këmbëve është një proces kompleks dhe i gjatë. Por sëmundjet dhe komplikimet mund të shmangen duke kryer masa parandaluese individuale për kujdesin e këmbëve.
Një faktor i rëndësishëm në ruajtjen e shëndetit është ruajtja e ritmizmit në jetën e përditshme. Para së gjithash, ne po flasim për alternimin e punës dhe pushimit, zgjimin dhe gjumin. Ndër të gjitha llojet e rekreacionit, më e rëndësishmja fiziologjike është gjumi. Disordersrregullimet e gjumit dobësojnë ndjeshëm efektivitetin e kujdesit për diabetin. Për të siguruar rënien e shpejtë të gjumit dhe gjumin e thellë, rekomandohet:
vakti i fundit të paktën 2 orë para gjumit (një përjashtim është i lejueshëm vetëm për pacientët që përdorin insulinë me veprim të zgjatur dhe janë të prirur ndaj kushteve hipoglikemike - këshillohet që pacientët e tillë të marrin një darkë shtesë të lehtë 30-40 minuta para gjumit - fruta, kefir),
30 - minuta në mbrëmje shëtitje në ajër të pastër,
fle në një zonë të ajrosur mirë
të marrë një pozicion të rehatshëm, të njohur, të pushojnë
duke përdorur sugjerim automatik për të relaksuar muskujt.
Theështja për nevojën e përdorimit të pilulave të gjumit dhe qetësuesve vendoset individualisht nga mjeku.
Diabeti mellitus është një sëmundje e përjetshme, prandaj, për shumë njerëz, bërja e një diagnoze të tillë shkakton depresion, një humbje interesi në botën e jashtme. Një endokrinolog duhet të kryejë vazhdimisht intervista psikoterapeutike me pacientët dhe anëtarët e familjes së tij, duke theksuar se me një regjim dhe trajtim të duhur, pacienti mund të udhëheqë një mënyrë jetese normale, të përmbushë detyrat e tij profesionale dhe të mos ndjehet inferior.
Pacienti duhet të zotërojë vetë-trainimin, nëse është e nevojshme, një psikoterapist ose psikiatër duhet të përfshihet në trajtim.
Shtë shumë e rëndësishme të krijoni një situatë të favorshme psikologjike që pacienti në punë, në familje, të rrethohet me mirëkuptim, kujdes.
Sistemi i stërvitjes dhe vetë-kontrollit ka një rëndësi të madhe, pasi ju lejon të mbani një gjendje kompensimi dhe të parandaloni zhvillimin e angiopative dhe neuropative të rënda. Trajnimi dhe vetë-kontrolli përfshijnë:
njohja me thelbin e semundjes, mekanizmat e zhvillimit te saj, prognoza, parimet e trajtimit,
pajtueshmërinë me mënyrën e duhur të punës dhe pushimit,
organizimi i ushqimit të duhur mjekësor,
kontroll i vazhdueshëm i peshës së trupit tuaj,
studimi i klinikës së komës dhe masat për parandalimin e tyre, si dhe ofrimi i kujdesit urgjent,
studimi i teknikave të injektimit të insulinës.
vetë-monitorimi i treguesve në gjak dhe urinë (duke përdorur shirita tregues, glukometra). Metodat e mëposhtme përdoren për të vlerësuar rregullimin afatmesëm dhe afatgjatë të sheqerit në gjak.
Përcaktimi i nivelit të HbA1 ose HbA1c përdoret për të vlerësuar cilësinë e trajtimit të diabetit për një kohë të gjatë (3 muaj). Këto lloje të hemoglobinës formohen duke lidhur sheqerin në gjak në një molekulë hemoglobine. Një detyrim i tillë ndodh gjithashtu në trupin e një personi të shëndetshëm, por meqenëse sheqeri në gjak është rritur, detyrimi i tij për hemoglobinë është më intensiv. Në mënyrë tipike, deri në 5-6% të hemoglobinës në gjak është për shkak të sheqerit. Për më tepër, sa më i lartë niveli i sheqerit në gjak, aq më shumë formohet HbA1 ose HbA1c. Në fillim, kjo lidhje është "e dobët", d.m.th. e kthyeshme, por kur nivelet e ngritura të sheqerit në gjak zgjasin për disa orë, kjo lidhje bëhet e "fortë" - vazhdon derisa qelizat e kuqe të gjakut që mbartin hemoglobinë të prishen në shpretkë. Meqenëse jetëgjatësia e një eritrociti është rreth 12 javë (ose 3 muaj), niveli i hemoglobinës në lidhje me sheqerin (HbA1 ose HbA1c) pasqyron gjendjen metabolike të një pacienti me diabet për këtë periudhë, d.m.th. tre muaj. Përqindja e hemoglobinës e lidhur me molekulën e glukozës jep një ide për shkallën e rritjes së sheqerit në gjak: është më e lartë, aq më e lartë është niveli i sheqerit në gjak dhe anasjelltas. Luhatje të mëdha në nivelet e HbA1 ndodhin me sheqer në gjak të paqëndrueshëm (të ndjeshëm), i cili është veçanërisht për fëmijët me diabet ose pacientët e rinj. Por kur sheqeri në gjak është, përkundrazi, i qëndrueshëm, atëherë ekziston një lidhje e drejtpërdrejtë midis normave metabolike të mira ose të këqija dhe vlerave të ulëta ose të larta HbA1 ose HbA1c.
Sot, është e pamohueshme që vërtetohet se sheqeri i lartë në gjak është një nga arsyet kryesore për zhvillimin e efekteve të dëmshme të diabeteve, të ashtuquajturat ndërlikime të vonë të tij. Prandaj, nivelet e larta të HbA1 janë një shenjë indirekte e zhvillimit të mundshëm të komplikimeve të vonshme të diabetit.
Kriteret për cilësinë e trajtimit të diabetit për sa i përket HbA1 dhe HbA1c janë: metabolizmi normal - 5.5-7.6%, 3.5-6.1%, kompensim i mirë ose shumë i mirë për metabolizmin - 7.0-9.0%, 6, 0-8.0%, kompensim i kënaqshëm i këmbimit - 9.0-10.5%, 8.0-9.5%, kompensim i pakënaqshëm i këmbimit 10.5-13.0%, 9.5-12.0%, i dekompensuar metabolizmi 13.0-15%, 12-14%.
Vlerat e mësipërme janë indikative, veçanërisht pasi që varg i tyre varet nga metoda e përcaktimit dhe vetëm ata tregues që merren me një metodë mund të krahasohen me njëra-tjetrën.
Një metodë tjetër për vlerësimin e cilësisë së trajtimit të diabetit mellitus është përcaktimi i përmbajtjes së fruktozaminës në gjak, që është albumi i gjakut i lidhur me glukozë. Nivelet e fruktozaminës pasqyrojnë nivelin mesatar të sheqerit në gjak gjatë 2-3 javëve të fundit. Vini re se fruktozamina nuk ka asnjë lidhje me fruktozën.
Meqenëse një ndryshim i rëndësishëm në përmbajtjen e fruktozaminës në gjak ndodh në 2-3 javë, në krahasim me HbA1, niveli i tij ju lejon të lundroni si trajtim në një interval më të shkurtër (javë 6-8). Prandaj, rregullimi i suksesshëm i sheqerit në gjak çon në një rënie mjaft të shpejtë të përmbajtjes fillimisht të lartë të fruktozaminës në gjak. Në këtë drejtim, studimi i fruktozaminës është veçanërisht i vlefshëm për diabetin e diagnostikuar rishtazi, kur me një trajtim efektiv niveli i sheqerit normalizohet shpejt dhe është e dëshirueshme të merrni një ide të përgjithshme për shkallën e kompensimit të diabetit në 2-3 javët e fundit të trajtimit.
Fruktozamina - niveli normal205-285 mmol / L
Karakteristikat e kujdesit për diabetin
Masat kryesore për diabetin kanë për qëllim krijimin e një raporti adekuat midis karbohidrateve të përthithura, aktivitetit fizik dhe sasisë së insulinës së injektuar (ose tabletave për uljen e sheqerit).
Terapia dietike - zvogëlimi i konsumit të karbohidrateve, kontrollimi i sasisë së ushqimit të karbohidrateve të konsumuara. Shtë një metodë ndihmëse dhe është efektive vetëm në kombinim me trajtimin e ilaçeve.
Aktiviteti fizik - sigurimi i një mënyre të përshtatshme pune dhe pushimi, sigurimi i një ulje të peshës trupore në optimale për një person të caktuar, kontroll i konsumit të energjisë dhe konsumi i energjisë.
Terapia me insulinë zëvendësuese - përzgjedhja e një niveli fillestar të insulinës së zgjatur dhe ndalimi i rritjes së glukozës në gjak pas ngrënies me insulinë të shkurtër dhe ultrashortale.
Terapia e drogës për pacientët me diabet tip II përfshin një grup të madh ilaçesh që mjeku përzgjedh dhe përshkruan.
Një pacient me diabet ka nevojë për monitorim të vazhdueshëm të shenjave vitale.
Përcaktimi i sheqerit në gjak duhet të bëhet me diabet tip 1: një herë në javë në mëngjes. Nëse është e nevojshme, gjatë ditës: para çdo vakt dhe 2 orë pas vaktit, herët në mëngjes dhe gjatë natës.
Në diabetin tip 2, mjafton të bëni matje disa herë në muaj në periudha të ndryshme të ditës. Nëse ndiheni jo mirë - më shpesh.
Për lehtësi, mbani një ditar në të cilin regjistroni jo vetëm leximet e sheqerit në gjak, kohën dhe datën, por edhe dozat e ilaçeve të marra dhe dietën.
Një metodë më e saktë dhe moderne kryhet me një glukometër. Mjafton të vendosni një pikë gjaku në një pllakë treguese të disponueshme të lidhur me aparatin biosensor të glukozës oksidazës, dhe pas disa sekondash dihet niveli i glukozës në gjak (glicemia).
Ndryshon pesha e trupit. Shtë e nevojshme të peshoni pacientin çdo ditë për të monitoruar efektivitetin e trajtimit dhe llogaritjen e dozave të insulinës.
Përcaktimi i sheqerit në urinë. Matja kryhet me shirita provë. Për analizë, përdoret urina e mbledhur në ditë ose një pjesë gjysmë ore (pasi urinoni në tualet, duhet të pini një gotë ujë dhe të urinoni në enën e analizës gjysmë ore më vonë).
Indeksi i glikolizës së hemoglobinës kryhet një herë në tremujor, sipas një testi biokimik të gjakut.
(!) Si të administrohen siç duhet injeksionet e insulinës.
Nëse sasia e sheqerit që ekskretohet në urinë në ditë tejkalon 10% të karbohidrateve të marra nga ushqimi, rekomandohet administrimi nënlëkuror i insulinës.
Nëse, me diabet tip II, pilulat dhe dieta janë joefektive, në rast të përkeqësimit të sëmundjes ose në përgatitje për kirurgji, gjithashtu përshkruhet insulinë nënlëkurore.
Aktualisht, ekzistojnë një numër i madh i përgatitjeve të insulinës, që ndryshojnë në kohëzgjatjen e veprimit (ultrashort, i shkurtër, i mesëm, i zgjatur), për sa i përket pastrimit (monopik, monokomponent), specifikat e specieve (njerëzore, derri, gjedhë, të inxhinierizuar gjenetikisht, etj.)
Mjeku mund të përshkruajë në të njëjtën kohë ose kombinime të ndryshme të dy llojeve të përgatitjeve të insulinës: kohëzgjatje e shkurtër e veprimit dhe veprim i mesëm ose i gjatë.
Në mënyrë tipike, një përgatitje për insulinë me veprim të shkurtër administrohet 3 herë në ditë (para mëngjesit, drekës dhe darkës). Një përgatitje e gjatë për veprimin e insulinës - 1 ose 2 herë në ditë.
Preparatet e insulinës dozohen në njësi veprimi ose në mililitra 0,1 ml = 4 njësi.
Insulina ruhet në temperaturën e dhomës. Nëse reparti juaj e ruan në frigorifer, atëherë para injeksionit duhet të ngrohni ampulën në duar.
Për përdorim injeksion:
- shiringa speciale të insulinës, diplomimi i të cilave ju lejon të vëzhgoni një dozë deri në 2 njësi.
- stilolaps shiringë - "penfil", për prezantimin e një preparati shumë të përqendruar të insulinës (penfil, 0,1 ml = 10 ED)
- Një pompë insuline është një pajisje e vogël elektronike që është ngjitur në rrobat e pacientit. Pompë jep doza të vogla të insulinës përmes kateterit rreth orës. Kjo zvogëlon rrezikun e ndërlikimeve të natës, çliron pacientin nga nevoja për matje të shumta dhe injeksione.
Vende për injeksione të insulinës:
- Anët e djathta dhe të majta të barkut, sipër ose poshtë belit (shmangni zonën 5cm rreth butonit të barkut)
- Kofshët e përparme dhe të jashtme (10 cm nën mollaqe dhe 10 cm mbi gju)
- Pjesa e jashtme e krahut është mbi bërryl.
- telefononi menjëherë një ambulancë
- shtrojeni pacientin në një sipërfaqe të sheshtë, kthejeni kokën në anën e tij,
- shikoni frymëmarrjen tuaj, presionin e gjakut dhe pulsin,
- nuk mund të detyrohet të hajë ose pijë
- nëse është e mundur, jepni një injeksion nënlëkuror: shpërndajë 1 mg hidroklorur glukagon në 1 ml tretës.
- Matni sheqerin në gjak.
- Pyete pacientin herën e fundit kur injektoi insulinë ose pinte një pilulë.
- Nëse reparti ka urinim të shpeshtë dhe të dendur, pijeni për të shmangur dehidratimin.
- Nëse pacienti zhvillon një gjendje kome: indiferencë të plotë ndaj asaj që po ndodh, mbajtje urinare, erë acetoni (mollë të njomura) nga goja, ulje të presionit të gjakut, frymëmarrje të thellë të zhurmshme (mbytje të zgjatur dhe nxjerrje të shkurtër), vetëdije të dëmtuar, menjëherë telefononi një ambulancë.
- Vendosni nënlëkurës një përgatitje të insulinës me veprim të shkurtër në shkallën 0.3 PIECES / kg, d.m.th 15-21 PIECES për një person që peshon 70 kg.
Ndryshoni zonën e injektimit çdo javë për të parandaluar dhëmbje dhe ënjtje.
Në të njëjtën zonë, zgjidhni pika të ndryshme për injeksione në mënyrë që të mos dëmtoni lëkurën.
Nëse keni nevojë të futni dy lloje të insulinës në të njëjtën kohë, përdorni një shiringë të veçantë dhe një vend injeksioni për secilën (nuk mund t'i përzieni ato).
Nëse pacienti ka mundësinë të lëvizë pas injektimit, pyeteni atë. Insulina do të hyjë më shpejt në qarkullimin e gjakut.
Mos harroni se 20-30 minuta pas injektimit, reparti duhet të hajë sasinë e ushqimit të treguar nga mjeku.
Kushtet e rrezikshme për një pacient me diabet.
Violationdo shkelje e regjimit mund të çojë në mungesë (hipoglicemia) ose në mbingarkesë (hiperglicemi) të sheqerit në gjak, e cila është kërcënuese për jetën.
Nëse reparti juaj largohet nga shtëpia, sigurohuni që ai të ketë një shënim në xhep që tregon sëmundjen, dozën e përshkruar të insulinës dhe copat e sheqerit. Një pacient që merr insulinë duhet të hajë copa sheqeri në shenjën e parë të hipoglikemisë.
Si të dalloni një mangësi nga një tepricë e sheqerit në gjak:
Marramendje, dobësi e papritur, dhimbje koke. Dridhje në të gjithë trupin, ngërçe muskulore
Nauze dhe vjellje të vazhdueshme
Lëkura është e ftohtë, e lagësht, djersitje e përhapur.
Lëkura e trashë, e thatë. Buzë kore.
Një ndjenjë e mprehtë e urisë.
Etja e pakapshme, mungesa e oreksit.
Frymëmarrja është normale ose e cekët.
Agjitacion mendor i papritur (nervozizëm, dëshirë për të argumentuar, dyshim, militantizëm).
Lodhje, letargji, letargji.
Gjendja zhvillohet me shpejtësi në disa minuta.
Zhvillohet gradualisht nga 1 orë në disa ditë.
Shpesh zhvillohet gjatë natës, pasi nevoja e trupit për insulinë është maksimale në mëngjesin e hershëm.
Pacientët me diabet tip 1 janë më të ndjeshëm.
Përdorimi i alkoolit provokon një sulm.
Provokon stresin, një sëmundje akute ose përkeqësim të një kronike.
Kujdesi urgjent për hipoglikeminë.
Jepini sheqerit të lagjes (4-5 copë në formë të thatë ose në formën e shurupit), mjaltë, ëmbëlsira, çaj të ëmbël të nxehtë, lëng frutash, ujë të ëmbël me gaz. Pas 5-10 minutash, simptomat duhet të largohen.
Nëse pacienti humbi vetëdijen:
Pas 10-15 minutash, reparti duhet të rimarrë vetëdijen. Nëse kjo nuk ndodh, përsëritni injeksionin.